Что такое гиперпаратиреоз
Содержание:
- Симптомы гиперпаратиреоза
- Симптомы гиперпаратиреоза
- Осложнения
- Диагностика
- Что это такое?
- Симптомы
- Клиническая картина
- Патогенез
- Принципы лечения
- Как лечат гиперпаратиреоз?
- Совместимость Паратгормона и Кальцитонина
- Наиболее распространенные причины, вызывающие гипертиреоз
- Патологическая анатомия
- Признаки и симптомы
Симптомы гиперпаратиреоза
В некоторых случаях данная эндокринопатия протекает без каких-либо клинических проявлений, и выявляется совершенно случайно в ходе лабораторной диагностики.
Ранние симптомы гиперпаратиреоза:
- слабость мышц;
- высокая утомляемость даже при незначительной физической нагрузке;
- проблемы при ходьбе («переваливающаяся» походка);
- эмоциональная нестабильность;
- немотивированное чувство тревоги;
- депрессия;
- ухудшение способности к запоминанию.
Обратите внимание: на фоне продолжительного течения патологии кожные покровы пациента приобретают землисто-серый оттенок. У больных пожилого и старческого возраста не исключено развитие тяжелых расстройств психики
Достаточно часто у пациентов параллельно развиваются мочекаменная и язвенная болезнь, а также остеопороз, сопровождающийся, в частности, искривлением трубчатых костей нижних конечностей. При запущенном гиперпаратиреозе патологические переломы могут возникать при обычных движениях. Поражение костной ткани челюстей приводит к патологической подвижности и потере здоровых зубов. Больные нередко предъявляют жалобы на боли в разных костях и позвоночном столбе. Переломы не сопровождаются интенсивным болевым синдромом, но очень долго срастаются; довольно часто при этом формируются т. н. ложные суставы. В области суставов конечностей образуются отложения-кальцинаты. В ходе обследования в области шеи обычно пальпируется образование значительных размеров – аденома паращитовидной железы.
Обратите внимание: патология нередко сопровождается различными деформациями скелета. Могут диагностироваться плоскостопие, искривление позвоночника и уменьшение роста
Клинические проявления висцеропатической формы неспецифичны, и нарастают постепенно.
Частые симптомы:
- тошнота;
- гастралгия (боли в области желудка);
- снижение аппетита;
- рвота;
- повышенное газообразование в кишечнике;
- быстрое и значительное снижение веса.
В ходе обследования у больных выявляются холецистит, панкреатит и пептические язвы.
Пациенты предъявляют жалобы на постоянную мучительную жажду. Суточный диурез заметно возрастает, а в ходе лабораторных исследований выявляется снижение плотности мочи. Для поздних стадий гиперпаратиреоза характерны нефрокальциноз и почечная недостаточность, сопровождающаяся отравлением организма токсинами (уремией).
Отложения кальция в стенках кровеносных сосудов приводят к снижению их эластичности и склерозированию. Как следствие, снижается трофика тканей. Поражение сосудов сердца нередко становится причиной приступов стенокардии.
Соли кальция могут откладываться в роговице и конъюнктиве. Признаком данного процесса является т. н. «синдром красного глаза» (покраснение склеры с появлением кровоизлияний).
Гиперкальциемический криз рассматривается как одно из наиболее тяжелых осложнений патологии паращитовидных желез. Он представляет серьезную угрозу для жизни больного.
Факторы риска развития криза:
- длительное пребывание на постельном режиме;
- бесконтрольный прием препаратов кальция;
- гипервитаминоз по витамину D.
Осложнение также может быть обусловлено длительным приемом тиазидных диуретиков, которые уменьшают выведение кальция с мочой.
Для гиперкальциемического криза характерно резкое начало с обострением всех ранее проявлявшихся симптомов.
Важно: летальность при кризе составляет более 30%!
Признаки острого состояния:
- гипертермия (39 -40°С);
- рвота;
- интенсивный болевой синдром с локализацией в эпигастральной области;
- сонливость;
- выраженная слабость;
- дегидратация (обезвоживание);
- спутанное сознание;
- кома.
Наиболее серьезными проблемами в данной ситуации становятся миопатия диафрагмы и межреберных мышц, кровотечения, тромбозы и возможный отек легких. Нередко развивается перфорация имеющихся язв желудка и двенадцатиперстной кишки.
Обратите внимание: криз возникает при повышении уровня кальция в крови до 3,5-5 ммоль/л (верхняя граница нормы – 2,5 ммоль/л)
Симптомы гиперпаратиреоза
Первичный гиперпаратиреоз протекает или почти бессимптомно (50% случаев) или со следующими признаками:
- остеопороз, утолщение фаланг пальцев;
- нефропатия – поражение почек;
- висцеропатия (калькулезный панкреатит, желчекаменная болезнь, язва желудка и т.д.)
- симптомы, схожие с симптомами психопатии;
- миопатия (нарушение обмена веществ в мышечной ткани).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Лучшие врачи по лечению гиперпаратиреоза
9.6
Эндокринолог
Врач высшей категории
Саульева Софья Владиславовна
Стаж 43
года
Спектра ул. Курина
г. Москва, ул. Герасима Курина, д. 16
Славянский бульвар
450 м
Пионерская
720 м
Филевский парк
1.5 км
8 (499) 116-78-96
8.9
Диетолог
Эндокринолог
Диабетолог
Плещева Анастасия Владимировна
Стаж 12
лет
Медицинский центр Столица на Ленинском, 90
г. Москва, Ленинский пр-т, д. 90
Проспект Вернадского
1.5 км
8 (495) 185-01-01
9.2
Эндокринолог
Качанова Валентина Александровна
Стаж 14
лет
Поликлиника №5 на Плющихе
г. Москва, ул. Плющиха, 14
Смоленская
660 м
Смоленская
700 м
Киевская
990 м
8 (495) 185-01-01
8.4
Эндокринолог
Джатиева Диана Николаевна
Стаж 3
года
Столичная Медицинская Клиника на Сретенке
г. Москва, ул. Сретенка, д. 9
Сретенский бульвар
410 м
Сухаревская
500 м
Тургеневская
530 м
8 (499) 519-34-80
9.8
Эндокринолог
Диабетолог
Врач высшей категории
Кузнецова Елена Юрьевна
Стаж 29
лет
Медицинский центр К-Медицина
г. Москва, Проспект Мира, д. 105, стр. 1
ВДНХ
730 м
Алексеевская
790 м
8 (499) 519-38-31
10
Диетолог
Терапевт
Эндокринолог
Врач высшей категории
Красникова Татьяна Ивановна
Стаж 34
года
Кандидат медицинских наук
Первая клиника Измайлово доктора Бандуриной
г. Москва, Измайловский б-р, д. 60/10
Первомайская
1.2 км
Щелковская
2.4 км
Измайловская
2.8 км
8 (499) 969-29-36
10
Диетолог
Эндокринолог
Врач высшей категории
Вартанян Татьяна Станиславовна
Стаж 26
лет
Кандидат медицинских наук
Бест клиник на Красносельской
г. Москва, ул. Нижняя Красносельская, д. 15/17
Красносельская
400 м
Бауманская
970 м
Комсомольская
1.2 км
MedEx
г. Москва, Кутузовский проспект, д. 32 к.1
Кутузовская
640 м
Кутузовская
700 м
Парк Победы
1.2 км
8 (499) 519-36-26
8 (495) 185-01-01
9.4
Эндокринолог
Врач высшей категории
Шапошник Ирина Анатольевна
Стаж 36
лет
Медицинский центр Биосс на Хорошевском шоссе
г. Москва, Хорошёвское ш., д. 12, корп. 1
Беговая
640 м
8 (495) 185-01-01
9.5
Эндокринолог
Врач первой категории
Носуля Татьяна Леонидовна
Стаж 29
лет
Первая клиника Измайлово доктора Бандуриной
г. Москва, Измайловский б-р, д. 60/10
Первомайская
1.2 км
Щелковская
2.4 км
Измайловская
2.8 км
8 (499) 969-29-36
8.6
Эндокринолог
Врач первой категории
Макарова Екатерина Владимировна
Стаж 8
лет
Person Psy
г. Москва, Большая Почтовая, д. 20, стр. 3
Электрозаводская
1.2 км
Бауманская
1.4 км
8 (495) 185-01-01
Осложнения
Самым грозным осложнением гиперпаратиреоза является гиперкальциемический криз. Способствуют его развитию продолжительный постельный режим больного, неадекватный прием кальцийсодержащих лекарственных препаратов, витамина Д и тиазидных диуретиков.
Возникает криз внезапно при повышении уровня кальция крови до 3.5-5 ммоль/л (норма – 2,15-2,5 ммоль/л). Проявлениями его являются обострение всех симптомов гиперпаратиреоза, высокая температура тела, острые боли в области желудка, сонливость, рвота, нарушение сознания вплоть до комы. Атрофируются мышцы. Могут развиться такие опасные состояния, как отек легких, кровотечения, тромбозы и прободения язв органов пищеварительного тракта.
Диагностика
Поскольку у первичной формы гиперпаратиреоза нет специфических проявлений, диагностика представляет определенные сложности.
Для выявления эндокринопатии требуется проведение анализа мочи. При патологии в ней выявляется повышенный уровень фосфора и кальция. Относительная плотность понижена, часто обнаруживается белок, а в осадке присутствуют цилиндры (гиалиновые и зернистые).
Кровь исследуется на уровень содержания кальция, фосфора, щелочной фосфатазы и паратгормона. Са и фосфатаза повышены, а Р – понижен. Важный диагностический критерий – это сывороточная концентрация паратгрмона 5-8 нг/мл (границы нормы – 0,15-1 нг/мл).
Паратиреоаденомы при типичной локализации выявляются в ходе ультразвукового сканирования. Дополнительно пациента направляют на рентгенодиагностику, компьютерную и магнитно-резонансную томографию и сцинтиграфию.
На рентгеновских снимках заметен остеопороз и другие патологические изменения костной ткани.
Обратите внимание: весьма информативным аппаратным методом диагностики является денситометрия. Это разновидность рентгенографии, которая необходима для оценки минеральной плотности костей
Рентгенологическое исследование с контрастным веществом (соли бария) позволяет выявить изъязвления слизистых оболочек органов ЖКТ.
С помощью компьютерной томографии обнаруживаются конкременты в почках и мочевыводящих путях.
При подозрении на вторичный гиперпаратиреоз основной задачей диагноста становится выявление основной патологии.
Что это такое?
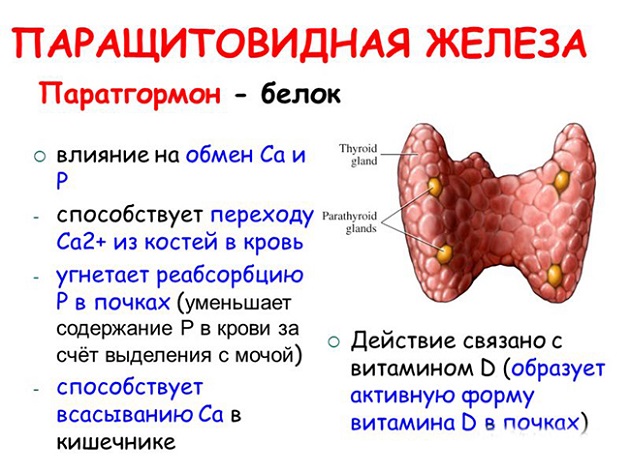
Гиперпаратиреоз — это патологическое состояние паращитовидных желез, приводящее к повышенной продукции паратгормона. Данный гормон регулирует обмен фосфора и кальция: концентрация последнего в крови нарастает за счет его вымывания из костной ткани. Все последствия патологии касаются органов и систем, чувствительных к изменению уровня данных веществ в организме.
В первую очередь страдают почки, сосудистая (атеросклероз) и костно-мышечная система, ЖКТ, психическое состояние (особенно у пожилых людей).
Гиперпаратиреоз чаще всего диагностируется у людей 20-50 лет. При этом у женщин (особенно в период менопаузы) данный синдром обнаруживается в 2-3 раза чаще мужчин. Болезнь изначально может протекать скрыто или с минимальным набором неспецифических признаков (усталость, снижение аппетита и т. д.). Диагноз устанавливается на основе исследования крови — уровень кальция (ионизированного и общего), паратгормона, фосфора, вит. Д — и анализа мочи на суточный уровень кальция.
Симптомы
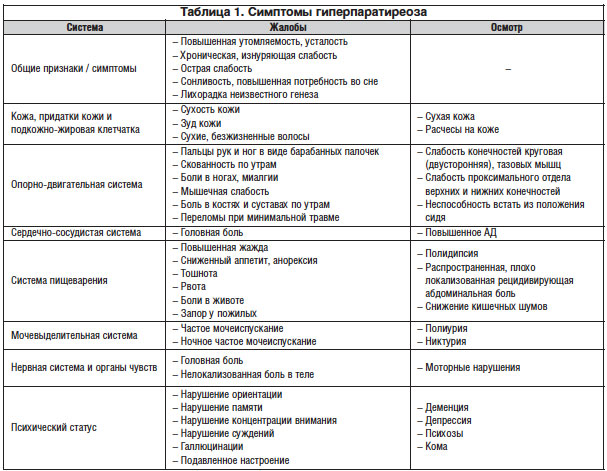 Клиническая картина первичного гиперпаратиреоза, как правило, яркая. Особенно выражены симптомы при тяжелом его течении, которое также характеризуется появлением ряда признаков гиперкальциемии. Основные проявления – нарушения со стороны костей и почек, однако имеются и признаки патологии со стороны других органов и систем.
Клиническая картина первичного гиперпаратиреоза, как правило, яркая. Особенно выражены симптомы при тяжелом его течении, которое также характеризуется появлением ряда признаков гиперкальциемии. Основные проявления – нарушения со стороны костей и почек, однако имеются и признаки патологии со стороны других органов и систем.
- деформации костей, боли в них, частые переломы, подагра и псевдоподагра;
- слабость в мышцах, атрофия их;
- кисты в области костей;
- при тяжелых формах – чувство ползания мурашек, жжение, онемение отдельных участков тела (признаки радикулопатий), паралич мышц таза;
- если гиперпаратиреоз формируется в молодом возрасте – килевидная грудная клетка, малая длина трубчатых костей, деформации позвоночника и ребер, расшатывание зубов.
2. Со стороны почек отмечается нарушение их функции, рецидивирующий нефролитиаз (мочекаменная болезнь), кальциноз нефронов.
3. Со стороны пищеварительного тракта могут иметь место такие нарушения:
- симптомы язвенной болезни желудка и ДПК, частые рецидивы их;
- хронический панкреатит;
- кальциноз клеток поджелудочной железы;
- образование в протоках поджелудочной железы конкрементов;
- симптомы диспепсии (тошнота, рвота, снижение аппетита, расстройства стула (запоры)), а также похудание.
4. Поражение сосудов (кальцификаты в области клапанов сердца, венечных сосудов, сосудов глаз и головного мозга).
5. Со стороны психики: депрессивные расстройства, раздражительность, сонливость, ухудшение памяти.
6. Выраженная жажда, выделение большого объема мочи, частые ночные мочеиспускания.
7. Артериальная гипертензия, нарушения ритма сердца.
8. Со стороны суставов – признаки подагры, отложение кальция в области суставных хрящей.
Проявления вторичного гиперпаратиреоза варьируются в зависимости от того, каким заболеванием они обусловлены. Третичный гиперпаратиреоз соответствует в плане клинических проявлений предшествующему ему гиперпаратиреозу вторичному – тяжелой форме этой патологии. Различие в том, что концентрация паратгормона в крови при этом далеко выходит за пределы нормальных значений – превышает их в 10, а то и в 20 раз.
Клиническая картина
Зачастую гиперпаратиреоз длительно протекает без выраженной клинической симптоматики.
Существует пять основных признаков первичного гиперпаратиреоза, разные сочетания которых формируют его многоликую клиническую картину.
- Остеопатия (остеопороз).
- Нефропатия (нефрокальциноз и нефрокалькулёз).
- Висцеропатия (желчекаменная болезнь, калькулёзный панкреатит, язвенная болезнь желудка).
- Психопатия.
- Миопатия.
Поскольку специфических признаков заболевания не существует, диагностический поиск базируется на комплексной оценке жалоб, анамнеза и данных объективного обследования.
- Общие симптомы
- Слабость
- Апатия
- Обезвоживание
- Признаки поражения почек
- Полиурия
- Нефролитиаз и/или нефрокальциноз
- Снижение выделительной функции почек
- признаки поражения ЖКТ
- Потеря аппетита
- Тошнота
- Запор
- Боль в животе
- признаки поражения ЦНС
- Депрессия
- Снижение когнитивных функций
- Изменения психоэмоционального статуса
- Психоз
- Признаки поражения сердечно-сосудистой системы
- Артериальная гипертензия
- Укорочение интервала QT
- Повышенная чувствительность к препаратам наперстянки
Наиболее ярким примером клинической картины первичного гиперпаратиреоза служит гиперкальциемический криз, при котором вышеперечисленные признаки гиперкальциемии принимают жизнеугрожающий характер. Это осложнение обычно развивается при подъёме сывороточной концентрации кальция выше 14 мг/дл.
Патогенез
Механизм формирования гиперпаратиреоза заключается в избыточной продукции паратгормона, нарушении кальций-фософорного гомеостаза. Избыток паратгормона повышает резорбцию костей и мобилизацию из них кальция и фосфора, снижает реабсорбцию фосфата в почках, что ведёт к гиперкальциемии (увеличение концентрации кальция в крови выше 2,57 ммоль/л), гипофосфатемии, гиперкальциурии и фосфатурии. Избыточная секреция паратгормона вызывает высвобождение кальция из депо в кровь, что приводит к гиперкальциемии. Эти изменения способствуют нарушению функции почек, образованию камней и кальцификатов в почечной паренхиме. Гиперпаратиреоз провоцирует повышенное образование 1, 25(OH)2D3, что усиливает всасывание кальция в просвете кишечника, усугубляя гиперкальциемию, располагает к развитию язвенной болезни желудка и 12-перстной кишки, панкреатита.
Остеопороз
Основная статья: Остеопороз
Паратгормон высвобождает кальций из основного депо — костей, что приводит к дистрофии костной ткани с уменьшением её плотности. Декальцификация костей нередко сопровождается болями и переломами. Это явление называют паратиреоидной остеодистрофией.
Нефро- и уролитиаз
Дополнительные сведения: Мочевыводящие пути
Дополнительные сведения: Мочекаменная болезнь
Кальций выводится из организма почками. При его избытке образуются камни в мочевыводящих путях. Сопровождается клинической картиной мочекаменной болезни.
Желудочно-кишечные расстройства
Дополнительные сведения: Желудочно-кишечный тракт
Дополнительные сведения: Желчекаменная болезнь
Увеличение кальция во внеклеточной жидкости приводит к трансмембранному дисбалансу ионов, развитию дистрофических процессов в тканях, повышения активности симпато-адреналовых влияний на желудочно-кишечный тракт. Что приводит к тошноте, рвоте, ослаблению перистальтики желудка и кишечника, запорам, болям в животе, часто выявляются пептические язвы, анорексия.
Повышение концентрации кальция также приводят к образованию камней в жёлчном пузыре и протоках поджелудочной железы.
Психоневрологические расстройства
Снижение содержания внутриклеточного кальция приводит к нарушению формирования мембранного потенциала покоя, нарушению клеточного метаболизма и пластических процессов. Что проявляется снижением интеллектуальной деятельности, быстрой утомляемостью, летаргией, ступором, комой.
Кардио- и миопатии
Снижение внутриклеточного уровня кальция приводит к нарушению образования потенциала покоя, что сопровождается гипотонией мышц. Сердце хуже перекачивает кровь, возможно развитие аритмии.
Васкулярные расстройства
Увеличение внеклеточной концентрации кальция приводит к повышению жёсткости мембран эритроцитов, уменьшает их способность к деформации при прохождении через капилляры, что ведёт к их повреждению. Кроме того, в кровотоке увеличивается агрегационная способность тромбоцитов, возрастает тонус сосудов.
Принципы лечения
Целями лечения является:
- привести в норму уровень кальция, а в идеале – и паратгормона в крови;
- устранить симптомы гиперпаратиреоза;
- предотвратить дальнейшее усугубление нарушений со стороны костей и других внутренних органов.
При вторичном гиперпаратиреозе одной из задач лечения также является устранение гиперфосфатемии, иными словами – нормализация ранее повышенного уровня фосфора в крови. С этой целью больным рекомендуют соблюдать диету: ограничить употребление продуктов, содержащих фосфор (это молоко и продукты из него, соевые, бобовые, яйца, печень, сардина, лосось, тунец, продукты, содержащие много белка, шоколад, кофе, пиво, орехи и прочие).
Медикаментозное лечение первичного гиперпаратиреоза
Бессимптомная и мягкая формы патологии у больных старшего возраста подлежат консервативной тактике ведения. В течение 1-2 лет пациент находится под наблюдением, периодически проходит обследование. На основании его результатов врач определяет, прогрессирует ли процесс, необходимо ли пациенту лечение.
Если же без приема медикаментов не обойтись, больному назначают:
- препараты группы бисфосфонатов (алендроновую, ибандроновую или памидроновую кислоту);
- кальцитонин;
- эстроген-гестагенные препараты (у женщин в постменопаузе);
- кальцимиметики (цинакальцет).
Если причина гиперпаратиреоза – рак, а оперативное лечение его невозможно, пациентам назначают бисфосфонаты в комбинации с кальцимиметиками, организуют форсированный диурез, также проводят химиотерапию.
Медикаментозное лечение вторичного гиперпаратиреоза
В зависимости от того, какая патология привела к гиперпаратиреозу, больному могут быть назначены такие препараты:
- кальция карбонат (связывает фосфор, уменьшая его уровень в крови);
- севеламер (связывает фосфор в пищеварительном канале, нормализует процессы обмена липидов);
- метаболиты витамина Д – кальцитриол, парикальцитол или альфакальцидиол (способствуют росту концентрации кальция в крови, а следовательно, и снижению уровня в ней паратгормона);
- кальцимиметики (цинакалцет); нормализуют уровень в крови паратгормона и кальция.
Хирургическое лечение
Показано при третичном гиперпаратиреозе, развившемся на фоне терминальной хронической почечной недостаточности, при прогрессировании его симптомов. Также его применяют при первичном гиперпаратиреозе, если имеются признаки поражения органов-мишеней. Еще одно показание: отсутствие эффекта от консервативного лечения вторичной формы патологии.
Выделяют 2 варианта вмешательства: хирургическую и нехирургическую паратиреоидэктомию.
Суть нехирургической заключается во введении в область околощитовидных желез путем инъекции кальцитриола или этилового спирта. Проводят манипуляцию под контролем УЗИ. В результате клетки железы склерозируются и функция ее, соответственно, нарушается. Применяют эту методику при рецидивирующем вторичном гиперпаратиреозе как альтернативу хирургическому вмешательству, при первичной же форме патологии она малоэффективна.
Оперативное лечение вторичного гиперпаратиреоза может проводиться в различном объеме:
- удалении трех желез и практически полном удалении железы четвертой, самой маленькой по размеру (оставляют лишь порядка 50 мг ее ткани);
- полное удаление околощитовидных желез с трансплантацией одной из них (той, которая наиболее здорова) в область предплечья;
- полное удаление всех околощитовидных желез.
В результате такого лечения основные клинические проявления патологии, как правило, регрессируют. В дальнейшем пациент находится на диспансерном учете (периодически проходит обследование) и получает консервативное лечение (при гипокальциемии – препараты кальция и витамина Д, а также кальция глюконат).
Как лечат гиперпаратиреоз?
Терапия данной эндокринопатии должна быть комплексной. Она подразумевает оперативное вмешательство и фармакотерапию.
В ходе операции, которая является «золотым стандартом» лечения, проводят резекцию опухоли, а при гиперплазии – желез целиком. В настоящее время разработаны малоинвазивные техники удаления патологически измененных тканей посредством эндоскопических аппаратов.
Гиперкальциемический криз – это безусловное показание для экстренного хирургического вмешательства. В предоперационном периоде принимаются меры по снижению уровня гиперкальциемии. Они включают в/в введение физраствора и обильное питье. Если нет признаков почечной недостаточности, параллельно назначаются мочегонные (Лазикс) и 5% р-р глюкозы. Показано также введение Кальцитрина (при постоянном мониторинге уровня кальция в сыворотке). Параллельно проводится гормональная терапия (пациенту с кризом вводят глюкокортикоиды).
Важно: если при почечной форме эндокринопатии своевременно не проведена операция, пациенты погибают от прогрессирующей почечной недостаточности и истощения. Если была диагностирована раковая опухоль, то после ее удаления проводится курс радиотерапии
Параллельно с облучением назначается перспективный противоопухолевый препарат Пликамицин
Если была диагностирована раковая опухоль, то после ее удаления проводится курс радиотерапии. Параллельно с облучением назначается перспективный противоопухолевый препарат Пликамицин.
Обратите внимание: поскольку после операции у больных, как правило, существенно падает содержание Са в плазме, для его лучшего усвоения назначается витамин D. В некоторых ситуациях может быть показано в/в введение солей кальция
При ранней диагностике и своевременной комплексной терапии прогноз довольно благоприятный. Насколько быстро восстановится трудоспособность, зависит от степени выраженности остеропороза; на нормализацию состояния костной ткани требуется от 4 месяцев до 2 и более лет. В тяжелых случаях деформации сохраняются на всю жизнь.
Профилактика гиперпаратиреоза подразумевает достаточное потребление продуктов питания, богатых витамином D (рыба жирных сортов, сыр, сливочное масло) и ежедневные прогулки на свежем воздухе. Рекомендуется также принимать перорально водный или масляный раствор витамина D (например – препарат Аквадетрим).
Плисов Владимир, медицинский обозреватель
8,004 просмотров всего, 2 просмотров сегодня
Совместимость Паратгормона и Кальцитонина
Паратгормон и кальцитонин вырабатываются паращитовидными железами и входят в состав некоторых лекарственных средств. В эндокринологии данные гормоны регулируют работу многих органов и систем.
Паратгормон и кальцитонин вырабатываются паращитовидными железами и входят в состав некоторых лекарственных средств.
Действие паратгормона
Паратгормон оказывает влияние на уровень кальция в крови, способствуя его повышению. Стимулирует активацию витамина D, который необходим для нормального функционирования костной системы. Гормон, поступающий в организм в нормальных количествах, улучшает состояние суставов.
Действие кальцитонина
Гормон оказывает влияние на уровень фосфора в крови, а также способен задерживать ионы кальция в костях, предотвращая их разрушение при воздействии ряда неблагоприятных факторов.
Где содержатся
Оба гормона можно обнаружить в большинстве препаратов, предназначенных для лечения заболеваний щитовидной железы, а также в продуктах питания.
Препараты
Препараты, в которых содержатся указанные вещества:
- Паратиреоидин – применяют при недостаточной выработки паратгормона паращитовидными железами; способствует повышению кальция в крови и устранению судорог;
- Паратирин – регулирует уровень кальция и фосфора в крови; применяется при остеопорозе, связанном с гиперпаратиреозом;
- Сибакальцин – представляет собой синтетический кальцитонин; избавляет от боли и препятствует деструкции костной ткани;
- Кальцитрин – применяют при гиперкальциемии, остеопорозе и фантомных болях.
Продукты
Для регуляции уровня паратгормона следует употреблять в пищу:
- сельдерей;
- сельдь;
- льняное масло;
- крапиву;
- белокочанную капусту.
Для поддержания необходимой концентрации кальцитонина следует включить в рацион:
- морепродукты;
- морскую капусту;
- кисломолочные продукты;
- яйца;
- творог.
Показания к одновременному применению паратгормона и кальцитонина
Показания для одновременного применения 2 гормонов:
- болезнь Педжета;
- остеопороз;
- медленное срастание костной ткани;
- остеомиелит;
- пародонтоз;
- профилактика переломов;
- болезнь Олбрайта;
- большое количество стрессов.
Совместный эффект паратгормона и кальцитонина
Нормальное содержание паратгормона и кальцитонина в крови способствует поддержанию здоровья костной и эндокринной систем.
Противопоказания
Противопоказания:
- повышенное артериальное давление;
- заболевания надпочечников;
- гиперчувствительность;
- беременность и кормление грудью;
- аллергия.
Как принимать паратгормон и кальцитонин
Для лучшего действия паратгормон в виде раствора вводится подкожно по 20 мг. Дозировку в каждом случае определяет врач. Количество препарата и курс лечения зависят от клинической картины и степени разрушения костной ткани. Кальцитонин также вводится подкожно, но в некоторых случаях и внутривенно.
Побочные действия
При лечении гормонами могут возникать аллергические реакции: зуд, жжение, отеки.
В начале терапии могут ощущаться приливы крови к лицу. Реже меняется уровень артериального давления.
В некоторых случаях отмечаются головные боли, тошнота, нарушения стула, неприятный привкус во рту.
В месте введения инъекции может возникать зуд, реже – болезненные ощущения.
Во время лечения может снижаться аппетит, появляться головокружение.
Не следует исключать возникновение анафилактических реакций, сопровождающихся отеком гортани и бронхоспазмом.
При несоблюдении пропорции повышается риск возникновения побочных реакций. Был зафиксирован случай летального исхода при введении кальцитонина, поэтому при гиперчувствительности лучше перестраховаться и начинать лечение с минимальной дозировки.
Мнение врачей
Ольга Владимировна (ортопед), 47 лет, Красноярск
Кальцитонин совместно с паратгормоном назначаю с осторожностью, так как повышается риск возникновения побочных эффектов. Препараты на основе данных гормонов помогают при тяжелой форме остеопороза
Александр Алексеевич (эндокринолог), 51 год, Якутск
Гормоны паращитовидной и щитовидной желез могут вызвать негативные реакции со стороны организма, поэтому лечение должно осуществляться под контролем состояния больного. Подобное сочетание может привести к последствиям.
Наиболее распространенные причины, вызывающие гипертиреоз
Причины гормонального сбоя:
- болезнь Грейвса, когда собственные антитела стимулируют выработку гормонов щитовидной железы;
- узловой зоб, диффузный зоб;
- воспаление щитовидной железы: хронический аутоиммунный тиреоидит (начальная фаза болезни Хашимото), подострый тиреоидит (начальная фаза болезни Кервена);
- потребление чрезмерного количества йода, например, в добавках;
- чрезмерные дозы гормонов щитовидной железы (факт тиреотоксикоза);
- опухоли гипофиза, которые выделяют ТТГ;
- опухоли трофобласта.
Узел щитовидной железы
Тиреотоксикоз
Редкие причины гипертиреоза включают: подострый тиреоидит (заболевание, связанное с предшествующей вирусной инфекцией) и послеродовой тиреоидит.
Патологическая анатомия
Обычно при Гиперпаратиреозе обнаруживают солитарную аденому паращитовидной железы. Вес паращитовидной железы, пораженной аденомой, от нескольких грамм до нескольких десятков грамм. Аденома может иметь различные оттенки — от светло-желтого до красновато-коричневого. При гистологическом исследовании в аденоме часто обнаруживают гиперплазию главных клеток; в костной ткани отмечают диффузный остеопороз в сочетании с образованием кист («бурые опухоли», гигантоклеточные опухоли, эпулиды) и истончением кортикального слоя; стенка кисты построена из веретенообразных клеток и фибробластов, активных остеобластов и остеокластов.
В органах и тканях, особенно в почках, мышцах, миокарде, стенках крупных артерий, конъюнктиве глаза и по периферии роговицы, обнаруживают отложения кальция.
Признаки и симптомы
— Бессимптомный первичный гиперпаратиреоз.
Наиболее частое проявление первичного гиперпаратиреоза — это когда врачи обнаруживают высокий уровень кальция в крови, но не обнаруживают сопутствующих симптомов. Это также называется бессимптомной гиперкальциемией. Некоторые люди с бессимптомным ПГПТ сообщали об утомляемости, слабости, легкой депрессии или умеренной когнитивной дисфункции, например, о легких проблемах с концентрацией или памятью. У больных также может наблюдаться потеря костной массы (низкая минеральная плотность костной ткани) и «молчащие» камни в почках и переломы позвоночника, обнаруженные при визуализации. В конце концов, бессимптомный первичный гиперпаратиреоз может прогрессировать, и у людей могут развиться симптомы, наблюдаемые в классической форме ПГПТ.
— Классический первичный гиперпаратиреоз.
Характерным признаком первичного гиперпаратиреоза является образование кальциевых камней в почках (нефролитиаз). Почечнокаменная болезнь может вызывать боли в пояснице в области почек (почечная колика) и боли внизу живота. Иногда может развиться повреждение почек, и почки могут функционировать менее эффективно, чем должны (хроническая почечная недостаточность).
Больные могут терять минеральную плотность костей, что может способствовать истончению и ослаблению костей (остеопороз). Больной может быть предрасположен к переломам костей и может испытывать боли в костях.
ПГПТ может вызвать форму заболевания костей, называемую кистозным фиброзным оститом. Однако она редко встречается. Больные склонны к переломам и могут иметь другие скелетные отклонения и боль в костях или чувствительность в пораженных районах. Кистозный фиброзный остит возникает при прогрессирующей болезни.
С классическим первичным гиперпаратиреозом связывают множество неспецифических симптомов. Неспецифический означает, что симптомы являются общими для многих различных заболеваний. Эти симптомы включают:
- непреднамеренную потерю веса;
- рвоту;
- тошноту;
- запор;
- неестественно сильную, неутолимою жажду (полидипсия);
- частое мочеиспускание (полиурия).
Некоторые пострадавшие испытывают слабость и утомляемость.
Многие люди с первичным гиперпаратиреозом сообщали о нейропсихиатрических симптомах, включая депрессию, раздражительность, психоз и снижение социального взаимодействия. Возможна когнитивная дисфункция, что означает, что могут быть проблемы с концентрацией или памятью, или люди могут испытывать нехватку ясности ума («мозговой туман»).
Иногда ПГПТ может быть связан с сердечно-сосудистыми заболеваниями, включая высокое кровяное давление (артериальная гипертензия), нерегулярные сердечные ритмы (аритмии), увеличение и утолщение левой нижней камеры сердца (гипертрофия желудочков) и уплотнение из-за накопления кальция (кальцификации) сосудов и клапанов кровеносной системы. Как правило, у людей с тяжелым первичным гиперпаратиреозом сообщалось о сердечно-сосудистых заболеваниях. Многое о взаимосвязи между первичным гиперпаратиреозом и сердечно-сосудистыми заболеваниями до конца не изучено (например, основная причина сердечно-сосудистых проблем, их реакция на лечение и т.д.). Исследования продолжаются, чтобы лучше понять эти два условия и то, как они взаимодействуют или влияют друг на друга.
— Нормокальциемический первичный гиперпаратиреоз.
Это состояние характеризуется высоким уровнем паратиреоидного гормона, но нормальным уровнем кальция в крови. Симптомы, связанные с этой формой первичного гиперпаратиреоза, включают камни в почках, потерю костной массы и хрупкие кости, которые могут быть склонны к переломам (остеопороз). Многое в этом заболевании остается неизвестным или до конца не изученным. Некоторые исследователи полагают, что нормокальциемическая форма ПГПТ может быть ранней или легкой формой классического ПГПТ.
— Кризис паращитовидной железы (гиперкальциемии).
Кризис паращитовидной железы — редкое осложнение первичного гиперпаратиреоза. У больных развивается тяжелая гиперкальциемия, опасная для жизни. Симптомы могут включать изменения психического статуса, заболевания костей, обезвоживание и камни в почках. Иногда тошнота, рвота и сильная боль в животе. У некоторых людей с гиперкальциемией или легким гиперпаратиреозом позже развивается гиперкальциемический криз (острая паращитовидная недостаточность). У других людей гиперкальциемический криз может быть первым признаком заболевания.