Что такое болезнь иценко-кушинга?
Содержание:
Как надпочечники влияют на давление
В корковом слое надпочечных желез вырабатываются кортизол и альдостерон, а клетки мозгового вещества продуцирует адреналин, норадреналин и дофамин – все эти гормоны преимущественно повышают уровень артериального давления.
А здесь подробнее о надпочечниках и лишнем весе.
Кортизол – основной гормон надпочечников, повышающий давление
В норме этот гормон оказывает регулирующее действие на показатели кровообращения: расширяет сосуды сердца и головного мозга, обеспечивая поступление к ним крови, улучшает питание мышечной ткани, увеличивает сердечный выброс, учащает ритм сокращений.
При избыточном выделении кортизола корковым слоем надпочечников у пациентов развивается артериальная гипертензия – повышенное давление. Повышается вначале преимущественно систолический показатель, а в дальнейшем и диастолический.
Высокие цифры давления на ранней стадии фиксируются периодически. Затем гипертония становится постоянной и имеет тенденцию к прогрессированию вне зависимости от пола, возраста и даже концентрации самого кортизола в крови.
Это объясняется тем, что устойчивый избыток гормона:
- активизирует образование ангиотензиногена в печени (затем он превращается в ангиотензин 2, вызывающий спазм артерий);
- нарушает способность сосудов к расслаблению;
- стимулирует симпатический отдел нервной системы;
- тормозит синтез веществ, расширяющих просвет артерий.
Альдостерон надпочечников и давление
Гормон надпочечников альдостерон тормозит выведение натрия канальцами почек, одновременно задерживается вода в сосудистом русле, что повышает давление. Последними исследованиями доказано, что это не единственный механизм устойчивой гипертензии под влиянием альдостерона. Он также увеличивает поток симпатических импульсов, спазмирующих артериальные ветви, непосредственно сам сужает сосуды, увеличивает периферическое сопротивление.
У пациентов с избытком альдостерона в крови артериальная гипертензия имеет тяжелое течение, нередко приводит к острому нарушению кровообращения в миокарде (инфаркт), мозговой ткани (инсульт), падению зрения (ретинопатия), поражению почек. При применении любых гипотензивных препаратов давление не снижается. Помочь может только Верошпирон или Инспра.
Катехоламины надпочечников и высокое давление
Адреналин и норадреналин – гормоны надпочечников, действуют на адренорецепторы в сосудистой стенке и сердечной мышце, а дофамин еще и на соответствующие дофаминовые – результатом сложных, а иногда и разнонаправленных действий катехоламинов является повышение давления и спазм артериальных сосудов.
Гипертензия при избытке этих гормонов имеет чаще кризовое течение с повышением систолического показателя до 250 и более единиц, с приступами паники, вегетативными реакциями (потливость, дрожание рук), тахикардией.
Лечение
Для лечения используется особый механизм, который совмещает лучевую терапию (гамма-терапия и протонное облучение гипофиза). С помощью гамма-терапии проводится излучение радиоактивными изотопами различных опухолей. Существуют некоторые отличия между гамма-терапией и протонным облучением гипофиза:
- большая доза облучения;
- повреждения близлежащих органов не происходит;
- достаточно одной процедуры;
- следующее облучение гипофиза проводится только спустя полгода;
- протонное облучение результативнее при болезни Иценко-Кушинга.
Для лучшего результата назначается прием определенных медикаментов.
Медикаментозная терапия
Симптоматическая терапия подразумевает использование гипотензивных, сахаропонижающих и мочегонных препаратов. Также назначаются:
- сердечные гликозиды:
- Коргликон – быстродействующий препарат, лечит легкие формы сердечной дисфункции и редко вызывает побочные эффекты;
- Строфантин – препарат с сильным и продолжительным эффектом, помогает при хронической сердечной недостаточности, возможны побочные эффекты;
- Дигоксин – лечит тяжелые формы сердечной недостаточности, выпускается в виде таблеток и раствора для инъекций, возможны побочные эффекты;
- Целанид – препарат мягкого и постепенного действия, помогает при умеренных проявлениях сердечной недостаточности, редко вызывает побочные эффекты;
При правильном использовании сердечных гликозидов, лишь в 6% могут возникнуть признаки интоксикации.
- Иммуномодуляторы:
- Интерферон – препарат способствует увеличению защитного комплекса;
- Ликопид – мощный иммуномодулятор, препарат противопоказан кормящим и беременным женщинам;
- Арбидол – противовирусный препарат с иммуномодулирующим эффектом;
- Лимфомиозот – гомеопатический препарат с противоотечным и лимфодренажным эффектом;
- Исмиген – препарат для профилактики вирусных заболеваний;
- Имудон – препарат, защищающий слизистую оболочку ротовой полости от вирусов и бактерий;
- антидепрессанты:
- Амитриптилин – препарат из группы трициклических антидепрессантов. Оказывает снотворное, седативное и анксиолитическое действие;
- Имипрамин – препарат улучшает настроение, уменьшает чувство подавленности;
- Кломипрамин – препарат оказывает противогистаминный и адреноблокирующий эффект;
- Мапротилин – препарат, усиливающий действие фенамина и ослабляющий депримирующие эффекты резерпина;
- седативные препараты:
- Валериана – снижает нервную возбудимость, содействует засыпанию, усиливает эффект снотворных препаратов;
- Пассифлора – снимает судороги, облегчает засыпание;
- Пустырник – оказывает мягкий расслабляющий эффект, уравновешивает сердечный ритм;
- витаминотерапия. Назначаются препараты с витамином С, Р, К, В15, В1 и др.;
- лекарственная терапия остеопороза. Препараты:
- Денозумаб;
- Эстроген-гестагенные комплексы;
- Бисфосфонаты;
- Кальцитонин лосося.
Если природа синдрома Кушинга имеет ятрогенную природу, то требуется поэтапная отмена глюкокортикоидов и их замена на другие подходящие иммунодепрессанты. В случае эндогенной природы гиперкортицизма назначается прием препаратов, которые подавляют стероидогенез в надпочечниках (Хлодитан, Мамомит, Элиптен и др.).
Хирургическое вмешательство
При опухолевом поражении легких, гипофиза и надпочечников проводится оперативное удаление образований. Если это невозможно, делается одно-или двустороннее удаление надпочечника (адреналэктомия), либо лучевая терапия гипоталамо-гипофизарного участка. Лучевая терапия делается совместно с оперативным или медикаментозным лечением.
Послеоперационный период при хронической надпочечниковой недостаточности у пациентов, которые перенесли адреналэктомию подразумевает постоянную заместительную гормональную терапию.
Основные причины синдрома Иценко-Кушинга
На сегодняшний день медикам не удалось до конца изучить причины, которые влияют на нарушение функции надпочечников. Известно лишь, что при любом факторе, который провоцирует повышение выработки гормонов надпочечниками, развивается заболевание. Провоцирующими факторами считаются:
- аденома, возникшая в гипофизе;
- образование опухолей в легких, поджелудочной, бронхиальном дереве, которые продуцируют АКТГ;
- длительный прием глюкокортикоидных гормонов;
- наследственный фактор.
Помимо вышеперечисленных факторов, на возникновение синдрома могут повлиять такие обстоятельства:
- травмирование или сотрясение мозга;
- черепно-мозговые травмы;
- воспаление паутинной оболочки спинного или головного мозга;
- воспалительный процесс в головном мозге;
- менингит;
- кровотечение в субарахноидальное пространство;
- повреждения центральной нервной системы.
Механизм развития
Если у человека замечен хоть один из вышеперечисленных факторов, то возможен запуск патологического процесса. Гипоталамус начинает в большом объеме вырабатывать гормон кортиколиберин, что приводит к увеличению количества АКТГ. Таким образом, происходит гиперфункция коры надпочечников, она вынуждена вырабатывать глюкокортикоиды в 5-ть раз больше. Это провоцирует переизбыток всех гормонов в организме, в результате нарушается функция всех органов.
Симптомы вторичной гипертензии
Характеризующие высокое давление из-за надпочечников симптомы следует выделить следующие:
- является нечувствительной к стандартной терапии с помощью обычных гипотензивных препаратов, эффективных при первичной артериальной гипертензии;
- сочетается с признаками дисфункции надпочечниковых желез, а именно появлением растяжек красного цвета на боковых поверхностях туловища и бедер, плохим самочувствием, постепенным ухудшением памяти, частичной потерей работоспособности, затяжными головными болями;
- возникает преимущественно у молодых пациентов (иногда в детском возрасте) и характеризуется высокими показателями, несвойственными для обычной гипертонической болезни;
- если давление снижается в периоды ремиссии симптомов надпочечникового недуга.
Заподозрив вторичную гипертензию, врач в обязательном порядке должен убедиться, что пациент с повышенным давлением действительно регулярно и согласно схеме принимает гипотензивные лекарственные средства, но безрезультативно.
 Некоторые больные ошибочно считают, что в процессе терапии, если давление не повышенное, таблетки принимать не следует. Подобное поведение провоцирует обострение гипертонии, что может подтолкнуть специалиста к ложным выводам относительно состояния человека.
Некоторые больные ошибочно считают, что в процессе терапии, если давление не повышенное, таблетки принимать не следует. Подобное поведение провоцирует обострение гипертонии, что может подтолкнуть специалиста к ложным выводам относительно состояния человека.
В любом случае всем пациентам с высокими показателями АД специалисты предлагают пройти комплексное обследование и посетить эндокринолога.
Именно он способен провести грамотное обследование надпочечников при гипертонии, что позволит подтвердить или исключить наличие у человека вторичной артериальной гипертонии эндокринного происхождения.
Специалист эндокринологической консультации предложит свое видение лечения недуга, опираясь на особенности основного заболевания, степень его запущенности и наличие осложнений со стороны желез внутренней секреции.
Диагностика
Постановка успешного диагноза синдрома Кушинга часто может быть сложной, особенно когда симптомы слабо выражены.
Поскольку синдром Кушинга разделяет симптомы с другими, более распространенными состояниями, такими как недостаточная активность щитовидной железы и высокое кровяное давление (гипертония), больного могут направить на различные тесты. В результате может пройти несколько месяцев, прежде чем диагноз подтвердится.
История лекарств
Поскольку использование кортикостероидов является основной причиной синдрома Кушинга, врач спросит, принимает ли человек какие-либо лекарства.
Пациент должен предоставить врачу полный список всех лекарств, которые принимал и использовал, включая таблетки, кремы и лосьоны. О натуральных средствах также нужно не забывать потому, что некоторые природные средства содержат стероиды.
Анализ кортизола
Пациенту, вероятно, понадобится пройти один или несколько следующих тестов, которые используются для измерения уровня кортизола в организме:
- анализ мочи;
- анализ крови;
- анализ слюны — наиболее точный тест, если проводится среди ночи, поэтому могут попросить остаться в больнице на ночь.
Пациенту также могут дать лекарство под названием дексаметазон до того, как попросят сдать анализ крови. Если человек здоров, прием дексаметазона должен снизить уровень кортизола. Если уровень кортизола не изменится, это может указывать на синдром Кушинга.
Ни один из вышеперечисленных тестов не является полностью точным или надежным, но если наблюдается один или несколько аномальных результатов, обычно направляют к врачу, специализирующемуся на лечении гормональных состояний (эндокринологу). Они должны быть в состоянии подтвердить или исключить диагноз синдрома.
Определение первопричины
Как только диагноз синдрома Кушинга будет подтвержден, необходимо будет определить основную причину (если причина не в кортикостероидах), чтобы определить курс лечения.
Первый этап — определить, является ли синдром результатом высокого уровня гормона адренокортикотропина (АКТГ) в крови. Если это так, то это может указывать на наличие опухоли в гипофизе или, реже, в легких.
Низкий уровень АКТГ может указывать на наличие опухоли в одной из надпочечников.
Подозрение на опухоль обычно подтверждается компьютерной томографией (КТ) или магнитно-резонансной томографией (МРТ). Во время КТ/МРТ сканирования сканер делает серию снимков, а компьютер собирает их в детальное изображение.
Иногда, несмотря на проведение КТ/МРТ сканирования, может быть трудно определить, где находится опухоль. В таких обстоятельствах может быть рекомендовано дальнейшее обследование, известное как выборка нижних отделов петросального синуса.
У пациента берется образец крови из вен гипофиза и предплечья, и сравнивается уровень АКТГ в обоих образцах. Если уровень выше в гипофизарной вене, возможно, причиной является опухоль в гипофизе. Если уровни схожи, возможно, причиной является опухоль в других местах легких. Далее могут быть проведены рентгенография и КТ/МРТ-сканирование грудной клетки для проверки тканей легких.
Это может занять значительное количество времени, прежде чем исследования завершаться и будет поставлен полный диагноз. Иногда требуются повторные сканирования.
Тем временем врач может принять решение о лечении синдрома Кушинга с помощью таких препаратов, как метирапон, чтобы уменьшить количество кортизола. Если это так, больному придется остаться в больнице на несколько дней, чтобы можно было следить за приемом таблеток.
Лечение
Медикаментозное лечение
Больным назначают ингибиторы надпочечникового синтеза глюкокортикостероидов – «Кетоконазол», «Метирапон», «Митотан», «Мамомит».
Симптоматическое лечение:
- гипотензивные препараты – «Эналаприл», «Капотен», «Бисопролол»,
- диуретики – «Фуросемид», «Верошпирон», «Маннитол»,
- сахароснижающие средства – «Диабетон», «Глюкофаж», «Сиофор»,
- сердечные гликозиды – «Коргликон», «Строфантин»,
- иммуномодуляторы – «Ликопид», «Исмиген», «Имунал»,
- седативные средства – «Корвалол», «Валокордин»,
- поливитаминные комплексы.
Оперативное вмешательство
Хирургическое лечение синдрома Кушинга заключается в проведении следующих видов операций:
-
Адреналэктомия — удаление пораженного надпочечника. При доброкачественных новообразованиях проводят парциальную адреналэктомию, при которой удаляют только опухоль с сохранением органа. Биоматериал отправляют на гистологическое исследование с целью получения сведений о типе опухоли и ее тканевом происхождении. После выполнения двусторонней адреналэктомии больному придется принимать глюкокортикоиды пожизненно.
- Селективная транссфеноидальная аденомэктомия – единственный эффективный метод избавления от проблемы. Новообразование гипофиза удаляют нейрохирурги через нос. Больные быстро реабилитируются и возвращаются к своему обычному образу жизни.
- Если опухоль, продуцирующая кортизол, размещена в поджелудочной железе или других органах, ее удаляют путем проведения малоинвазивного вмешательства или классической операции.
- Деструкция надпочечников — еще один метод терапии синдрома, с помощью которого удается уничтожить гиперплазию желез путем введения склерозирующих веществ через кожный покров.
Лучевая терапия при аденоме гипофиза оказывает благоприятное влияние на данную область и позволяет снизить производство АКТГ. Проводят ее в том случае, когда хирургическое удаление аденомы невозможно или противопоказано по состоянию здоровья.
При раке надпочечников в легкой и средней форме показана лучевая терапия. В тяжелых случаях удаляют надпочечник и назначают «Хлодитан» с другими лекарственными средствами.
Протонотерапию на область гипофиза назначают больным при неуверенности врачей в наличии у них аденомы. Протонная терапия — особый вид радиотерапии, при котором ускоренные ионизирующие частицы воздействуют на облучаемую опухоль. Протоны повреждают ДНК раковых клеток и вызывают их гибель. Метод позволяет с максимальной точностью нацелиться на опухоль и уничтожить ее на любой глубине тела без существенного ущерба для окружающих тканей.
Прогноз
В случаях длительного течения СК (независимо от этиологии) могут возникать сосудистые осложнения вследствие артериальной гипертензии. При наличии нелеченого СК даже лёгкой степени тяжести — смертность повышается в 4 раза (преимущественно по причине сердечно-сосудистых заболеваний и инфекций) по сравнению с общей популяцией. После эффективного оперативного лечения многие из проявлений СК, в т. ч. артериальная гипертензия и сахарный диабет, исчезают или ослабевают на протяжении 12 мес. Повышенный риск летального исхода по причине сердечно-сосудистых заболеваний сохраняется в течение ≈5 лет.
- Удаление аденомы/аденом коры надпочечников приводит к полному исчезновению симптомов СК. Рецидив опухоли происходит из-за повторного роста образования из фрагментов коры надпочечника, оставшихся в жировой ткани, в то же время рецидив радикально удаленной аденомы не возможен. Может быть необходимым периодическое заместительное лечение.
- Билатеральная адреналэктомия при макронодулярной и микронодулярной гиперплазии надпочечников вызывает исчезновение симптомов СК, однако необходима постоянная заместительная терапия. При синдроме Карнея прогноз зависит от вида сопутствующих изменений.
- При раке коры надпочечников прогноз зависит от степени распространенности опухоли и объёма хирургического лечения. У пациентов после билатеральной адреналэктомии обязательна постоянная заместительная терапия.
Редакция сайта
Коллектив авторов с высшим и средним медицинским образованием, имеющих многолетний опыт работы в практической медицине, узкопрофильные специалисты и врачи общей практики.
Осложнения
Одним из самых опасных осложнений гиперкортицизма является адренолиновый криз, который проявляется:
- нарушением сознания;
- рвотой и высоким давлением;
- гиперкалиемией;
- гипонатриемией;
- гипогликемией;
- болями в животе;
- метаболическим ацидозом.
Синдром Кушинга, который перешел в хроническую форму способен привести к гибели человека, поскольку провоцирует ряд тяжелых осложнений, а именно:
- декомпенсация сердца;
- инсульт;
- сепсис;
- пиелонефрит тяжелой степени;
- недостаточность почек хронической формы;
- остеопороз, при котором происходят многочисленные переломы позвоночника.
Лечение
Лечение ускоряет регенерацию допустимого количества гормонов коры надпочечников в организме. Лечение проводят несколькими способами: патогенетическое лечение, симптоматическая терапия гиперкортицизма.
Лучевая терапия
Чтобы провести лечение заболевания, используют механизм, соединяющий составляющие лучевой терапии, а именно гамма-терапию и протонное облучение гипофиза.
Гамма-терапия – заболевание легкой и средней степени лечат маленькими сгустками тяжелых заряженных частиц. Не уступает по эффективности лечения болезни и протонное облучение гипофиза. Отличие протонного облучения гипофиза от гамма-терапии:
- Большая доза облучения;
- Близлежащие органы не повреждаются;
- Проводится только одна процедура;
- Последующее облучение гипофиза возможно проводить после полу года;
- Протонотерапия.
Хирургическое
Хирургическое лечение соединяет в себе транссфеноидолъную аденомэктомию, разложение надпочечников и адреналэктомию. Ввиду стремительного развития микрохирургической техники, врачи разработали самый подходящий способ, чтобы лечить болезнь Иценко-Кушинга, который основывается на применении транссфеноидальной аденомэктомии.
Адреналэктомия во время болезни проводится как односторонняя, так и двусторонняя. Объединение лучевой терапии и односторонней адреналэктомии используется при средней стадии заболевания. Двусторонняя адреналэктомия применяется для последней стадии или развитии обострений гиперкортицизма.
Медикаментозное лечение
Чтобы излечить болезнь Иценко-Кушинга применяют медикаменты, способные подавлять выделение гипофизом кортикотропина. Запрещается лечить заболевание данными медикаментами до применения лучевой терапии, в противном случае понижается ее эффективность.
Проводят лечение парлоделом – препарат притормаживает выделение гормонов аденогипофиза. Данным лекарством осуществляют лечение синдрома Иценко-Кушинга, но только по истечению лучевой терапии. Желательно употреблять парлодел когда увеличена доза пролактина в организме.
Перитол – антисеротониновое лекарство, уменьшает выделение кортикотропина влияя на серотонинергическую систему.
Деструкция надпочечников состоит в поражении гиперплазированного органа методом проникновения в него специальной жидкости или этанола. Метод используется исключительно для общего лечения.
ГАМК-ергические медикаменты
ГАМК-ергические медикаменты занимают ведущее место среди останавливающих нейромедиаторов, оказывают благоприятное воздействие во время энцефалопатии. ГАМК-ергические препараты используют, если выявлен синдром Нельсона после проведения лучевой терапии. К ним относятся: миналон, фенибут, конвулекс.
Блокаторы стероидогенеза
Блокаторы, находящиеся в надпочечниках, можно разделить на: медикаменты, убирающие биосинтез кортикостероидов и провоцирующие распад частичек коры надпочечников, и медикаменты, убирающие биосинтез стероидов.
Хлодитан – необходимо принимать для улучшения работы коры надпочечников во время подготовки тяжелобольных к односторонней и двусторонней адреналэктомии.
Аминоглютетимид
Лечение Аминоглютетимидом необходимо проводить одновременно с искусственным контролем работы печени и наличия тромбоцитов в крови. Чтобы лечить болезнь блокаторами стероидогенеза, одновременно назначают гепатопротекторы (эссенциале или карсил).
Гипотепзивпая терапия
Симптоматическое лечение гиперкортицизма и артериальной гипертензии, лучше использовать адельфан, адельфан-эзидрекс и калия хлорид. Одновременно проводится лечение стероидной кардиопатии, гапокалиемпи, стероидного сахарного диабета.
Симптоматическая терапия гипертонии направлена на нормализацию АД, коррекцию белкового, электролитного, углеводного обменов. Без лечения гипертонии нарушаются процессы во всех системах организма. Существуют такие виды гипертонии, как: почечная, центральная, гемодинамическая, пульмоногенная, эндокринная.
Лечение симптоматической гипертонии — это лечение заболевания, ее спровоцировавшего. В некоторых случаях лечение гипертонии проводят после избавления от основного заболевания. Чтобы выявить наличие и степень гипертонии используется регулярное измерение артериального давления в течение нескольких дней в разное время суток.
Чтоб лечить остеопороз, необходимо использовать медикаменты, содержащие кальций и кальцитонин. Лечение остеопороза требуется проводить на протяжении 12-18 месяцев. Лечение синдрома Иценко-Кушинга откладывать нежелательно, в 15% случаев заболевание приводит к летальному исходу.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Симптоматика
Клинические проявления синдрома Кушинга разнообразны и специфичны. При патологии развивается дисфункция нервной, половой и сердечно-сосудистой систем.
- Первый признак недуга — патологическое ожирение, характеризующееся неравномерным отложением жира по телу. У больных подкожно-жировая клетчатка максимально выражена на шее, лице, груди, животе. Их лицо становится похожим на луну, щеки приобретают пурпурный, неестественный румянец. Фигура больных становится неправильной формы — полное туловище на тонких конечностях.
- На коже туловища появляются полосы или растяжки багрово-синюшного цвета. Это стрии, появление которых связано с перерастяжением и истончением кожи в тех местах, где в избытке откладывается жир. К кожным проявлениям синдрома Кушинга также относятся: угревая сыпь, акне, гематомы и точечные геморрагии, участки гиперпигментации и локального гипергидроза, медленное заживление ран и порезов. Кожа у пациентов приобретает «мраморный» оттенок с выраженным сосудистым рисунком. Она становится склонной к шелушению и сухости. На локтях, шее и животе кожный покров изменяет свою окраску, что связано с избыточным отложением меланина.
- Поражение мышечной системы проявляется гипотрофией и гипотонусом мышц. «Скошенные ягодицы» и «лягушачий живот» обусловлены атрофическими процессами в соответствующих мышцах. При атрофии мышц ног и плечевого пояса больные жалуются на болевые ощущения в момент подъема и приседания.
- Половая дисфункция проявляется нарушением менструального цикла, гирсутизмом и гипертрихозом у женщин, снижением полового влечения и импотенцией у мужчин.
- Остеопороз — снижение плотности костной ткани и нарушение ее микроархитектоники. Подобные явления возникают при тяжелом расстройстве метаболизма в костях с преобладанием катаболизма над процессами костеобразования. Остеопороз проявляется артралгией, спонтанными переломами костей скелета, искривлением позвоночника – кифосколиозом. Кости начинают истончаться и болеть. Они становятся хрупкими и ломкими. Пациенты сутулятся, а больные дети отстают в росте от своих сверстников.
- При поражении нервной системы у больных возникают различные расстройства от заторможенности и апатии до депрессии и эйфории. У больных возникает бессонница, психозы, возможны попытки суицида. Нарушение работы ЦНС проявляется постоянной агрессией, злостью, беспокойством и раздражительностью.
- К общим симптомам патологии относятся: слабость, головные боли, быстрая утомляемость, периферические отеки, жажда, частое мочеиспускание.
Синдром Кушинга может протекать в легкой, средней или тяжелой форме. Прогрессирующее течение патологии характеризуется нарастанием симптоматики за год, а постепенное развитие синдрома — за 5-10 лет.
У детей синдром Кушинга диагностируется крайне редко. Первым признаком заболевания также является ожирение. Истинное половое созревание задерживается: у мальчиков обнаруживают недоразвитие половых органов – яичек и полового члена, а у девочек возникает дисфункция яичников, гипоплазия матки, отсутствуют менструации. Признаки поражения нервной системы, костей и кожного покрова у детей такие же, как и у взрослых. Тонкую кожу легко поранить. На ней появляются фурункулы, вульгарные угри, лишаеподобные высыпания.
Беременность у женщин с синдромом Кушинга наступает редко из-за выраженной половой дисфункции. Ее прогноз неблагоприятный: наступают преждевременные роды, самопроизвольные аборты, прерывание беременности на раннем сроке.
При отсутствии своевременной и адекватной терапии синдром Кушинга приводит к развитию тяжелых осложнений:
- декомпенсированной сердечной недостаточности,
- острого нарушения мозгового кровообращения,
- сепсиса,
- тяжелой формы пиелонефрита,
- остеопороза с переломами позвоночника и ребер,
- адреналового криза с помрачением сознания, падением давления и прочими патологическими признаками,
- бактериального или грибкового воспаления кожи,
- сахарного диабета без нарушения функций поджелудочной железы,
- мочекаменной болезни.
Причины болезни Иценко-Кушинга
Механические травмы, воспалительные процессы, кровоизлияние в основание мозга, опухоли гипоталамуса и гипофиза. Женщины в возрасте от 20 до 45 лет болеют чаще, чем мужчины. Болезнь Иценко—Кушинга наблюдается в детском и подростковом возрасте. Функциональный базофилизм или юношеский гиперкортицизм проявляется как временная гормональная диссоциация с легкой симптоматикой.
В формировании опухолей гипофиза играют роль:
- утрата генов, подавляющих рост опухоли;
- активация клеточных протоонкогенов;
- аномальная чувствительность клеток гипофиза к гипоталамическим факторам;
- избыточная секреция соответствующих либеринов.
При болезни Иценко-Кушинга в нейронах паравентрикулярных и супраоптических ядер гипоталамуса нередко обнаруживаются дегенеративные изменения; в аденогипофизе — увеличение количества базофилов с признаками повышения их функциональной активности. Следует учитывать, что базофильные аденомы гипофиза иногда являются случайной находкой на секции у лиц, не имевших при жизни соответствующих симптомов.
При болезни Иценко-Кушинга имеется несостоятельность процессов, контролирующих дофаминергический путь регуляции адренокортикотропного гормона. Кроме повышения секреции кортикотропина, у многих больных умеренно повышен уровень пролактина, снижена секреция соматотропина, фоллитропина и лютропина, что связывают с супрессивным действием повышенного содержания кортикостероидов. Учитывая повышение чувствительности коры надпочечников к стимуляции адренокортикотропным гормоном, у некоторых больных гиперстимуляция коры надпочечников может проходить даже при нормальном уровне кортикотропина в крови.
При синдроме Иценко-Кушинга могут быть аденомы, аденокарциномы, реже — аденоматозная гиперплазия коры надпочечников. Выделены два вида доброкачественных аденом коры надпочечника: аденомы мономорфного строения, состоящие преимущественно из светлых клеток одинаковой формы и величины, имеющие АКТГ-регуляцию с механизмом обратной связи.
Встречаются аденомы коры надпочечников смешанного строения с элементами мономорфно-клеточной и полиморфно-клеточной опухоли. Эти аденомы обычно отличаются значительной автономностью.
Аденомы мономорфного строения нередко обнаруживаются в обоих надпочечниках одновременно. Аденомы полиморфно-клеточного строения крайне редко встречаются в обоих надпочечниках, из многих десятков больных синдромом Иценко—Кушинга мы только у двух обнаружили такое сочетание.
В пользу представления В.Г. Баранова о стадийности развития болезни и синдрома Иценко—Кушинга свидетельствуют следующие гистологические находки. В аденогипофизах больных выявлены гиперплазия кортикотрофов, их аденоматозная гиперплазия и аденома гипофиза.
В одних препаратах выявлены морфологические признаки перехода гиперплазии коры надпочечника в мономорфную аденому, а в других препаратах — признаки перехода структурных изменений от поли-морфно-клеточной аденомы к аденокарциноме.
АКТГ-эктопический синдром (АКТГ-ЭС) встречается примерно у 15% больных синдромом Иценко-Кушинга. Заболевание отмечается быстрым развитием основных симптомов.
Как работает гипоталамус, гипофиз и надпочечники?
- Гормон — биологически активное вещество, вырабатываемое специальными органами или клетками в одной части организма и регулирующее деятельность органов и тканей в других частях тела.
- Железа внутренней секреции (эндокринная железа) — орган, вырабатывающий и выделяющий гормоны или другие вещества в кровь.
- Гипоталамус — отдел головного мозга массой 4 г., контролирующий обмен веществ, работу эндокринных и половых желез.
- Гипофиз — железа внутренней секреции, расположена у основания головного мозга человека и оказывает влияние на рост, развитие, обменные процессы организма.
- Надпочечники — парные железы внутренней секреции человека, лежащие на верхней стороне почек.
Гипоталамус
- Чувство жажды, голода и насыщения.
- Сон и эмоциональные состояния.
- Половую функцию.
- Дыхание и кровоснабжение.
- Процессы запоминания и обучения.
- Терморегуляцию — совокупность физиологических процессов, направленных на поддержание относительно постоянной температуры тела человека.
- Диурез — количество мочи, выделенное за определенное время. У человека суточный диурез в среднем составляет 1200-1600 мл.
Гипофиз
- Ацидофильные (эозинофильные) — клетки, содержавшиеся в 30-35 % , которые окрашиваются кислыми красителями в красный и оранжевый цвет.
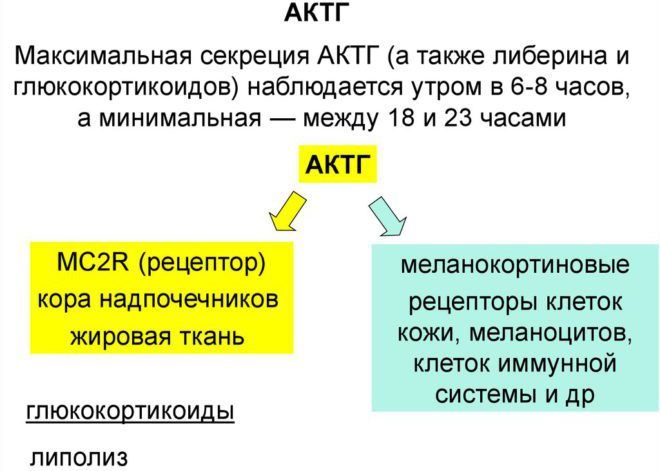
- Базофильные – охватывают до 10 % всей массы. Для их обнаружения используют щелочные красители. Некоторые из клеток — кортикотропоциты — вырабатывают АКТГ (адренокортикотропный гормон).
- Хромофобные – предшественники эозинофильных и базофильных клеток. В аденогипофизе их содержится 60%.
АКТГ(адренокортикотропный гомон, кортикотропин)Надпочечникибеременности
- Клубочковая (наружная) зона – занимает 15 % коры, образует минералокорти-коиды.
- Пучковая (средняя) зона – составляет 75% коркового слоя, вырабатывает глюкокортикоиды и небольшое количество андрогенов.
- Сетчатая (нижняя) зона – вырабатывает андрогены, немного эстрогены и глюкокортикоиды.
- Андрогены (андростендион, дегидроэпиандростерон, тестостерон и др.),
- Эстрогены (эстроген, эстрадиол, эстрон и др.),
- Минералокортикоиды (альдостерон, дезоксикортикостерон),
- Глюкокортикоиды (кортикостерон, гидрокортизон, кортизол).
- Андрогены – у женщин и мужчин развивает вторичные половые признаки, либидо.
- Эстрогены — стимулируют рост и развитие женских половых органов и вторичных половых признаков у женщин.
- Минералокортикоиды – задерживают воду в организме (в пространстве между клетками).
- Глюкокортикоиды – способствуют разложению белков и жиров на более простые компоненты, снижают всасывание кальция из кишечника и иммунитет организма, повышают артериальное давление, усиливают выделение желудочного сока, образуя «стероидные» язвы.