Полинейропатия: что это за болезнь и как ее лечат?
Содержание:
- Понятие заболевания и его причины
- Диагностика
- Что это такое дискогенная радикулопатия?
- Симптомы
- Диагностика
- Лечение
- Осложнения
- Причины возникновения пояснично-крестцового радикулита
- Признаки
- Виды радикулита пояснично-крестцовой зоны
- Лечение радикулита в домашних условиях с помощью лечебного пластыря НАНОПЛАСТ форте
- Лечение
- Симптомы радикулопатии L5-S1 или пояснично-крестцового радикулита
- Общая характеристика пояснично-крестцовой радикулопатии
- Шейная радикулопатия
Понятие заболевания и его причины
В народе радикулопатию в шейном отделе позвоночного столба называют шейным радикулитом. Провоцирующие факторы заболевания разнообразны. К наиболее распространенным относят:
- воспалительные процессы шейного отдела;
- лишний вес;
- сбои эндокринной системы;
- трудовая деятельность, связанная с напряжением шейных мышц, монотонными движениями головой;
- малоактивный образ жизни, сидячая работа;
- снижение иммунитета;
- анатомическое старение организма;
- переохлаждения.
Причины патологии, связанные с заболеваниями самого позвоночного столба:
- заболевания позвоночника, провоцирующие его искривление, неправильное перераспределение нагрузки на тот или иной отдел (сколиоз, кифоз, лордоз);
- травмы, вывихи, переломы шейного отдела;
- остеохондроз;
- болезнь Бехтерева – хроническое воспалительное заболевание суставов человека;
- протрузии, межпозвонковые грыжи шейного отдела;
- поражение суставов инфекционными заболеваниями;
- врожденные патологии позвоночного столба;
- нарушение кровоснабжения и тока лимфы;
- онкологические образования.
Радикуломиелоишемия развивается вследствие одного или нескольких провоцирующих факторов. Заболевание сопровождается чередованием ремиссии с состояниями обострения. При запущеных стадиях отмечается сглаживание шейного изгиба позвоночника, нарушение осанки.
Диагностика
Существует несколько причин развития радикулопатии. Выявление истинной причины заболевания начинается с подробного расспроса, физикального исследования спины и нижних конечностей. Врач проведет исследование позвоночника на возможность сгибания, выявит симптомы, которые могут заподозрить поражение определенного корешка, проверит сухожильные рефлексы. Для дополнительного исследования могут быть назначены рентгенография позвоночника и компьютерная томография (КТ). Однако наиболее информативным методом диагностики при подозрении на наличие радикулопатии является магнитно-резонансная томография (МРТ) — современный метод исследования, позволяющий визуализировать мягкие ткани, в том числе нервы, спинной мозг, межпозвонковые диски. Компьютерную томографию используют для выяснения костной анатомии, для определения диаметра фораминарного отверстия, через которые выходят нервные корешки из позвоночного канала и в котором может происходить их компрессия.
Наиболее частой причиной развития радикулопатии является грыжа межпозвонкового диска. Однако выявление грыжи межпозвонкового диска при КТ или МРТ исследовании, не является основанием для обязательной операции. Так известно, что грыжи дисков могут быть обнаружены при обследовании у людей, не предъявляющих жалобы на боли в спине. Таким образом, данные методы исследования являются дополнительными, позволяющими подтвердить или опровергнуть предположительный диагноз, а также помогающими хирургу определиться с типом операции.
Что это такое дискогенная радикулопатия?
Амортизационные свойства межпозвоночных дисков нарушаются в результате патологических процессов и дегенеративных изменений в позвоночнике. С течением времени развивается смещение его дисков, образуются выпуклости в определенных местах (протрузии), которые приводят к тому, что образуется позвоночная грыжа, она давит на нервные корешки, травмирует их, происходит защемление, что неминуемо вызывает сильную боль.
При продолжительном воспалении и раздражении спинномозговых корешков заболевание переходит в хроническую форму.
Причины заболевания
Причинами развития дискогенного радикулита являются:
- чрезмерные физические нагрузки;
- гормональный сбой, вызывающий потерю кальция, и, как следствие, изменение костной ткани;
- спастические процессы, нарушающие трофику тканей;
- остеохондроз;
- переохлаждения поврежденного участка;
- инфицирование;
- неправильные неосторожные движения;
- травмы позвоночника;
- сопутствующие патологии.
Физические нагрузки, воспаления и переохлаждение влияют на мышцы, вызывая в них воспалительные процессы. Далее возникает отек, мышечная ткань уплотняется, становится твердой и теряет эластичность. Это, в свою очередь влияет на увеличение давления на отдельные участки позвоночника, в результате чего позвоночные диски смещаются, ткани диска как будто выдавливаются за пределы позвонка, и формируется грыжа.
Остеохондроз, изменения костной ткани в результате гормональных сбоев или травм приводит к тому, что костный каркас позвонков постепенно растрескивается и оседает на нижний отдел позвоночника, от чего нервные корешки сдавливаются.
Симптомы
Дискогенный радикулит может возникнуть в любом из трех частей позвоночника. Симптоматика при этом будет различаться.
Если патология возникла в шейном отделе позвоночника, то человек жалуется на болезненность, которая усиливается при чихании и кашле. Болевой синдром, нередко, появляется ночью, если шея находится в неудобном положении.
Кроме боли, пациент может жаловаться на:
- головокружение;
- головную боль;
- тошноту;
- нарушение чувствительности в области шеи, головы и плечевого пояса;
- слабость мышц рук;
- вынужденное положение головы.
Дискогенный радикулит грудного отдела характеризуется развитием болевого синдрома, напоминающего боль во внутренних органах. Пациент может подумать, что у него заболела печень, желудок или поджелудочная железа.
Чтобы дифференцировать болезненность, вызванную радикулитом, от дискомфорта другого генеза, необходимо сесть на стул и повернуть тело. Усиление боли свидетельствует о радикулопатии.
Иногда встречаются и такие симптомы:
- слабость мышц спины и рук;
- нарушение чувствительности в области спины, рук, живота, груди. Чувство онемения, покалывания;
- метеоризм;
- тахикардия;
- одышка.
Дискогенная радикулопатия пояснично-крестцового отдела позвоночника возникает наиболее часто. Это можно объяснить тем, что именно на данный отдел позвоночного столба действует наибольшая нагрузка.
Дискогенный пояснично-крестцовый радикулит бывает трех видов:
- Люмбаго — наблюдается при чрезмерном напряжении поясничных мышц, переохлаждении.
- Ишиалгия — болезненность распространяется на тазобедренную область, затем переходит ниже. Болевой синдром в данном случае похож на удар током. Больной не может сидеть, наклоняться, поворачиваться, характерны проблемы со сном. Такие изменения возникают вследствие защемления нервных волокон пояснично-крестцового сплетения.
- Люмбоишиалгия — болевой синдром распространяется с поясничной области на заднюю поверхность бедра. Пациент находится в вынужденном положении.
Для защемления волокон пояснично-крестцового сплетения, помимо боли, характерны признаки:
- слабость мышц нижних конечностей. Больной передвигается с трудом;
- снижение чувствительности в области ног и поясницы;
- болезненность при мочеиспускании и дефекации;
- болевой синдром при пальпации позвоночника;
- ощущение дискомфорта в нижней части живота;
- импотенция у мужчин или укороченный половой акт;
- нарушение походки (хромота).
Диагностика
Как поставить диагноз дискогенного радикулита? Для этого врач анализирует жалобы и собирает анамнез, проводит внешний осмотр, пальпирует и перкутирует позвоночный столб.
Подтвердить диагноз помогают следующие инструментальные методы:
- рентгенография позвоночника;
- люмбальная пункция для диагностики содержания белка;
- УЗИ и спондилограмма, чтобы исключить разрушение позвонков;
- МРТ позвоночника;
- КТ позвоночника.
Лечение
Лечение дискогенного радикулита проводят консервативным путем. В тяжелых случаях возможно оперативное лечение.
Медикаментозная терапия включает:
- НПВС — Диклофенак, Ибупрофен, Кеторол, Мовалис, Ортофен;
- миорелаксанты — Сирдалуд, Мидокалм;
- анальгетики (Анальгин, Баралгин);
- возможно применение новокаиновой блокады;
- витамины группы В;
- растирания;
После купирования болевого синдрома могут быть назначены:
- вытяжение позвоночника;
- массаж;
- физиотерапия;
- мануальная терапия;
- ЛФК;
- иглоукалывание.
Для эффективного лечения следует соблюдать постельный режим и избегать физических нагрузок. Все препараты необходимо вводить внутримышечно. Лечебная гимнастика выполняется только под присмотром специалиста. Самостоятельно заниматься запрещено.
Если медикаментозная терапия не принесла результата в течение 3 месяцев, возможно лечение при помощи оперативного вмешательства. Суть операции заключается в удалении выпирающих хрящевых структур.
Осложнения
Самым тяжелым осложнением радикулита является паралич нижних конечностей. Также возможно развитие воспаления или инфаркта спинного мозга.
Дискогенная радикулопатия — заболевание, проявляющееся различными признаками. Симптомы зависят от уровня защемления нервных волокон. Диагностика складывается из сбора анамнеза и жалоб, осмотра и инструментальных методов исследования.
Консервативное лечение включает в себя назначение медикаментозной терапии, физиотерапии, массажа и гимнастики. При отсутствии эффекта показано хирургическое вмешательство
Радикулит может привести к параличу нижних конечностей, поэтому важно вовремя диагностировать болезнь и соблюдать все рекомендации специалиста
Причины возникновения пояснично-крестцового радикулита
Причиной развития радикулита может является воспалительный процесс или сдавливание корешков нервной системы в области крестцовой кости, на фоне прогрессирования других болезней опорно-двигательного аппарата.
Главной причиной развития радикулита являются следующие заболевания:
- остеохондроз;
- межпозвоночная грыжа;
- стеноз спинномозгового канала;
- фораминальный стеноз;
- остеофиты.
Установить верную причину возникновения заболевания способен только квалифицированный врач.
Факторы, провоцирующие развитие заболевания
Существует множество факторов, которые увеличивают риск развития заболевания:
- переохлаждение может спровоцировать воспаление нервных корешков;
- резкие движения могут повредить нервные окончания в области поясницы, в результате чего возникает симптоматика радикулита;
- физические повреждения позвоночного столба;
- различные деформации позвоночника, которые могут вызвать сдавливание нервных окончаний в районе поясницы;
- доброкачественные или злокачественные образования;
- чрезмерные физические нагрузки на позвоночник;
- постоянная стрессовая обстановка также увеличивает риск развития патологии;
- различные изменения в организме в костных тканях и суставах, связанные с возрастом.
Профессиональные спортсмены довольно часто подвержены пояснично-крестцовому радикулиту, что объясняется медицинскими специалистами постоянными перенапряжениями позвоночного столба.
В результате изменяется высота между дисками позвоночного столба, страдает вся поясница. Чтобы компенсировать нагрузку, на краях дисков прорастают небольшие выступы костных тканей, которые оказывают давление на нервные корешки в этой области. На фоне этого развивается симптоматика радикулита.
Признаки
Проявления радикулопатии будут отличаться в зависимости от локализации патологического процесса. В целом клиника корешкового синдрома сопровождается сильнейшей болью ноющего или тупого характера. Неприятные ощущения распространяются на конечности и даже внутренние органы. У пациентов присутствует нарушение координации движений и снижение чувствительности.
Если радикулопатия затронула грудной отдел, будет наблюдаться боль на уровне лопаток, дискомфорт под ребрами, одышка, кашель, повышение артериального давления. В случае поражения поясницы у пациентов меняется походка, появляются затруднения при подъеме по лестнице. Присутствует сильная боль в виде прострелов в области бедра и голени. Когда корешковый синдром поражает шейный отдел, наблюдается дискомфорт во время ночного сна. Любое движение сопровождается прострелами.
Болевой синдром обусловлен компрессией нервных корешков, поэтому он появляется исключительно с той стороны, с которой произошло защемление. При поражении двигательной функции корешка появляются подергивания в конечностях, слабость, снижается мышечный тонус.
В целом признаки радикулопатии делятся на две основные группы:
- симптомы раздражения корешков;
- выпадение пульпозного ядра.
Для начала поговорим о первой разновидности.
О раздражении корешков говорят следующие симптомы:
- жгучая, стреляющая боль, которая усиливается при поворотах, наклонах, резких движениях;
- ощущение ползания мурашек по телу;
- чувство жара или, наоборот, холода;
- подергивания конечностей;
- вынужденное положение тела в виде перекоса туловища;
- ощущение покалывания;
- ухудшение двигательной активности мышц.
Выпадение пульпозного ядра происходит в запущенных случаях. Выделим основные признаки этого явления:
- слабость сухожильных рефлексов;
- снижение чувствительности;
- парез мышц.
При ущемлении одного корешка чувствительность снижается лишь частично. Связано это с тем, что она контролируется выше и нижестоящими нервами. Это свидетельствует о полирадикулопатии, то есть ущемлении одновременно нескольких корешков. Поговорим о ней более подробнее.
Полирадикулопатия подразумевает под собой множественное поражение периферических нервов и кровеносных сосудов. Нарушение чаще всего встречается у людей преклонного возраста.
Полирадикулопатия подразумевает поражение одновременно нескольких корешков
В зависимости от причин возникновения полирадикулопатия бывает аллергической, воспалительной, токсической и травматической. Появление нарушения может быть также связано с инфекционными и механическими факторами.
Полирадикулопатия имеет такие общие клинические симптомы:
- блуждающие боли;
- мышечная слабость, вплоть до атрофических изменений;
- снижение сухожильных рефлексов;
- онемение, жжение, покалывание ног;
- падение стопы;
- потеря чувства вибрации.
При диабетической полирадикулопатии присутствует мучительная боль в голенях и стопах. Неприятные ощущения усиливаются в тепле и покое. С течением времени боль настолько усиливается, что становится нестерпимой. Меняется и цвет кожных покровов. Они становятся фиолетовыми или даже черными. Формирование диабетической стопы нередко приводит к ампутации конечности.
Лечение полирадикулопатии подразумевает борьбу с основным заболеванием, вызвавшим поражение периферических нервов. Терапия включает в себя целый комплекс мероприятий, в том числе и снятие клинической симптоматики.
Виды радикулита пояснично-крестцовой зоны
В зависимости от того, как проявляется заболевание, выделяют три разновидности радикулита: люмбалгия, ишиас и люмбоишиалгия.
Люмбаго
Переводится с латыни как “поясница”. Термином характеризуют резкую простреливающую боль в данной области. Приступы люмбаго часто продолжаться от нескольких минут до нескольких часов, а когда простреливающие боли наблюдаются в течение многих месяцев, принято говорить о люмбалгии.
 Механизм появления люмбаго: сначала происходит смещение или изменение структуры позвонков поясничного отдела, которое затем вызывает защемление нервных окончаний.
Механизм появления люмбаго: сначала происходит смещение или изменение структуры позвонков поясничного отдела, которое затем вызывает защемление нервных окончаний.
Этот процесс приводит к появлению сильной боли в нижней части спины, гипертонусу мышц и нарушению двигательной активности. Мышцы спазмируются, пациент застывает, наклонившись вперед, и не может больше шевелиться, любые действия, направленные на изменение положения вызывает приступ сильнейшей боли.
Больной не может ни самостоятельно, ни с посторонней помощью разогнуться.
Люмбаго провоцируют:
- значительные физические нагрузки;
- излишнее напряжение мышц, например при поднятии тяжестей (боль проявляется в момент нагрузки и продолжается после нее);
- резкая смена температур, например, при обливании ледяной водой после парной.
Ишиас
Выражается наличием стреляющей боли в области седалищного нерва. Пациент ощущает жжение и покалывание в области ягодиц, бедер и голени довольно длительное время, боль не отпускает даже во сне.
Люмбоишиалгия
 Совмещает все симптомы предыдущих видов. Боль локализуется в нижней области спины и отдает в ягодичную область и ноги.
Совмещает все симптомы предыдущих видов. Боль локализуется в нижней области спины и отдает в ягодичную область и ноги.
При этом имеет длительный ноющий характер.
Лечение радикулита в домашних условиях с помощью лечебного пластыря НАНОПЛАСТ форте
Применяемые при терапевтическом лечении радикулита лекарственные средства, такие как НПВС, миорелаксанты и др. безусловно облегчают состояние больного, но при длительном применении могут нанести вред организму. А при некоторых заболеваниях ЖКТ многие препараты вообще противопоказаны.
Но в настоящее время существует возможность минимизировать побочные эффекты и при этом повысить эффективность лечения радикулита. В этом может помочь препарат нового поколения — обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
При лечении радикулита лечебный пластырь НАНОПЛАСТ форте во многих случаях показывает очень хорошие результаты:
- позволяет снять боль и воспаление,
- улучшить кровообращение в пораженном участке, что обеспечивает активное восстановление поврежденных тканей;
- дает возможность снизить дозу обезболивающих и противовоспалительных средств, а в некоторых случаях и вовсе их отменить.
При радикулите лечебный пластырь НАНОПЛАСТ форте наносят на область шеи, шейно-плечевую область, поясницу или межреберную область — в зависимости от локализации боли. Обычно рекомендуется использовать пластырь с утра на 12 часов, но возможно применять его и на ночь. Продолжительность курсового лечения радикулита лечебным пластырем — от 9 дней
Высокая эффективность, отсутствие вредных побочных эффектов, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении радикулита.
Подробнее о НАНОПЛАСТ форте
Лечение
Как лечить радикулит? Все терапевтические мероприятия проводит только врач. В комплексе с обезболивающими препаратами используют ЛФК, физиотерапию, вытяжку. Последняя методика очень эффективна при пояснично-крестцовых нарушениях и быстро снимает болезненные ощущения.
Самостоятельное использование различных методов нетрадиционной практики и согревающих процедур при радикулите нежелательно, поскольку дискомфорт может быть вызван не защемлением нервных отростков, а другими заболеваниями, при которых тепло запрещено.
Лекарственные средства
Самым эффективным методом купирования приступа радикулита является медикаментозное воздействие. Больным чаще всего назначают следующие базовые лекарства:
- миорелаксанты — Сирдалуд, Баксолан, Мидокалм;
- НПВС в таблетках — Ортофен, Ибупрофен, Диклофенак;
- уколы витаминов группы B — Комбилипен, Нейробион, Тригамма, Мильгамма;
- обезболивающие и противовоспалительные мази — Индометацин, Найз, Диклофенак, Апизартрон, Финалгон, Випросал.
При инфекционной природе поражения лечение пояснично-крестцового радикулита дополняется в/в введением уротропина или антибиотиков. При очень сильных болях в пораженных участках выполняют блокады. В качестве анестетиков применяют Тримекаин, Лидокаин, Новокаин.
Для назначения медикаментозных препаратов при радикулите необходимо обращаться к лечащему врачу. Большинство из рассмотренных лекарств имеет большое количество ограничений и побочных реакций, поэтому применять их самостоятельно не рекомендуется.
Физиотерапия
Как вылечить радикулит поясницы физиотерапевтическими методами? В подострый период часто применяют УФО по ходу седалищного нерва и электрофорез с анестетиками, салицилатами, литием.
При острой стадии радикулита хорошо помогает ультразвук в импульсном режиме с анальгетиками, хлоридно-натриевые и сероводородные ванны. Отлично зарекомендовали себя и диадинамические токи. Такие процедуры прекрасно дополняют медикаментозное воздействие и заметно облегчают состояние пациента.
Оперативное вмешательство
Если консервативное лечение пояснично-крестцового радикулита не дает эффекта, больному может быть предложено хирургическое вмешательство. Операция назначается в следующих случаях:
- расстройство функций сфинктеров малого таза;
- нарушения движения;
- ухудшение качества спинномозговой жидкости;
- болевой синдром, не поддающийся коррекции на протяжении 2–3 месяцев.
Обычно показанием к операции служат рассмотренные симптомы в комплексе.
Симптомы радикулопатии L5-S1 или пояснично-крестцового радикулита
Поясница и крестец – самое распространенное место поражения. Несмотря на то, что этот отдел позвоночника значительно прочнее и толще, чем, например, грудной и тем более шейный, он подвержен наибольшим нагрузкам, которые иногда оказываются для него чрезмерными и приводят к ущемлению корешков нервов.
Кроме того, в связи как раз с наибольшей толщиной и весом позвонков поясничного и крестцового отделов в сочетании с большой нагрузкой на них приводит к более скорому износу межпозвонковых дисков в этой области. Симптомы пояснично-крестцовой радикулопатии заключаются в следующем:
- боль в месте ущемления и по ходу защемленного нерва;
- иррадиация болевых ощущений в низ живота, ягодичные мышцы и нижние конечности;
- парестезии нижних конечностей;
- невозможность нахождения безболезненной позы.
Радикулопатии в этой области в свою очередь подразделяют на следующие виды:
- пояснично-седалищные: характеризуются жжением и болезненностью в спине, ягодице на пораженной стороне и по ходу седалищного нерва;
- седалищные: боли, похожие на удар тока, по ходу седалищного нерва, в ноге и ягодице, парестезии и снижение мышечной силы на стороне поражения;
- поясничные (люмбаго): острые болезненные ощущения в нижней трети спины, как правило, приступообразно возникающие.
Обычно боли при пояснично-крестцовой локализации процесса мешают страдающим радикулитом не только ходить, но и спать и сидеть.
Общая характеристика пояснично-крестцовой радикулопатии
Поясничный отдел позвоночника анатомически наиболее подвижен и подвергается самым сильным нагрузкам, независимо от того, присутствуют достаточные физические нагрузки или нет.
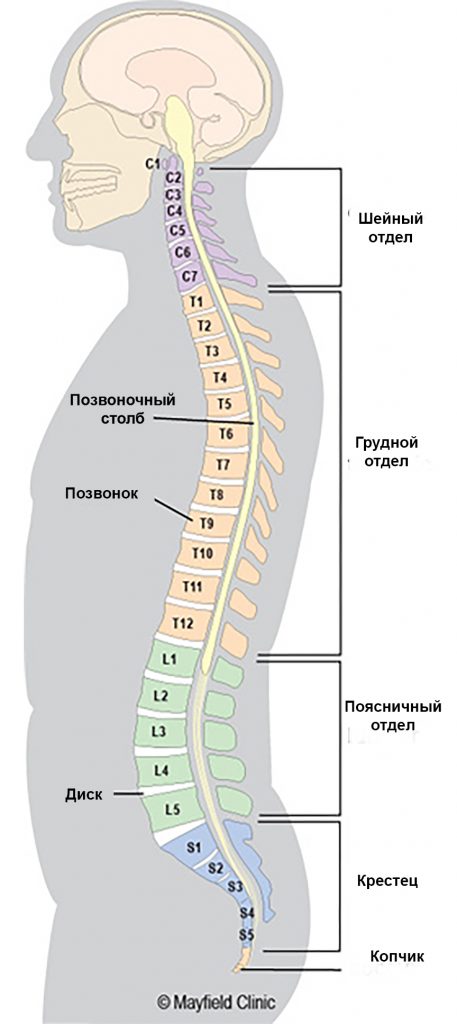
Позвонки принято обозначать первой буквой латинского названия зоны расположения и цифрой, обозначающей номер позвонка. Так, первый позвонок поясничной области обозначается L1 и так далее до L4, L5. Особенно уязвимы переходные сегменты отделов позвоночника – L5 – S1. Именно изменения на этом участке приводит к возникновению пояснично-крестцового радикулита.
Справка: радикулит – это вторичная форма дегенеративных патологических изменений (остеохондроза). То есть радикулит является следствием нарушения процесса питания позвоночных тканей, при котором происходит изменение структуры и качества этих тканей.
Данный процесс связан с высыханием и уплотнением тканей, что приводит к образованию трещин, а в дальнейшем к выпячиванию части межпозвоночного диска в позвоночный канал (протрузий), или к разрыву фиброзного кольца, провоцирующему образование грыжи, когда ядро диска выходит наружу. Эти процессы влияют на ослабление связок, под их влиянием происходит истончение межпозвоночных дисков.
Клиническая картина
Организм вынужден защищать позвоночник, поэтому сбоку по краям позвонков образуются остеофиты (костные выступы), которые компенсируют подвижность и предотвращают смещение позвонков. Это процесс носит название спондилез, он отмечается на поздних стадиях развития радикулита.
И выпячивание дисков, и грыжи, и остеофиты давят на нервные окончания, защемляя спинномозговые корешки, что приводит к болезненным ощущениям в области защемления.
При этом защитные функции организма вызывают мышечную реакцию. Как правило, чтобы ослабить давление на нерв и увеличить промежуток между позвонками, мышцы переходят в состояние повышенного тонуса, что приводит к сильным спазмам.
Длительность патологических процессов провоцирует переход заболевания в хроническую стадию.
Важно: если остеохондроз прогрессирует, сужаются позвоночный и фарминальный каналы, возникает стеноз – такие изменения сжимают пучки нервных волокон, направленных к внутренним органам и конечностям.
Группа риска
Возрастной фактор часто является причиной изменения костной ткани, которое приводит к дегенеративным процессам. Люди, чей возраст превышает 40 лет, входят в группу риска.
Радикулиту подвержены люди, которые длительно вынуждены оставаться в статической позе (в наклоне, в сидячем положении). Часто страдают этим видом радикулита спортсмены, и люди, чьи профессии связаны с повышенными физическими нагрузками.
Еще одна группа людей, подверженная заболеванию – люди, чьи профессии связаны с работой в условиях низких температур или повышенной влажности.
Шейная радикулопатия
Радикулопатия шейного отдела позвоночника характеризуется болевыми ощущениями от ярко выраженных интенсивных до чувства дискомфорта области шеи, лопатки, надплечья, плеча, предплечья, кисти руки и в пальцах кисти и моту носить характер истиной боли и чувства холода, жара, ползания мурашек, мозжения и др. качественных, часто субъективных характеристик в зависимости от вида заболевания. Они могут уменьшаются в состоянии покоя и усиливаются при попытках повернуть или наклонить голову. Их сопровождают следующие клинические проявления:
- болезненными ощущениями в руке самого разного характера;
- уменьшением силы в руке, кисти, пальцах:
- нарушением чувствительности болевой, температурной, вибрационной и др.;
- нарушением окраски кожных покровов руки покраснение, побледнение, образование пятен, местное повышение или понижение температуры кожи при вегетативной составляющей;
- кожными высыпаниями
- гипотрофией, похудением мышц руки;
- трофические нарушения изменения ногтей, язвы;