Горб на спине у молодых людей: болезнь шейермана-мау
Содержание:
Что такое болезнь Шейермана-Мау?
Болезнь получила свое название от датского врача Шейермана, который в 1921 году впервые обнаружил эту болезнь и остаток жизни посвятил тому, что искал надежный способ избавления от неё.
По сути болезнь Шейермана — это деформация шейно-грудного отдела позвоночника. В нормальном (здоровом состоянии) этот отдел выглядит как буква S, т.е. шейный и поясничный отдел имеют небольшой наклон назад, а грудной наклон вперед.
Такая незамысловатая конструкция помогает нам сохранять нормальное равновесие. При болезни Шейермана угол наклона становится более глубоким и эта система равновесия нарушается.
Пациент начинает испытывать сильные боли, теряет подвижность. Помимо этого начинается деформация внутренних органов, поскольку деформируется позвоночный столб. Опорно-двигательная система начинает постепенно разрушаться.
Клиническая картина заболевания
На начальной стадии заболевание редко себя проявляет. Есть некоторые малозаметные признаки, которые может заметить или опытный врач, или параноик.
Более заметной болезнь становится несколько позднее, когда начинают проявляться следующие признаки:
- зрительно заметное нарушение осанки пациента;
- болевые ощущения в шейном и грудном отделе позвоночника, а также между лопатками;
- выгибание позвоночного столба в грудной зоне;
- сколиоз.
На ранних стадиях развития заболевания боли проявляются не так сильно. Обычно их интенсивность повышается тогда, когда деформация позвоночного столба уже ярко выражена и видна невооружённым глазом.
Обычно кифоз прогрессирует медленно и сопровождается боковым сколиозом у большинства пациентов.
При болезни Шейермана спина становится сутулой, округлой. На поздних стадиях начинает образовываться горб, а грудь становится неестественно впалой. Также заболевание сопровождается развитие неврологических симптомов.
Болезнь имеет несколько периодов, каждый из которых в свою очередь имеет набор определённых симптомов и осложнений. Всего таких периода три:
- Скрытый период (у детей в возрасте от 7 до 14 лет) — этот период характерен отсутствием как таковых жалоб со стороны пациента. Иногда больного могут беспокоить незначительные боли в области позвоночного столба поле физических перегрузок;
- Период ранних изменений (у молодых людей от 15 до 20 лет) — для этого периода характерны болевые ощущения в области шеи, грудной клетки и между лопатками. Иногда есть жалобы ещё и на боли в мускулатуре живота. Если кифоз выражен достаточно сильно, то может развиться подострая или острая компрессия спинного мозга, а также образоваться межпозвоночная грыжа. Любые физические нагрузки при этом вызывают сильные боли. В этот период изменения скелета ещё можно предотвратить;
- Период поздних неврологических осложнений (люди старше 25 лет) — данный период характерен серьёзными осложнениями и изменениями в строении скелета. Могут присутствовать быстро прогрессирующий остеохондроз, межпозвоночные грыжи, а также спондилёз и спондилоартроз в шейном отделе позвоночного столба.
Код по международной классификации болезней
Болезнь Шейермана включена в группу М42 (Остеохондроз позвоночника). Под этим же кодом значатся Болезнь Кальве и юношеский остеохондроз позвоночника.
Распространенность и значимость
Несмотря на близость к такому заболеванию, как сколиоз, болезнь Шейермана-Мау встречается примерно у 1-5% из всех подростков. Чаще всего эта болезнь встречается у мальчиков, у девочек этот недуг проявляется гораздо реже.
Болезнь диагностируется при наклоне туловища от 45 до 75 градусов. При этом происходит огромная нагрузка на позвонки и, как следствие, изменения и деформации в этих позвонках приводят к сутулости и образовании горба в дальнейшем.
Также очень часто у пациентов с запущенной болезнью может образовываться межпозвоночная грыжа, происходить утолщение связок и нарушение в работе внутренних органов. Все эти последствия могут привести в лучшем случае к инвалидности, а в худшем к летальному исходу.
Видео: «Что такое болезнь Болезнь Шейермана-Мау»
Лечение болезни Шейермана-Мау
Терапевтическое воздействие при болезни Шейермана-Мау делится на две большие категории: консервативное (подходит для начальных проявлений болезни и в качестве комплексного подхода при запущенном течении) и хирургическое (применяется в случае выраженных клинических проявлений).
Консервативное лечение юношеского кифоза
- ЛФК. Является одним из основных методов воздействия на пораженный позвоночник. Комплекс упражнений подбирается индивидуально специально обученным специалистом. Средняя продолжительность ежедневных занятий составляет 30-45 минут. В случае положительной динамики в лечении частота упражнений или их длительность могут быть уменьшены.
- Плавание. Занятия в бассейне или открытом водоеме позволяют укрепить мышечный каркас спины, расслабить напряженные мышцы и связки, увеличить гибкость позвоночника, улучшает осанку.
- Велосипедный спорт. Регулярные выезды на велосипеде позволяют укрепить все мышцы тела человека, повыть выносливость, улучшить кровоток в сосудах нижних конечностей и спины.
- Массаж спины. Позволяет уменьшить мышечные спазмы, улучшает кровоток, восстанавливает осанку, уменьшает явления кифоза.
- Вытяжение (тракция) позвоночника. Способствует растяжению связочного аппарата, восстановлению расстояния между позвонками, выравниванию угла позвоночника максимально приближаясь к физиологической норме.
- Ношение корсета. Позволяет предотвратить дальнейшее прогрессирование процесса, восстанавливает осанку, уменьшает болевой синдром.
- Хондропротекторы. Назначается в качестве дополнительного поддерживающего лечения для ускорения восстановления межпозвоночных хрящей. Такие средства, как Артепарон, Румалон, Формула-С и пр. Дозировки и длительность лечения подбираются индивидуально, в зависимости от состояния позвоночника у пациента.
- Витамин D + кальций. Ускоряют восстановление структуры костной ткани, предотвращают компрессионные переломы позвонков.
- НПВП. Обеспечивают обезболивающий эффект в случае выраженного длительного болевого синдрома. Это такие препараты, как Диклоберл (1 ампула в/м 1-2 раза в сутки), Пенталгин (1-2 таблетки 1-2 раза в сутки), Анальгин (1 ампула 1-2 раза в сутки или 1-2 таблетки 1-3 раза в сутки) и пр.
- Иглоукалывание (рефлексотерапия). Позволяет убрать болевой синдром, уменьшает угол кифоза, облегчает общее состояние пациента.
- Мануальная терапия. Позволяет восстановить нормальное положение позвонков в позвоночнике, уменьшает выраженность болевого синдрома.
Оперативное лечение ювенильного кифоза
Применяется в случае увеличения угла кифоза более 50°. Существует две основные методики:
- Выравнивающая система «мост». Проводится в случае угла кифоза от 50 до 75°. На пораженные позвонки устанавливает металлоконструкция, которая периодически подкручивается, все более физиологично выравнивая позвоночный столб.
- Удаление пораженных позвонков. Проводится после достижения угла кифоза свыше 75°. Все клиновидные позвонки удаляются, на их место устанавливается специальная поддерживающая конструкция, замещающая естественный позвоночник.
Лечение, начатое своевременно и на ранней стадии развития заболевания, позволяет устранить все симптомы заболевания. В случае запущенных форм болезни, когда применяются хирургические методы лечения, излечить полностью пациента не возможно, угол кифоза значительно выравнивается, но не нормализуется. Однако это все равно позволяет пациенту вести полноценную жизнь и практически забыть о боли и видимых дефектах.
Стадии и симптомы
Заболевание Шейермана Мау проходит 3 стадии, которые носят названия латентной (скрытой), ранней и поздней. Каждая из них соответствует определенному возрасту:
- 1 стадия – от 8 до 14 лет;
- 2 стадия – от 15 до 20 лет;
- 3 стадия – от 20 лет.
Для каждой стадии характерны разные проявления. Сначала ребенок ни на что не жалуется, однако ощущает тяжесть в спине и быструю усталость, которая не дает долго держать правильную осанку. Регулярно возникает желание прилечь и отдохнуть, чтобы избавиться от напряжения и расслабить спину.
Болевой синдром обычно слабовыраженный и скорее напоминает дискомфорт. При сдавливании сосудов возможна ломота в нижних конечностях. Латентную стадию еще называют ортопедической, так как появляются изменения в осанке – увеличивается грудной или поясничный изгиб. При усилении поясничного лордоза спина в грудном отделе уплощается.
Наблюдаются также первые признаки ограниченной подвижности позвоночника – наклон вперед вызывает затруднения, пациент не достает вытянутыми руками даже до щиколоток. Характерным признаком считается наличие кифоза при максимальном выпрямлении спины.
По завершении латентной начинается ранняя стадия. Позвонки сплющиваются с внешней стороны и начинают срастаться с гиалиновым хрящом дисков, передняя продольная связка утолщается – формируется грыжа Шморля. На второй стадии болезни
Шейермана Мау возникают следующие симптомы:
- боли в пояснице и мышцах живота;
- выраженная сутулость, в тяжелых случаях – горб;
- онемение и скованность в ногах.
Важно: даже незначительная травма может привести к поперечному поражению спинного мозга, частично или полностью перекрывая его. При полном пересечении спинного мозга на уровне грудных позвонков возможны нарушения функций тазовых органов и мышечная атрофия.. Однако, несмотря на тяжелые симптомы, патологический процесс поддается лечению консервативными или оперативными методами
Однако, несмотря на тяжелые симптомы, патологический процесс поддается лечению консервативными или оперативными методами.
Третья стадия остеохондропатии характеризуется прогрессом дистрофии в позвоночнике, результатом которого чаще всего являются остеохондроз, грыжи поясничного отдела, спондилез, лигаментоз грудного отдела и спондилоартроз шейных позвонков.
В подавляющем большинстве случаев возникают боли и парестезии, снижаются или выпадают рефлексы в нижних конечностях, что обусловлено поражением чувствительных и двигательных нервов. К болевому синдрому в спине приводят и нервные импульсы рецепторов в ответ на изменения в паравертебральных структурах и позвоночных костях.
Иногда отмечаются туннельные нейропатии в нижней части тела и боли в животе. Некоторые пациенты жалуются на цервикалгию – болезненность и напряженность шейных мышц, ограничение подвижности и связанные с этим головокружения, нечеткое зрение, повышение артериального давления.
На поздней стадии развития болезни нередки случаи корешковых синдромов в шейном и грудном позвоночном сегментах. У пациентов старше 30 лет возникает цервикальная миелопатия из-за сдавления спинного мозга патологически измененными позвоночными структурами. В пожилом возрасте миелопатия сопровождается выраженным атеросклерозом аорты и ее ветвей, что является следствием прогрессирующей дегенерации и деформации позвонков, костными разрастаниями (остеофитами), а также обызвествлением передней продольной связки, множественными грыжами и сужением межпозвоночных отверстий.
Важно: при отсутствии лечения болезнь Шейермана может затихнуть на несколько лет, но позже она возвращается снова. Такой перерыв составляет в среднем 12 лет
Вероятность рецидива значительно повышается, если человек не занимался физкультурой и не поддерживал физическую форму.
Клинически значимая анатомия
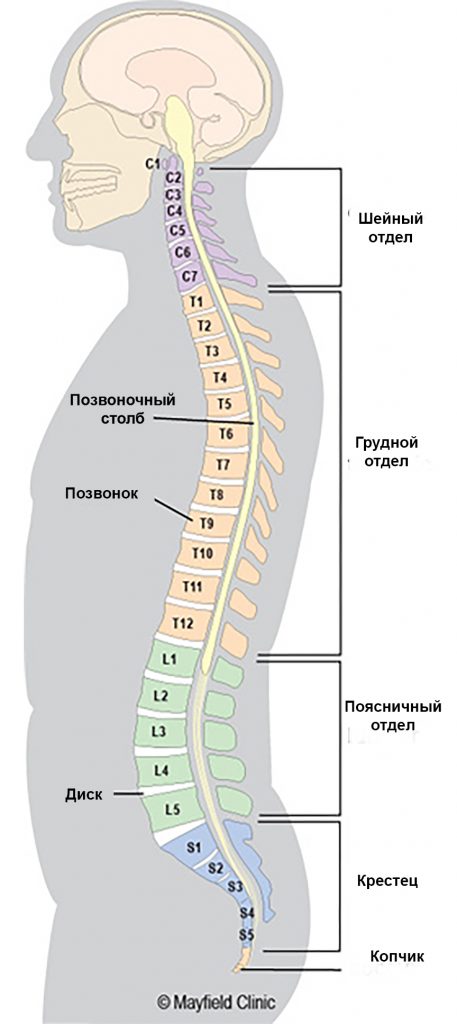
Изгибы позвоночника
Позвоночник взрослого человека имеет естественную S-образную форму. Шейный и поясничный отделы выгнуты вперед, эти изгибы называются лордозами. Грудной и крестцовый отделы выгнуты назад, эти изгибы называются кифозами. По данным Общества исследования сколиоза (Scoliosis Research Society), в норме кифотический угол в грудном отделе позвоночника составляет 20-40 градусов. Если величина кифотической дуги оказывается больше или меньше указанного значения, то в этом случае говорят о деформации позвоночника.
При болезни Шейермана происходит структурная деформация тел позвонков и позвоночника в целом. При этом заболевании кифотический угол в грудном отделе составляет около 45-75 градусов. Кроме того, происходит клиновидная деформация трех и более соседних позвонков на 5 и более градусов. Клиновидные тела позвонков определяют природу гиперкифоза, который наблюдается при болезни Шейермана. Гиперкифоз может быть скомпенсирован поясничным или шейным гиперлордозом.
Как лечить болезнь спины Шейермана-Мау? ↑
В лечении такого сложного заболевания простых и быстрых методов нет.
Кроме этого, могут назначить лекарственные средства:
- витамин D;
- хондропротекторы;
- противовоспалительные нестероидные препараты.
Схема, по которой осуществляется лечение в большинстве клиник, вызывает множество споров и сомнений — например, для чего необходимо назначение хондропротекторов, если хрящевая ткань не нарушена.
Спорным является и назначение носить корсет.
Мануальная терапия и массаж спины позволяют нормализовать мышечный тонус и кровоснабжение всех тканей в районе повреждения.
К операции прибегают только в особенно сложных случаях:
- если угол кифоза превышает 50–60 градусов;
- когда нарушена функция дыхания и кровообращения;
- в тех случаях, когда боль невозможно купировать другими способами.
Гимнастика и упражнения
Таким образом, наиболее действенным и эффективным методом в лечении болезни являются физические упражнения и лечебная гимнастика.
Самыми полезными занятиями считаются:
- ходьба;
- плавание;
- езда на велосипеде;
- любые упражнения по укреплению брюшного пресса.
Все упражнения и виды спорта, которые могут оказать нежелательную нагрузку и чреваты травмированием, нежелательны.
Регулярно занимаясь специальной лечебной гимнастикой при болезни позвоночника Шейермана-Мау, у человека в возрасте 20 лет уходит от полугода до полутора лет.
В 30 лет ему понадобится не менее 2–3 лет, а после 40 и тем более 50 лет исправить неправильную осанку и гиперкифоз практически невозможно.
Поэтому чем раньше человек начинает работать над лечением, и насколько добросовестно он это будет делать, тем больше у него шансов на скорое выздоровление.
Упражнения нужно выполнять через день, не менее 3 раз в неделю по 40–90 минут.
Один день перерыва между занятиями необходим для восстановления мышц.
Лечебная гимнастика должна включать 5 важных блоков:
- укрепление мышц спины в области грудного отдела позвоночника;
- укрепление ягодичных мышц;
- растяжение мышц груди;
- расслабление мышц поясницы и шеи;
- дыхательные упражнения для увеличения объема легких и расширения грудной клетки.
Для выполнения упражнений необходимо подготовить коврик, не тяжелую металлическую палку и надеть легкий, не стесняющий движений спортивный костюм.
- Станьте прямо, расставьте ноги по ширине плеч, возьмите палку в руки и, не выпуская ее, заведите за спину. Надавливайте легонько палкой на лопатки, пытаясь выровнять спину. На выдохе выполните приседание, а на вдохе примите исходное положение.
- Точно также заведите руки с палкой за спину, надавите немного на лопатки и поднимитесь на носочки, синхронно поднимая вверх руки. Все это осуществляете на вдохе, на выдохе принимаете исходное положение.
- Стоя, ноги на ширине плеч, руки с палкой заведены назад, сделайте вдох и запрокиньте голову назад, на выдохе вернитесь в исходное положение.
- Станьте на четвереньки, прогните грудь вперед, а голову приподнимите. Не меняя положения, сделайте 40–50 шагов.
- Лягте на спину, руки согните в локтях и на вдохе прогибайте спину, опираясь на локти и затылок. Примите исходное положение на выдохе.
- Лежа на спине, положите руки вдоль туловища и расслабьте мышцы, потом заведите их за голову, потянитесь и вернитесь в исходное положение.
- Лягте на живот, подведите ладони к плечам, откиньте голову назад и, опираясь на предплечья, поднимите, сделав вдох, грудную клетку, как можно выше. На выдохе вернитесь в исходное положение.
- В положении лежа на животе, схватите руками палку и удерживайте ее на лопатках, голову откиньте, а позвоночник прогните назад. Потом вернитесь в исходное положение.
Любые выбранные вами упражнения лучше согласовать с инструктором или выполнять в его присутствии.
Нельзя выполнять упражнения по укреплению мышц груди, силовые упражнения, подъем грузов и прыжки.
Диагностика болезни Шейермана-Мау
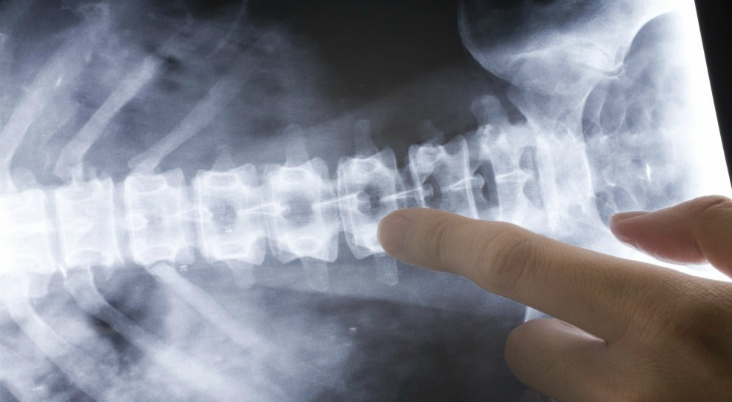
Врач опрашивает пациента, выясняя жалобы, историю развития болезни и семейный анамнез (были ли случаи заболевания в семье). Ведущим методом инструментальной диагностики является рентгенография позвоночника. На рентгенограммах определяется характерная картина: увеличение угла грудного кифоза более 45 градусов, клиновидная деформация трех и более грудных позвонков и грыжи Шморля. Для выявления неврологических нарушений назначают консультацию невролога. При наличии таких нарушений пациента направляют на МРТ позвоночника и КТ позвоночника для более точной оценки состояния костных и мягкотканных структур. Также может быть назначена электромиография. Межпозвонковая грыжа является показанием к консультации нейрохирурга. При подозрении на нарушения функции органов грудной клетки необходима консультация пульмонолога и кардиолога.
1 Что такое болезнь Шейермана-Мау: общие сведения
Болезнь Шейермана-Мау является остеохондропатией, которая потенциально опасна инвалидностью и сильными хроническими болями. Исход болезни зависит от стадии, на которой было начато лечение, а также от адекватности проводимой терапии.
Основной клинический признак болезни – формирование горба, первое время практически незаметного, но затем серьезно деформирующего спину. Болезнь наблюдается и у взрослых, но только как завершающий этап юношеского синдрома Шейермана-Мау (то есть болезнь уже была в юношеском возрасте, просто оставалась незамеченной).
Болезнь Шейермана Мау на снимке МРТ
Берут ли в армию с заболеванием Шейермана-Мау? Зависит от тяжести заболевания. На ранних этапах болезни службе ничего не мешает. Но если уже сформировался горб, ограничивающий больного в физической активности, положена отсрочка от армии.
1.1 Причины развития
Точные причины и механизмы развития заболевания так и не поняты, но предполагается, что основной причиной являются генетические аномалии.
Причины, которые могут запустить развитие болезни:
- Травмы спины.
- Остеопороз.
- Аномалии развития мышц грудного или поясничного отдела спины.
- Усиленное разрастание костной ткани по площади задних отделов позвонков.
- Гормональные нарушения, патологии обмена веществ в пубертатном возрасте.
- Гиподинамия (недостаточно подвижный образ жизни, мышечная слабость).
- Низкая масса тела (граничащая с/или являющаяся дистрофией).
- Любые заболевания эндокринной системы.
- Неудобное положение с перенапряжением позвоночника или мышечного корсета спины.
- Чрезмерные физические нагрузки, приходящиеся на грудные мышцы.
- Сутулость.
- Нарушение кровенаполнения гиалиновых пластинок, которые лежат между позвонками и позвоночными дисками.
- Отложение солей кальция в области связочного аппарата позвоночника.
1.2 Группы риска
Существуют группы риска по данной патологии, и входящие в нее люди имеют повышенные шансы на развитие болезни. Это вовсе не означает, что не будучи в группе риска болезнь не разовьется, равно как и не означает обратного.
В группу риска входят люди с такими факторами:
- наличие вредных привычек (курение, алкоголь);
- тяжелые интоксикации, бесконтрольное использование лекарственных препаратов матерью во время вынашивания ребенка;
- дефицит витаминов, недостаток питательных элементов;
- нерациональное и несбалансированное питание;
- рахит в анамнезе.
Статистически заболевание встречается одинаково часто как у мальчиков, так и у девочек. Имеется лишь несущественный перевес в сторону мальчиков (вероятнее всего, они чаще страдают болезнью из-за более активного образа жизни и нагрузок на позвоночник и мышцы).
1.3 Чем это опасно?
Основная опасность болезни Шейермана-Мау – инвалидность из-за деформативных изменений позвоночного столба и неспособности заниматься даже бытовыми работами. Возможна как частичная, так и полна потеря трудоспособности.
Болезнь Шейермана Мау у ребенка (вторая стадия)
Прочие осложнения заболевания:
- развитие межпозвоночных грыж;
- развитие спондилеза;
- хронический болевой синдром;
- развитие остеохондроза грудно-поясничного отдела;
- развитие специфической грыжи Шморля;
- развитие деформирующего спондилоартроза;
- формирование выраженного горба в грудном сегменте спины;
- развитие миелопатии;
- ущемление (компрессия) спинного мозга;
- развитие радикулоневропатии;
- нарушения работы почек, кишечника или мочевого пузыря, несколько реже нарушается работа сердца, легких или желудка.
1.5 Классификация болезни
Классификация болезни Шейермана-Мау делит ее: по возрасту, когда болезнь была обнаружена, и по локализации поражения.
Возрастная классификация:
- Латентный или ортопедический вид – пик заболеваемости приходится на возраст 8-14 лет, искривление позвоночника минимально, болезненных ощущений нет.
- Ранний вид – пик заболеваемости приходится на возраст 10-15 лет, имеются постоянные умеренные боли в грудном сегменте спины.
- Поздний вид – обнаруживается и ставится диагноз после 20 лет, грозит серьезными осложнениями и скорой инвалидностью (если не будет проводиться адекватная терапия).
Классификация по локализации:
- грудной – поражаются средние и нижние грудные позвонки;
- пояснично-грудной – поражаются нижние грудные и верхние поясничные позвонки.
2 Симптомы болезни Шейермана-Мау
Клинические особенности зависят от того, на какой стадии начато лечение. На ранних стадиях симптомы проявляются очень слабо, на поздних возможны очень сильные боли и полная потеря трудоспособности.
Симптомы при 1 степени:
- Дискомфорт и едва заметные боли в спине, обычно возникающие после продолжительной физической активности.
- Увеличение угла кифоза в грудном сегменте спины, но иногда может быть плоская спина с хорошо заметным поясничным лордозом.
- Несущественное снижение подвижности спины – пациент при наклоне вперед не в состоянии дотянуться руками до пола.
- Развитие сутулости.
Симптомы при 2 степени:
- средние или тяжелые по интенсивности боли, локализующиеся преимущественно в пояснице;
- существенное увеличение угла кифоза;
- нарушение чувствительности в верхних конечностях на фоне компрессии спинного мозга;
- нарушение дыхания, особенно сложно дается глубокий вдох;
- нарушение в работе мочевыделительной системы, ложные позывы на дефекацию, диарея;
- переход болей на межлопаточную область;
- тяжесть в спине, особенно заметная после физической активности;
- возникновение одышки даже при малой физической активности.
Симптомы при 3 степени:
- Существенное искривление осанки – появляется выраженный горб в верхнем сегменте спины.
- Постоянные выраженные боли с нарастающей в течение дня интенсивностью.
- Быстрая утомляемость.
- Неуклюжие движения, нарушения моторики, координации.
- Развитие бокового искривления спины – сколиоза.
- Выраженные боли в грудной клетке, имитирующие стенокардию.
- Перебои в работе сердца (аритмии, частые экстрасистолии).
- Нарушения подвижности позвоночника, парестезия верхних и нижних конечностях.
- Хромота и в связи с ней появление плоскостопия (как компенсаторного решения организма перераспределить нагрузку).
- Нарушения сна, депрессия, апатия.
Учтите: примерно у 5% больных болезнь Шейермана-Мау протекает без болевого синдрома независимо от того, на какой стадии заболевание.
2.1 Диагностика
Первичная диагностика:
- изучение врачом анамнеза, истории болезней семьи;
- оценка внешнего вида больного, пробы на чувствительность конечностей;
- пальпация позвоночника по всей длине;
- сбор анамнеза от пациента, детальный опрос о симптомах.
Поражение позвонков при болезни Шейермана Мау
Вторичная диагностика:
- обязательно необходим рентген – рентгенологические признаки болезни Шейермана-Мау можно увидеть уже на первой стадии болезни;
- электромиография;
- компьютерная или магнитно-резонансная томография.
Дополнительная диагностика (проводится не обязательно, обычно чтобы исключить или выявить другие заболевания):
- сдача общеклинического анализа мочи и крови;
- биохимический анализ крови;
- консультация у пульмонолога и кардиолога;
- консультация у нейрохирурга или невролога.