Венерические заболевания у женщин
Содержание:
Бактериальные венерологические инфекции
Основные венерологические инфекции, которые вызываются бактериями:
1. Гонорея.
Классическая инфекция с половым путем передачи.
Вызывает бурную клиническую симптоматику у мужчин.
В то время как у женщин часто протекает субклинически.
Поражает в первую очередь уретру.
Вскоре после инфицирования появляется жжение, боль.
Начинаются значительные выделения.
Из уретры буквально капает гной.
Это и становится причиной обращения к врачу.
Острые неосложненные формы гонококковой инфекции хорошо поддаются лечению.
Но в запущенных случаях заболевание может быть очень опасным.
Возможно распространение инфекционного процесса на тазовые органы.
Гонорея может осложняться абсцедированием.
У некоторых пациентов развиваются генерализованные формы инфекции.
Бактерия попадает в кровь и поражает внутренние органы.
2. Сифилис.
Возбудителем является бледная спирохета.
Это одна из тяжело протекающих инфекций.
Без лечения нередко заканчивается летальным исходом.
Правда, происходит это спустя годы, а то и десятки лет после заражения.
Сифилис только в начальной стадии вызывает локальное воспаление половых органов.
Уже через 2 месяца после заражения бактерия попадает в кровь.
Она проникает в кожу и внутренние органы.
При длительном нелеченном сифилисе происходит поражение сердца, головного и спинного мозга, печени.
Нередко страдают и другие органы.
Болезнь легко излечивается на ранних стадиях.
На это требуется лишь несколько недель.
А вот на поздних стадиях заболевание лечится тяжело и долго.
Терапия проводится в условиях венерологического стационара.
3. Хламидия.
Как у мужчин, так и у женщин это заболевание обычно протекает в хронической форме.
Симптомы дает слабо выраженные.
Поэтому многие не обращаются к врачу и не лечатся.
Это одна из основных причин, почему хламидийная инфекция является самой распространенной в мире среди бактериальных ЗППП.
Для хламидиоза характерна многоочаговость поражения репродуктивных органов.
Бактерия проникает в матку, фаллопиевы трубы.
У мужчин она может вызывать воспаление яичек, простаты.
Часто процессы носят двусторонний характер.
Хламидия – самая частая причина бесплодия среди всех ЗППП.
Эта инфекция опасна для беременных женщин.
При хроническом течении она может вызывать болезнь Рейтера.
Это реактивное воспаление суставов, которое может продолжаться несколько недель или даже месяцев.
Хламидия провоцирует рубцовые процессы в организме.
Поэтому у женщин может происходить заращивание маточных труб, возникают спаечные процессы в матке.
У пациентов мужского пола формируются стриктуры уретры.
Может возникать обструктивное бесплодие в результате рубцевания семявыносящих протоков и придатков яичка.
4. Урогенитальные микоплазмы и уреаплазмы.
Сюда относится 4 вида бактерий, являющихся возбудителями венерологических инфекций.
Эти заболевания после заражения в большинстве случаев не вызывают симптомов вообще.
Возможно бессимптомное носительство, которое продолжается месяцами, а то и годами.
Клинические проявления патологии возникают лишь в случае снижения иммунитета, наступления беременности, присоединения другой инфекции и т.д.
Эти бактерии вызывают воспалительные процессы лишь при достижении большого их количества.
Они тоже нередко становятся причиной осложнений:
- вызывают болезнь Рейтера;
- провоцируют неспецифические инфекционные процессы тазовых органов у женщин, простаты у мужчин;
- повышают риск самопроизвольного аборта в случае беременности;
- могут инфицировать плод или новорожденного ребенка, вызвав у него воспалительные поражения бронхолегочной системы и ЦНС.
Хламидиоз
Хламидиоз — заболевание, вызванное хламидиями, является одним из самых распространенных среди инфекций, передаваемых половым путём.
Возбудитель – хламидия трахоматис, является внутриклеточным паразитом. Она обитает только внутри живой клетки, подобно вирусу, однако по своему строению напоминает бактерии. Такая двойная ее природа и способность паразитировать внутри клеток является причиной того, что лечить хламидиоз очень трудно.
Хламидиозом болеют люди любого возраста. Заболевание передается половым, воздушно-капельным или контактным путем. Хламидиоз у женщин может стать причиной бартолинита, цервицита, уретрита, сальпингоофорита и пр.
У мужчин может стать причиной уретрита, простатита, проктита и т.д.
Симптомы урогенитального хламидиоза у женщин отмечаются в 1/3 случаев заболевания:
- слизисто — гнойные выделения из цервикального канала и/или влагалища;
- боли в нижней части живота; при мочеиспускании;
- кровянистые выделения после полового акта и между менструациями;
- хронические тазовые боли;
- бесплодие.
Симптомы урогенитального хламидиоза у мужчин отмечаются в 2/3 заболевания:
- слизистые и слизисто-гнойные выделения из уретры;
- болезненные ощущения при мочеиспускании;
- боли в нижней части живота с иррадиацией в область промежности;
- нарушение эрекции.
Кроме того, в зависимости от локализации патологического процесса у лиц обоего пола могут отмечаться выделения и дискомфорт в аноректальной области, гиперемия слизистой оболочки конъюнктивы, слезотечение, артралгия, гиперемия слизистой оболочки стенки глотки. Но чаще, данное заболевание протекает без каких-либо симптомов, его трудно диагностировать лабораторно. Все это затрудняет процесс лечения, без которого возможны серьезные осложнения.
Инфекция может передаться от матери к ребенку в процессе родов. Отмечено, что более половины детей, рожденных от матерей с хламидийной инфекцией, страдают от конъюнктивита и пневмонии. У беременных женщин с хламидийной инфекцией могут быть следующие осложнения:
- внематочная беременность
- самопроизвольный аборт
- неразвивающаяся беременность
- преждевременные роды
- слабая родовая деятельность
- лихорадка в родах
- гестоз
- многоводие
- аномалии плацентации
- преждевременная отслойка плаценты
- внутриутробная гипоксия плода
Как правило, хламидиоз у беременных протекает бессимптомно. На наличие инфекции может указать цервицит и псевдоэрозия шейки матки.
Диагностика хламидиоза.
Лабораторные следования: бактериологическое исследование; прямая иммунофлюоресценция с моноклональными антителами; иммуноферментный анализ (ИФА); РНК-, ДНК- гибридизация; метод амплификации нуклеиновых кислот, полимеразная цепная реакция, лигазная цепная реакция.
Больных с урогенитальным хламидиозом следует обследовать на другие ЗППП!
Лечение.
Эффективное лечение урогенитального хламидиоза способствует профилактике тяжелых осложнений и инфицирования половых партнеров и новорожденных.
Лекарственными средствами выбора служат антибиотики, активные в отношении хламидии трахоматис.
При своевременном выявлении и адекватном лечении прогноз благоприятный.
Через 2 недели после прохождения курса лечения хламидиоза пациент проходит клинико-лабораторный контроль. Женщины проходят контрольное исследование во время 1-2 ближайших менструальных циклов. У мужчин наблюдение продолжается еще в течение 3-4 месяцев.
Хламидиоз — заболевание, которое часто никак себя не проявляет. Поэтому многие больные даже не подозревают о наличии хламидийной инфекции и не проходят обследование и лечение. В настоящее время около 70% женщин с инфекцией шейки матки и 50% мужчин с уретральной инфекцией страдают от этого заболевания.
Чтобы предотвратить распространение заболевания, на присутствие в организме хламидий проверяют всех женщин перед родами и прерыванием беременности. Пары, приходящие в клинику по планированию семьи, обследуются на хламидийную инфекцию. В случае ее обнаружения — лечение хламидиоза проходят оба партнера.
Профилактика.
Основным методом профилактики является исключение случайных связей и использование барьерных методов контрацепции.
4 Сифилис
Сифилис относится к половым инфекциям (ИППП). Возбудителем является бледная трепонема (Treponema pallidum).
Пути заражения сифилисом:
- половой — самый частый;
- трансплацентарный — при наличии сифилиса у беременной женщины;
- трансфузионный — при переливании крови от человека, зараженного сифилисом;
- контактный.
Инкубационный период (время от инфицирования до появления первых симптомов) составляет от 2 недель до 2 месяцев.
Основным клиническим проявлением . Это плотное образование с эрозией или язвой на верхушке и воспалением близлежащих лимфатических сосудов.
Чаще всего шанкр располагается на головке или крайней плоти полового члена. Реже он расположен на теле или основании члена или на мошонке. Это так называемые типичные шанкры.
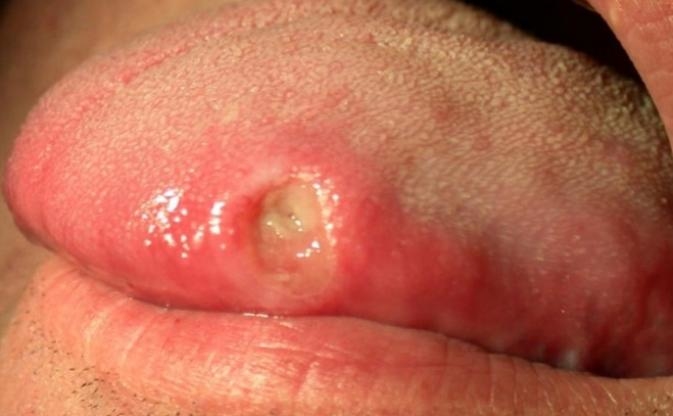
К атипичным шанкрам относят
- индуративный отек — очень сильный отек головки или крайней плоти. Они увеличиваются в 2-4 раза, становятся плотными и синюшно-багрового цвета;
- шанкр-панариций — воспаление концевых фаланг пальцев рук, чаще всего встречается у медицинских работников;
- шанкр-амигдалит — воспаление небной миндалины.
Анализы для :
- реакция микропреципитации;
- реакция Вассермана;
- темнопольная микроскопия;
- ПЦР-тест.
1.1 Лечение
Основное лечение сифилиса — антибиотики пенициллинового ряда. Применяют один из следующих:
- Бензатина бензилпенициллин (Ретарпен);
- Бициллин-1;
- Бициллин-3;
- Бензилпенициллина новокаиновая соль.

При неэффективности пенициллинов применяют антибиотики других групп:
- Цефтриаксон;
- Доксициклин.
Диагностика
Возбудителей, которые входят в группу ИППП, достаточно много. Современная медицина предлагает немало методов диагностики, с помощью которых можно их обнаружить и назначить эффективную схему лечения. Условно их можно разделить на несколько групп:
- микроскопические методы;
- анализы крови;
- культуральные методы или посевы;
- ДНК-диагностика.
После обнаружения симптомов, которые указывают на наличие половой инфекции, необходимо сразу же обратиться к врачу. Женщины должны записаться на прием к гинекологу, пациенты мужского пола — к урологу. Если есть явные признаки венерической болезни (шанкры или другие высыпания на половых органах), нужно отправиться к врачу-венерологу.
Невзирая на обширный выбор методов диагностики, точного лабораторного метода пока не существует. При подозрении на ИППП нельзя обойтись одним методом — чаще всего их используют в комплексе для наиболее достоверного результата. Нередко диагностика занимает немало времени со стороны пациента.
Первое, что должен сделать человек, которого беспокоят симптомы половой инфекции — сдать мазок на микрофлору. Это стандартная процедура, которая также проводится при плановом осмотре у гинеколога или уролога. У мужчин мазок берется из мочеиспускательного канала, у женщин — из влагалища и уретры.
К самым простым методам относится также бактериальный посев. Врач берет на анализ определенное количество секрета половых органов. Взятый материал помещается в питательную среду, которая способствует быстрому размножению бактерий: как «правильных», так и болезнетворных.
Кроме микробиологического анализа при необходимости назначается иммуноферментный анализ (ИФА). С его помощью можно выявить антитела, с помощью которых организм борется с ИППП. При некоторых заболеваниях, которые поражают весь организм (сифилис, ВИЧ), проводится анализ крови (определение ВИЧ и реакция Вассермана).
Наиболее точный метод диагностики — ПЦР (полимеразная цепная реакция). Он позволяет выявить скрытые заболевания, характеризующиеся бессимптомным течением. Инфекция обнаруживается с помощью анализа ДНК. Этот метод эффективен при подозрении на ВПЧ и другие заболевания, которые длительное время могут находиться в организме в «спящем» состоянии.
Кроме обследования узкопрофильных специалистов, больным ИППП иногда может понадобиться помощь других врачей. Некоторые заболевания поражают не только мочеполовую систему, но и другие органы. Это касается таких инфекций как:
- ВИЧ;
- сифилис;
- ВПЧ, герпес и т. д.
Они могут затрагивать зрение, суставы, кожные покровы, кровеносную систему, задний проход. В зависимости от вида осложнений необходимо обратиться к иммунологу, проктологу, дерматологу, инфекционисту и другим специалистам.
Важно помнить, что в случае с ИППП поставить диагноз может только врач. Многие заболевания имеют почти идентичную симптоматику, поэтому самолечение может только усугубить ситуацию и привести к опасным осложнениям
Кандидоз
Кандидоз (синоним — молочница) — грибковое заболевание слизистой оболочки половых органов, которое вызывается чрезмерным размножением дрожжеподобных грибов рода Candida (Кандида).
Кандида — микроорганизм, который в небольших количествах постоянно присутствует в организме здорового человека (на коже, в ротовой полости, в желудочно-кишечном тракте, в мочеполовой системе). Однако баланс микроорганизмов может быть нарушен, что приводит к чрезмерному размножению кандид и, как результат, к кандидозу.
Острая форма кандидоза (молочницы), если его не лечить, может привести к хронической. Для хронической формы характерны многочисленные рецидивы, причинами которых в большинстве случаев является вторичная инфекция. Как правило, у таких больных выявляются заболевания желудочно-кишечного тракта (дисбактериоз) и различные гинекологические заболевания, снижающие местный иммунитет.
Одна из главный особенностей кандидозной инфекции — многоочаговость. Дрожжеподобными грибами поражается мочеполовой тракт, а иногда и внутренние половые органы. За счет высокой приспособляемости кандидозная инфекция проникает в различные органы, приводя к изменению их функций.
Довольно часто молочница проявляется у беременных женщин, как следствие перестройки организма, гормональных изменений и снижения местного иммунитета. В подобных случаях женщине следует более внимательно отнестись к своему организму и не затягивать визит к специалисту.
Более 50% женщин на протяжении жизни сталкиваются с этим заболеванием, особенно жительницы жарких стран, также молочницей страдают женщины с ослабленным иммунитетом, у которых наблюдается нарушение гормонального фона и бактериальной флоры. Обострения, как правило, провоцируются следующими причинами:
- беременность, изменённый гормональный статус
- оперативные вмешательства
- эндокринные заболевания
- инфекционные заболевания
- прием гормональных контрацептивов
- прием антибиотиков, кортикостероидов, цитостатиков
- прием алкоголя, сладостей, острой пищи.
Кандида может сосуществовать с другими возбудителями инфекций, передающихся половым путем. Кандидоз иногда может быть следствием лечения антибиотиками других ЗППП или других инфекционных заболеваний.
Клиническая картина кандидоза.
У кандидоза (молочницы) выделяют следующие клинические формы:
- острая
- хроническая
- кандидоносительство
Основными симптомами острого кандидоза являются:
- творожистые бели
- жжение, зуд в области наружных половых органов
- повышенная чувствительность слизистой к воде и моче
- боль после полового акта
- неприятный запах
Как правило, острый кандидоз длится не более 2 месяцев. У пациента наблюдается покраснение слизистой, отек, высыпания в виде пузырьков. Если заболевание длится более 2 месяцев, то оно переходит в хроническую форму. Пациенты жалуются на зуд и жжение, усиливающиеся в предменструальный период и уменьшающиеся в постменструальный.
У больных страдающих диабетом, микседемой, гипофункцией яичников кандидозный вульвит может распространяться на пахово-бедренные складки кожи и перианальную область.
Клинические проявления при кандидоносительстве отсутствуют. Урогенитальным кандидозом могут заразиться половые партнеры кандидоносителей, женщина с таким диагнозом может инфицировать новорождённых в процессе родов. Как правило, анализы таких людей показывают наличие псевдомицелия.
Возможен переход заболевания на другие органы. Применение антибиотиков, повреждения кожи и слизистых оболочек, хирургическое вмешательство ведет к генерализованной форме.
Диагностика кандидоза (молочницы).
Диагностика кандидоза (молочницы) осуществляется на основе клинических проявлений и микроскопического обследования.
Лечение молочницы.
Для успешного лечения молочницы и предотвращения рецидивов необходима комплексная терапия. Для лечения острых форм заболевания применяют местную противогрибковую терапию. В более сложных случаях требуется не только этиотропное лечение, но и устранение предрасполагающих факторов.
Чтобы лечение молочницы было эффективным, необходимо на время отказаться от вредных привычек, антибиотиков, цитостатиков, кортикостероидов, гормональных контрацептивных препаратов.
Профилактика кандидоза.
Профилактика кандидоза (молочницы) заключается в:
- соблюдении правил личной гигиены;
- своевременном лечении острых формах заболевания;
- уменьшении контактов с кандидоносителями.
Признаки отдельных венерических заболеваний у женщин
Рассмотрим проявления отдельных патологий.
А именно – тех, которые наблюдаются чаще всего или относятся к классическим венерическим инфекциям.
- Сифилис.
Изначально на коже или слизистой появляется уплотнение.
Оно имеет хрящевидную консистенцию.
Затем сверху этого уплотнения образуется язва.
Она безболезненная, красного цвета, покрыта серым налетом сверху.
Он может закрывать язву не полностью.
Тогда образуется красный ободок вокруг неё.
Эрозия существует около 1 месяца.
Затем она исчезает, а через несколько недель на теле появляется сыпь.
Морфологические элементы могут быть разными.
Это мелкие пятна, папулы, иногда даже пустулы.
Последние появляются при тяжелом течении сифилиса.
Сыпь возникает не только на половых органах, но и по всему телу.
- Гонорея.
Главным проявлением гонококковой инфекции является уретрит.
Правда, у женщин болезнь протекает более чем в 50% случаев без субъективных симптомов.
Признаки инфекции могут быть обнаружены лишь при осмотре.
Если гонорея протекает остро, она проявляется гнойными выделениями из уретры и влагалища.
У женщин на фоне гонококковой инфекции может развиваться псевдоабсцесс бартолиновой железы.
Её протоки закупориваются, секрет не может выходить во внешнюю среду.
Он накапливается внутри, расширяя полость.
Образуется киста с жидким содержимым.
При инфицировании находящегося внутри секрета формируется настоящий абсцесс.
Он проявляется сильной болью, покраснением, иногда лихорадкой.
- Трихомониаз.
Воспаляется в основном влагалище.
Появляются обильные выделения.
На цвет они могут быть желтыми или зелеными, часто пенятся, имеют неприятный запах.
Трихомонады выделяют протеазы.
Благодаря этим ферментам они внедряются глубоко в ткани.
Протеазы растворяют верхние слои кожи и слизистой.
Они повреждают кровеносные сосуды, поэтому при осмотре врач обнаруживает очаги кровоизлияний.
Патогномоничным симптомом трихомониаза считается «клубничная шейка матки».
Она сильно покрасневшая, с мелкими петехиальными кровоизлияниями.
Поэтому выглядит при осмотре как клубника.
- Хламидиоз.
Для хламидий характерна скудная клиническая симптоматика.
Поражается чаще всего шейка матки.
В то же время хламидиоз – одна из самых опасных инфекций.
Она чаще других венерических заболеваний провоцирует бесплодие.
Потому что часто инфицирует маточные трубы.
Сальпингоофорит хламидийной этиологии проявляется схваткообразными болями.
Выделения часто с примесью крови.
Из-за рубцовых процессов может сформироваться двусторонняя непроходимость маточных труб.
Хламидиоз вызывает бесплодие или повышает риск внематочной беременности.
Он нередко провоцирует формирование спаек внутри матки, деформирующих её полость.
- Половой герпес
При генитальной герпетической инфекции основным симптомов остается сыпь.
Болезнь развивается остро, часто с системными проявлениями (лихорадка, недомогание).
Появлению сыпи предшествует продромальный синдром.
Женщина ощущает легкое покалывание или зуд в том месте, где спустя сутки появятся пузырьки.
Течение герпеса рецидивирующее.
После первичного эпизода воспаления вирус остается в организме навсегда.
Он может вызывать воспалительные процессы в будущем.
- Урогенитальный микоплазмоз.
Уреаплазмы и микоплазмы обычно не вызывают выраженных симптомов.
Могут возникать признаки уретрита, проявляющиеся прозрачными выделениями и зудом.
Инфекция опасна для беременных женщин, так как повышает риск невынашивания беременности.
Лабораторная диагностика венерических инфекций у женщин
Когда врач соберет максимальную информацию относительно состояния заболевания, уточнит имеющиеся жалобы и проведет осмотр, пациентке нужно сдать ряд анализов. Поскольку симптомы венерических заболеваний у женщин напоминают проявления многих других заболеваний, лабораторное обследование включает следующие аспекты:
1. Посев выделений. Процедура, проводимая в бактериологической лаборатории, занимает много времени (не меньше 1 недели), хотя ее результат безошибочно указывает на имеющуюся проблему со здоровьем.
2. Мазок на микрофлору. Специальным медицинским зондом у пациентки берут образец выделений из трех точек полового канала. Затем материал помещают на предметное стекло, окрашивают специальной средой для более точного изучения состава секреции, и внимательно рассматривают под микроскопом. Таким способом выявляется возбудитель бактериального и грибкового происхождения. Вирусы с помощью выполнения мазка не определяются.
3. ИФА (иммуноферментный анализ). Изучению подвергается образец выделений из влагалища. Результат исследования готов уже спустя 5 часов (в среднем) после взятия анализа.
4. ПЦР. Максимально информативный анализ, позволяющий подтвердить предварительный диагноз. Для выполнения полимеразной цепной реакции или теста на ДНК возбудителя, у пациентки берется образец мочи или выделений из половых каналов. Длительность исследования в среднем не превышает 2 суток, точность анализа – до 95%. Метод позволяет выявить инфекции скрытого или хронического течения. Если у пациентки гнойное воспаление – рекомендовано делать ИФА или посев.
5. Для определения специфических антител берут венозную кровь. Цель исследования – установить, произойдет ли иммунный ответ на наличие определенного возбудителя. Метод эффективен в тех случаях, когда нужно подтвердить инфекции вирусного происхождения (ВИЧ, генитальный герпес) и сифилис. Поскольку антитела к бактериям содержатся в крови еще достаточно длительное время (в том числе и после проведенного терапевтического курса), метод никогда не применяют для диагностики бактериальных ИППП, включая хламидиоз. Подробнее об анализе на ЗППП можно прочитать на нашем сайте.
Кроме перечисленных анализов, венеролог назначает биохимическое и клиническое исследование крови, где выявляют лейкоцитоз и повышение СОЭ.
Не все венерические инфекции поддаются лечению – генитальный герпес и папилломавирусную инфекцию , например, удается лишь купировать. Необходимость длительного лечения и широкий спектр возможных осложнений должны послужить мотивацией для раннего обращения к врачу.
Существует огромное количество венерических заболеваний. Каждое из них отличается своими симптомами. Основная часть из них одинакова для многих инфекций половой сферы. Поэтому точный диагноз можно поставить только после детального обследования и сдачи анализов. Тем не менее, необходимо знать общие симптомы венерологических заболеваний, часто это помогает своевременно обнаружить болезнь и начать ее адекватное лечение.
Венерическим заболеваниям подвержены представители обоих полов. По статистике венерологическое заболевание чаще всего передается от мужчины к женщине.
Нынешних мер по сдерживанию распространения ИППП недостаточно
Изменение поведения является сложной задачей
Несмотря на значительные усилия, прилагаемые для определения простых мер, способных уменьшить масштабы рискованного сексуального поведения, изменение поведения остается сложной задачей. Научные исследования выявили необходимость ориентации на тщательно установленные группы населения, проведения обширных консультаций с установленными целевыми группами населения и их привлечения к разработке осуществлению и оценке мер вмешательства.
Службы для скрининга и лечения ИППП по-прежнему развиты слабо
Люди, желающие получить услуги по скринингу и лечению ИППП, сталкиваются с многочисленными трудностями. К этим трудностям относятся ограниченность ресурсов, стигматизация, плохое качество услуг и низкий уровень или отсутствие последующих мер в отношении сексуальных партнеров.
- Во многих странах услуги, касающиеся ИППП, предоставляются в отдельном порядке и не встроены в комплекс первичной медико-санитарной помощи, планирования семьи и других видов планового медицинского обслуживания.
- Во многих местах скрининг на бессимптомные инфекции зачастую оказывается невозможным из-за нехватки подготовленного персонала, лабораторного потенциала и соответствующих медикаментов.
- Маргинализированные группы населения с самыми высокими показателями заболеваемости ИППП, такие как работники секс-индустрии, мужчины, имеющие секс с мужчинами, лица, употребляющие инъекционные наркотики, заключенные, мобильные группы населения и подростки, часто не имеют доступа к надлежащим услугам по охране сексуального здоровья.
ГОНОРЕЯ
Гонорея обычно поражает слизистые оболочки, выстилающие половые органы. Эти оболочки воспаляются и начинают отделять слизь и гной. Гонорея может поражать слизистые оболочки и других частей тела. Например, у ребенка, мать которого к моменту родов страдает гонореей половых путей, может развиться гонорейное поражение глаз, т.н. бленнорея новорожденных. Если вовремя не обратить на это внимания, заболевание может привести к слепоте.
Возбудитель гонореи – бактерия Neisseria gonorrhoeae, обычно называемая гонококком. Практически во всех случаях гонорея передается при прямом контакте, как правило при половом сношении, и не оставляет после себя иммунитета.
Симптомы.
Гонорея у мужчин гораздо чаще, чем у женщин, сопровождается клиническими симптомами
Первичная локализация инфекции у мужчин – половой член, и выделения из него сразу же обращают на себя внимание больного; это заставляет мужчин быстрее обращаться к врачу. У женщин, напротив, место заражения может быть скрытым
Гонорея у мужчин начинается с ощущений зуда и жжения при мочеиспускании. Обычно эти симптомы появляются спустя 2–7 дней после заражения, но могут возникать и через 10 дней; в некоторых случаях болезненные ощущения отсутствуют. В мочеиспускательном канале развивается воспаление, из полового члена начинает выделяться гной. Вначале появляются прозрачные водянистые или белесые выделения, потом они становятся густыми и зеленовато-желтыми. Иногда в них заметны прожилки крови. Со временем гноеотделение уменьшается. Однако исчезновение симптомов не означает выздоровления.
У женщин инфицированию чаще всего подвергается шейка матки, которая в результате воспаляется и выделяет гной. Могут воспаляться также мочеиспускательный канал и некоторые железы вокруг наружных половых органов, что вызывает боль и чувство жжения при мочеиспускании. В отсутствие лечения инфекция распространяется по половым путям вверх. Со временем воспаление достигает верхних отделов полового тракта, включая матку, маточные трубы, яичники и брюшную полость; возникают осложнения. Самое частое из них – воспаление органов малого таза, которое ведет к бесплодию.
Как у мужчин, так и у женщин гонококк может проникать в кровь и, распространяясь в организме, поражать суставы (артрит), головной мозг и даже сердце. Поскольку у многих женщин гонорея протекает относительно бессимптомно, они невольно разносят инфекцию.
Диагноз.
Опытный врач в большинстве случаев способен распознать острую гонорею, исследуя под микроскопом пробу выделений. У женщин такое исследование менее надежно. Наличие гонококков в мазке позволяет с уверенностью поставить диагноз. Выделения можно также культивировать в специальной питательной среде и исследовать на присутствие гонококков.
Лечение.
В 1937 для лечения гонореи впервые были применены сульфаниламидные препараты. После Второй мировой войны их вытеснил антибиотик пенициллин. В настоящее время пенициллин излечивает не менее 95% больных гонореей, но у некоторых штаммов гонококка развивается устойчивость к пенициллину. Один из таких штаммов, продуцирующий пенициллиназу (фермент, расщепляющий пенициллин), широко распространился среди военнослужащих США во Вьетнаме. Для борьбы с ним органы здравоохранения рекомендовали более новые и эффективные средства. К сожалению, гонококки приобретают устойчивость и к некоторым из новых антибиотиков. Тем не менее с помощью антибиотиков рано или поздно удается излечивать все случаи гонореи.
Исторический аспект.
Гонорея – одна из старейших болезней человека. Китайские авторы упоминали ее еще 5000 лет назад. Гиппократ описал это заболевание в 460 до н.э., а другой греческий врач, Гален, в 200 н.э. присвоил ему нынешнее название, составленное из двух греческих слов: gonos («семя») и rheein («истечение»).
Связь гонореи с половыми контактами была обнаружена только в Средние века. Некоторое время сифилис и гонорея считались разными стадиями одного и того же заболевания, и только в 1838 французский врач Ф.Рикор разделил эти болезни. Он вводил гной больных гонореей нескольким сотням людей, и ни у одного из них не развился сифилис. Немецкий врач А.Нейссер в 1879 показал, что возбудителем гонореи является бактерия гонококк.