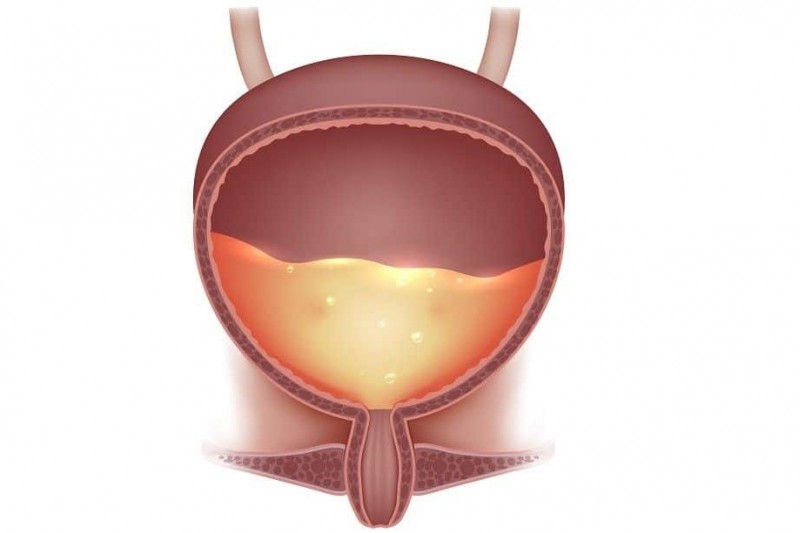
Хронический цистит или лейкоплакия мочевого пузыря?
Содержание:
Диагностика и клиника лейкоплакии мочевого пузыря
Следует отметить, что симптоматика лейкоплакии сходна с симптомами хронического цистита. В отличие от больных с хроническим циститом, у пациентов с лейкоплакией мочеиспускание может быть практически не нарушено или незначительно учащено. Большинство больных отмечают постоянное чувство тяжести в области мочевого пузыря, чувство жжения в мочеиспускательном канале, тупые боли над лобком, в промежности, паховых областях, в преддверии влагалища, боли и длительные спазмы, как во время, так и после мочеиспускания.
Не редко бывает, так что в общем анализе мочи и посеве мочи отсутствуют патологические изменения. Пациентки проходят множество неэффективных курсов общего и местного лечения, у пациентки начинают предполагать гиперактивный мочевой пузырь, интерстициальный цистит, или же психические заболевания.
Таким образом, основными симптомами лейкоплакии слизистой оболочки мочевого пузыря являются стойкая дизурия и болевой синдром, часто рецидивирующий и иногда резистентный к традиционным методам лечения: дизурия проявляется учащенным и затрудненным мочеиспусканием; боли, которые обычно локализуются внизу живота, над лоном и носят «распирающий» характер. Данные жалобы можно отнести к синдрому хронической тазовой боли. Предполагается, что механизм болевого синдрома у больных с лейкоплакией мочевого пузыря можно объяснить нейро-трофическими и сосудисто — трофическими изменениями в мочевом пузыре.
Диагностика лейкоплакии мочевого пузыря основана на комплексном обследовании, включающем в себя:
- Сбор анамнеза ( жалобы, история заболевания, выявление предрасполагающих факторов, сопутствующих заболеваний)
- Физикальный осмотр и осмотр в кресле
- Лабораторное обследование: клинических анализов крови, биохимических показателей сыворотки крови (AJIT, ACT, метаболизма билирубина, исследование показателей белкового обмена (общий белок сыворотки крови и его фракции), уровня сахара в крови, исследование уровня креатинина и мочевины), динамического определения уровня гормонов в плазме крови, общего анализа мочи, посевов мочи с определением чувствительности выделенных микроорганизмов к антибиотикам, мазок на флору и ПЦР из уретры, влагалища.
- УЗИ почек, мочевого пузыря
- Комплексное уродинамическое обследование: выполняется по показаниям, в случае жалоб на нарушение опорожнения мочевого пузыря. Стандартное уродинамическое исследование обычно включает: урофлоуметрию, цистометрию. Уродинамические исследования являются наиболее важными в диагностике дисфункций нижних мочевых путей.
- Эндоскопическое исследование уретры и мочевого пузыря с возможной биопсией слизистой оболочки мочевого пузыря( цистоскопия с щипковой биопсией).
Цистоскопия в алгоритме обследования больных с подозрением на лейкоплакию мочевого пузыря является обязательным этапом обследования, которая обеспечивает получение данных о состоянии слизистой оболочки мочевого пузыря.
Цистоскопия является важным диагностическим методом, необходимым для уточнения локализации поражения мочевого пузыря и определения степени диспластических процессов в зоне шейки мочевого пузыря и мочепузырного треугольника, а также для исключения заболеваний мочевого пузыря, протекающих со сходной клинической симптоматикой.
Достоинство цистоскопии заключается в возможности диагностировать лейкоплакию мочевого пузыря, в то время как самые современные методы обследования (КТ, МРТ) не позволяют этого сделать. Цистоскопия дает возможность определить не только наличие лейкоплакии мочевого пузыря, но и ее размер, локализацию, а также получить представление о состоянии слизистой оболочки мочевого пузыря вокруг очагов лейкоплакии.
Цистоскопические изменения предстают в виде характерных бляшек желтовато-белого или сероватого цвета с четкими контурами, неровными, подрытыми краями, иногда можно сравнить с картиной «талого снега».
Лечение
Выбор метода лечения после постановки диагноза «лейкоплакия мочевого пузыря» зависит от этиологии недуга и тяжести выявленных поражений.
Справиться с болезнью удается как консервативными методами, так и путем оперативного вмешательства.
Консервативное
При выборе консервативной терапии основной акцент делается на применение медикаментозных средств, действие которых направлено на уничтожение инфекции, провоцирующей воспалительный процесс.
Необходимо лечить лейкоплакию мочевого пузыря медикаментами следующих групп:
- Антибиотики. Назначаются с учетом чувствительности микрофлоры. Лечение осуществляется до полного уничтожения возбудителя патологического процесса и прекращается лишь после того, как трехкратный посев мочи покажет отрицательный результат.
- Противовоспалительные препараты. Могут назначаться гормоны, обладающие мощным противовоспалительным и противоотечным действием.
- Иммуноукрепляющие медикаменты, помогающие поддержать защитные силы организма.
Кроме приема лекарственных средств, назначаются инстилляции, то есть орошение слизистой пузыря растворами, являющимися аналогами природных мукополисахаридов.
Основным назначением такой процедуры является защита слизистой от воздействия различных болезнетворных микроорганизмов и мочевой кислоты. Продолжительность терапии определяется выраженностью воспалительных изменений.
Основным назначением физиотерапевтического лечения является устранение последствий хронического воспаления, способного спровоцировать появление спаек и рубцов.
Кроме этого, с помощью такой терапии удается ускорить регенерацию слизистой. Лечение проводится с помощью лазеротерапии, магнитотерапии, микроволн и электрофореза с использованием гормонов.
Хирургическое
При отсутствии положительной динамики при использовании консервативных методов показано хирургическое удаление воспаленных участков органа.
Преимущественно проводят ТУР при лейкоплакии мочевого пузыря с использованием цистоскопа, который вводится в орган.
Процедура считается достаточно безопасной, поскольку все манипуляции осуществляются под визуальным контролем специалиста благодаря использованию микрокамеры.
После ТУР пациент восстанавливается за несколько дней, и исчезает неприятная симптоматика.
Еще одним способом хирургического лечения лейкоплакии является лазерная коагуляция. Процедура осуществляется с применением высокоэнергетического лазера, при этом прижигается пораженный участок слизистого слоя.
Основным достоинством лазерного лечения считается минимальное повреждение расположенных рядом здоровых тканей и короткий период реабилитации.
Диета
В период лечения лейкоплакии рекомендуется придерживаться специального диетического питания, что позволяет не допустить раздражающего воздействия на слизистую органа. Лучше всего кушать отварные блюда либо приготовленные в пароварке.
Обязательно соблюдать питьевой режим и употреблять не менее 2 литров жидкости в сутки. Это позволяет ускорить вымывание болезнетворных микроорганизмов и понизить агрессивность действия мочевой кислоты.
При поддержании диеты при лейкоплакии мочевого пузыря категорически запрещены острые, соленые, копченые и маринованные блюда. Следует отказаться от различных приправ, алкоголя, кофе и чая.
Народные средства
В дополнение к назначенным процедурам рекомендуется проводить лечение лейкоплакии мочевого пузыря народными средствами, но лишь после обязательной консультации с врачом.
Избавиться от симптомов патологического процесса удается с помощью определенных рецептов:
- Настой календулы. Такое средство оказывает мощное противовоспалительное, спазмолитическое и антимикробное действие на организм больного. Для приготовления раствора необходимо 40 граммов сухих цветков заварить 400 мл горячей воды и оставить для настаивания на 30 минут. Приготовленный отвар рекомендуется пить по ½ стакана в день на протяжении 3 суток.
- Настой зверобоя. Средство обладает противоопухолевым и противомикробным эффектом. Для приготовления настоя необходимо 10 граммов растительного сырья заварить 200 мл кипятка и томить на водяной бане на протяжении 20 минут. Стакан такого народного средства необходимо выпивать в течение суток за три приема.
Широкую популярность в терапии лейкоплакии приобрел березовый деготь, который рекомендуется класть в молоко и сразу же выпивать.
Для устранения жжения в органе можно применять вагинальные тампоны, предварительно пропитав их подсолнечным маслом. Хороший эффект при терапии болезни дают подмывания специальными настоями, приготовленными на основе зверобоя либо календулы.
Лейкоплакия при беременности
Многие заболевания осложняют протекание беременности, Особенно это касается воспалительных процессов. Лейкоплакия сильно усложняет жизнь будущей матери, поскольку при ранних сроках беременности могут быть аномалии в развитии эмбриона и формирующегося плода, а также возможен выкидыш. Часто это происходит при трихомонадных инфекциях, папилломавирусе и других инфекциях.
В случае позднего срока беременности возникновение лейкоплакии может вызвать преждевременное начало родовой деятельности, отслойку плаценты, задержку в развитии плода или попадание инфекции через плацентарный барьер.
Беременность при на фоне лейкоплакии протекает всегда с осложнениями, при этом лечение может быть только антибиотиками с обязательным контролем срока гестации. Основная терапия проводится только после разрешения женщины от времени. В случае, когда рецидив рака мочевого пузыря обнаруживается в период планирования беременности, женщине необходимо сначала пройти лечение и удалить очаг воспаления, и только после этого допускается беременеть.
Диагностика лейкоплакии мочевого пузыря
Диагностика лейкоплакии включает в себя комплекс мероприятий, направленных на выявление этого заболевания. Она начинается с анализа жалоб женщины на те или иные нарушения мочеиспускания и болевые ощущения. Стоит учитывать взаимосвязь усиления проявления симптомов с половым актом и урогинекологическими инструментальными исследованиями.
Следующим этапом является осмотр врачом. Гинекологический осмотр может помочь выявить анатомические аномалии (особенности расположения уретры и ее подвижности), наличие воспаления или изменения внешнего строения наружных половых органов и уретры. При осмотре врач также может взять мазки для дальнейшего исследования.
К лабораторным методам относятся:
- общий анализ крови с лейкоцитарной формулой и СОЭ;
- анализ крови на гормоны (эстрадиол, фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ), прогестерон);
- иммунограмма (при наличии отклонений в лейкоцитарной формуле общего анализа крови, а также при постоянных воспалениях и циститах);
- общий анализ мочи с микроскопией осадка и подсчетом точного количества лейкоцитов;
- биохимический анализ мочи позволяет оценить состояние организма в целом и работу мочевыделительной системы (анализ включает в себя определение суточного объёма мочи, ее плотности, содержание электролитов (калий, натрий, хлор), белка, аминокислот, мочевины и мочевой кислоты);
- анализ мочи по Нечипоренко;
- бактериологический посев мочи с определением вида инфекции, ее антибиотикочувствительности и чувствительности к бактериофагам;
- исследование микроскопического мазка на флору из влагалища и цервикального канала, для выявления воспаления (повышение лейкоцитов);
- мазок из цервикального канала методом пцр на хламидии трахоматис, гонококк, трихомонады, ВПЧ высокоонкогенных типов, ВПГ 1/2 типов, ЦМВ, Mycoplasma genitalium, Уреаплазма urealyticum, гарднереллы;
- цитологическое исследование суточной мочи для выявления присутствия или отсутствия онкоклеток;
- гистологическое исследование биоптатов (маленьких кусочков слизистой мочевого пузыря), взятых в ходе биопсии при цистоскопии под наркозом. Это позволяет определить характер воспаления, исключить рак, туберкулёзную инфекцию.
Самыми точными, и дополняющими к лабораторным, методами диагностики лейкоплакии являются инструментальные методы.
К инструментальным методам относятся:
- УЗИ органов малого таза и мочевого пузыря позволяет выявить изменение стенки мочевого пузыря, её утолщение (что характерно для лейкоплакии), а также наличие воспаления слизистой мочевого пузыря и соседних органов.
- Цистоскопия мочевого пузыря проводится для выявления изменений слизистой мочевого пузыря и обнаружения белесых участков, отеков и возможных кровоизлияний.
- Биопсия мочевого пузыря для дальнейшего исследования биоптатов (микрокусочков тканей пузыря) в лаборатории под микроскопом и при помощи анализаторов и микроскопа.
Как раз о таком методе диагностики как цистоскопия, у нас и пойдет дальнейшее подробное описание.
Полезные продукты при лейкоплакии
Для того, чтобы снизить прогрессирование патологии и ускорения выздоровления необходимо включить в рацион максимум полезных и натуральных продуктов:
- 1 восполнить дефицит витаминов в организме помогут ягоды и фрукты: бананы, абрикосы, ягоды черной смородины, рябины, земляники и малины. Зимой рекомендовано побольше цитрусовых, отвар шиповника, сухофрукты;
- 2 недостаток селена и витаминов А и Е помогут восполнить все виды капусты, свекла, баклажаны, овощи желтого цвета, щавель, спаржа, черемша;
- 3 в качестве гарниров лучше отдать предпочтение кашам из чечевицы, бобовых, гречки, пшеничной и ячневой круп;
- 4 дополнительно восполнить недостаток микроэлементов помогут пшеничные отруби, нерафинированное подсолнечное масло и пивные дрожжи;
- 5 морепродукты, судак, печень трески, угорь, телячья печень насыщают организм больного лейкоплакией полезными жирными кислотами, что способствует выздоровлению;
- 6 напитки с противоопухолевой активностью: облепиховый морс, чай из рябины, зеленый чай, настой шиповника;
- 7 свежие овощи рекомендовано употреблять с кисломолочными продуктами или с другими источниками животного жира.
Средства народной медицины не могут вылечить лейкоплакию, однако они могут стать вспомогательным фактором как дополнение к терапии, которую назначил врач.
- при поражении пищевода пить в качестве чая отвар молодой хвои пихты, употреблять сок моркови и свеклы;
- принимать настойку из болиголова. Для этого соцветия измельчают и заливают водкой, настаивают не менее 20 дней в холодном месте и затем принимают по следующей схеме; в первый день 1 каплю настойки разводят в 100 мл воды. С каждым днем количество капель увеличивают на одну до тех пор, пока больной не начнет принимать 40 капель;
- для уменьшения зуда при поражении матки рекомендованы тампоны с маслом шиповника и облепихи;
- спринцевание отваром ромашки оказывает антисептическое и заживляющее действие;
- при лейкоплакии шейки матки можно использовать тампоны, пропитанные подсолнечным маслом;
- в течение дня жевать прополис;
- протирать пораженные слизистые оболочки кубиками льда;
- с жжением при мочеиспускании помогает справиться гусиный жир и кокосовое масло;
- 3 раза в день по 1 ч.л. принимать спиртовую настойку женьшеня;
- при поражении наружных половых органов рекомендуется обрабатывать их пальмовым маслом;
- при поражении мочевого пузыря употреблять каждый день стакан парного молока с добавлением 0,5 ч.л. соды;
- ежедневно натощак выпивать 1 стакан сока моркови.
Причины возникновения
Лейкоплакия мочевого пузыря относится к многофакторным (полиэтиологичным) заболеваниям. Для его начало необходимо наличие нескольких причин, которые могли бы запустить патогенетические механизмы. К эндогенным (внутренним) повреждающим факторам относят:
- нарушения гормонального характера, связанные с повышением или понижением уровня эстрогенов в крови (при патологии в процессе овуляции, в период постменопаузы и других состояниях);
- аномалии в развитии органов мочевыделительного тракта, которые закладываются еще на эмбриональном этапе.
Как берут биопсию мочевого пузыря
- внедрение бактериальных агентов в ткани мочевого пузыря и другие структуры мочевыводящего тракта, с развитием в них воспалительного процесса, в особенности с хроническим характером течения (цистит, уретрит и другие);
- доказана роль вирусной инфекции, в особенности среди представителей вируса папилломы человека, которые способны изменить переходные клетки эпителия и запустить процесс их «перерождения»;
- нередко причина развития заболевания связана с наличием в просвете мочевого пузыря инородных предметов или при повреждении его стенок движущимися конкрементами;
- процесс может быть обусловлен воздействием веществ с канцерогенной активностью или же является осложнением лучевой терапии;
- беспорядочные половые связи приводят к «обмену» между партнерами самыми разными штаммами микроорганизмов, в том числе и патогенными (трихомонады, хламидии и другие);
- часто процесс заболевания берет свое начало у ослабленных пациентов, принимающих курс иммуносупрессивной терапии или ВИЧ-инфицированных;
- доказана роль стрессов, психоневротических расстройств, конфликтных ситуаций, длительного недосыпания и отсутствие полноценного отдыха.
Играет определенную роль стаж курения, так у женщин, которые злоупотребляют табачными изделиями, болезнь встречается намного чаще Непосредственный механизм формирования лейкоплакии мочевого пузыря до сих пор детально не установлен, однако выявлены факторы, способствующие возникновению заболевания. Их можно разделить на две группы – внешние и внутренние. К факторам внешнего воздействия относят хроническую инфекцию мочевыводящих путей и травмирование мочевого пузыря, например, конкрементами при мочекаменной болезни.
Инфекционным агентом в процессе перерождения нормальных клеток эпителия слизистой оболочки в патологические, несвойственные данному органу, предположительно, может стать любой микробный возбудитель цистита, однако ведущую роль в инфекционном влиянии отводят вирусу папилломы человека. Именно для папилломавируса характерно разрастание многослойного плоского эпителия, как это и происходит в случае возникновения лейкоплакии шейки мочевого пузыря и его тела.
Эндогенным, или внутренним фактором, способствующим развитию симптомов лейкоплакии мочевого пузыря, является гормональный дисбаланс, неизбежно приводящий к снижению иммунитета, или же иная причина, способствующая этому. Таким образом, лейкоплакию относят к полиэтиологичным заболеваниям, то есть тем, которые вызываются не какой-либо одной причиной, а их совокупностью.
Болезнь могут спровоцировать разные факторы.
- Инфекции – проникновение болезнетворных микроорганизмов является основополагающим фактором для развития патологии. Наиболее опасными считаются венерические инфекции (хламидии, уреплазма, герпес). А также угрозу представляют штампы стрептококков, кишечной палочки.
- Эндокринные нарушения – замещение эпителия могут спровоцировать сбои в работе системы гипоталамус.
- Дефекты в строении мочевыделительной системы – многие ученые считают, что в большинстве случаев патология вызвана неправильной закладкой эпителия еще на эмбриональной стадии.
- Стресс – длительное психоэмоциональное напряжение также приводит к образованию патологии.
- Каменные образования – в большинстве случаев лейкоплакия развивается на фоне мочекаменной болезни.
- Внутриматочная спираль – представляет угрозу только в том случае, если женщина превышает установленные сроки использования ВМС.
- Хронические заболевания носоглотки – доказано, что такие хронические патологии, как тонзиллит, фарингит и даже кариес, могут спровоцировать лейкоплакию.
Диагностика
Для постановки диагноза проводят следующие исследования (в скобках указаны средние цены):
- клинический анализ крови и мочи (500 и 200 руб. соответственно);
- биохимический анализ крови (450 руб.);
- бакпосев мочи на флору, а также выявление чувствительности микроорганизмов к антибиотикам (600 и 400 руб. соответственно);
- цитологическая оценка клеточного препарата, полученного из мочевого осадка, для выявления атипичных клеток (этот анализ проводится троекратно, 900 руб.);
- УЗИ почек, мочевого пузыря (на полный и пустой мочевой пузырь, 700 руб.), половых органов (400 руб.);
- осмотр в гинекологическом кресле в зеркалах, прием у гинеколога (900 руб.);
- взятие мазка из цервикального канала, влагалища и уретры для исследования на инфекции, передающиеся половым путем (2000 руб.);
- допплерография сосудов малого таза (1000 руб.);
- урофлоуметрия – измерение скорости тока мочи во время мочеиспускания (800 руб.);
- цитоскопия – исследование мочевого пузыря при помощи эндоскопа со взятием биоптата для морфологического исследования тканей (1500 руб.). Данная процедура производится в операционной в стерильных условиях.
Последнее исследование проводится в обязательном порядке для пациенток, у которых заболевание длится более 2 лет. Оно необходимо для выявления локализации поражения (иногда лейкоплакия находится в области шейки мочевого пузыря) и дифференциальной диагностики с другими заболеваниями, имеющими сходные симптомы:
- псевдополипоз;
- доброкачественные и злокачественные опухоли;
- туберкулез;
- цистит;
- эндометриоз;
- плоскоклеточные папилломы.
Способы лечения
В зависимости от формы и степени запущенности патологии применяется консервативный и хирургический метод лечения.
Пациенту назначается группа препаратов, которая оказывает противовоспалительное, антибактериальное действие. Схему лечения врач подбирает индивидуально.
Обычно специалист назначает следующие медикаменты:
- Антибиотики – курс лечения антибактериальными препаратами довольно длительный, в отдельных случаях достигает трех месяцев. Терапия длится до полного устранения патогенного микроорганизма. Антибиотики отменяются только после трехкратного отрицательного результата бак посева урины. Самыми эффективными препаратами считаются: Левофлоксацин и Норфлоксацин.
- Противовоспалительные препараты – обычно уролог выписывает Преднизолон. Он обладает мощным противовоспалительным действием, а также устраняет отеки.
- Иммуностимуляторы и витамины – данная группа препаратов необходима для восстановления и укрепления иммунной системы.
- Орошение мочевого пузыря специальными растворами – процедура проводится при помощи катетера.
- Физиопроцедуры – больным назначаются сеансы лазеротерапии, магнитотерапии. Эти процедуры устраняют воспаление, препятствуют образованию спаек, улучшают состояние тканей.
В том случае, если лекарственная терапия не приносит результатов, показана операция.
Оперативное вмешательство проводится в следующих случаях:
- запущенное течение болезни;
- отсутствие эффекта от лечения лекарствами.
На сегодняшний день существует несколько разновидностей операций:
- Трансуретальная резекция – суть операции заключается в удалении поврежденных участков слизистой при помощи специального медицинского инструмента.
- Лазер – данный метод представляет собой прижигание пораженной слизистой оболочки. Преимущество лазерной хирургии заключается в том, что во время процедуры не затрагивается здоровая ткань, а риски послеоперационных осложнений сведены к минимуму.
Это основные методы лечения заболевания, в качестве вспомогательной терапии применяют народную медицину и диетическое питание.
Рекомендуется все диагностические исследования записывать на цифровой носитель, такая мера поможет отслеживать динамику заболевания. А также информация на диске может понадобиться при посещении других специалистов.
Причины возникновения лейкоплакии МП
Когда происходит замещение эпителиальных тканей, мочевой пузырь становится беззащитным. По этой причине происходит постоянное воспаление, которое досаждает человека. Как уже говорилось, представленный недуг зачастую поражает женщин, так как инфекция (главный возбудитель патологии) легко проникает через женский уретральный канал, ведь у представительниц слабого пола он намного короче, чем у мужчин и составляет всего 4 см, в то время как мужской канал достигает 20 см.
Самыми главными возбудителями лейкоплакии МП являются:
- Гонококковые бактерии;
- Герпес (вирус);
- Микоплазмы;
- Трихомонадные микроорганизмы;
- Хламидийные бактерии.
Нередко инфекция может поразить МП через матку и придатки, а также кишечник и почки. В этом случае основным возбудителем является:
- Стрептококковый организм;
- Протеи;
- Стафилококковый микроорганизм;
- Кишечная палочка.
Медики отмечают, что лейкоплакия становится более распространенной патологией, так как существует множество факторов, которые способствуют образованию этого недуга, а именно:
- Хронические заболевания внутренних органов;
- Снижение иммунитета. Любые стрессы, перегрев или переохлаждение пагубно влияют на защитный барьер организма. В данном случае тело больше подвержено заболеваниям, соответственно, инфекции проникнуть становится намного проще;
- Внутриматочная спираль способствует образованию лейкоплакии в случае длительного ношения контрацептива;
- Недуги эндокринной системы, а также гормональные сбои;
- Венерические заболевания. В данном случае всему виной беспорядочная половая жизнь или не применение барьерных контрацептивов, которые уберегут от внедрения инфекции;
- Воспалительные очаги (кариес, тонзиллит) и т.д. образуют ороговение эпителиальной ткани МП.
Переходной эпителий обладает важнейшим свойством: он вырабатывает мукополисахариды. А они в свою очередь препятствуют сцепке болезнетворных бактерий, т.е. он отсеивает патогенную флору и защищает поверхность от компонентов урины, а именно от кислоты.
Когда эта функция нарушается, человек чувствует ряд симптомов, которые свидетельствуют о том, что в организме происходит что-то неладное.