Гипертрофическая кардиомиопатия симптомы
Содержание:
- Диагностика
- Обследование
- Что такое гипертрофическая кардиомиопатия
- Причины развития заболевания
- Прогноз и возможные осложнения
- Причины гипертрофической кардиомиопатии
- Симптомы и признаки идиопатической гипертрофической кардиомиопатии
- Причины гипертрофической кардиомиопатии
- Классификация гипертрофической кардиомиопатии
- Описание гипертрофической кардиомиопатии
- Развитие патологии
- Лечение гипертрофической кардиомиопатии
Диагностика
Чтобы поставить правильный диагноз необходимо осуществление большого количества лабораторных исследований и инструментальных обследований, которым предшествуют манипуляции первичной диагностики, проводимые лично кардиологом.
Основным методом диагностики дилатационной кардиомиопатии служит эхокардиография, позволяющая выявить дилатацию камер сердца и снижение сократимости левого желудочка, а также исключить поражение клапанов сердца и перикардиальный выпот. Обнаруживают симптомы увеличения конечного систолического и диастолического размеров левого желудочка, уменьшение его фракции выброса, иногда умеренную гипертрофию миокарда. Позднее развивается дилатация правого желудочка.
д.).
Последние при наличии дилатации камер сердца называют вторичными кардиомиопатиями. Особенно трудной иногда бывает дифференциальная диагностика дилатационной кардиомиопатии с тяжёлым ишемическим поражением миокарда у относительно пожилых людей при отсутствии характерного болевого синдрома в виде стенокардии.
При этом следует обращать внимание на наличие признаков риска атеросклероза, наличие атеросклеротического поражения аорты и других сосудов при лечении дилатационной кардиомиопатии, но решающими могут быть данные коронарографии, позволяющей исключить стенозирующее поражение коронарных артерий. ЭКГ при симптомах дилатационной кардиомиопатии
ЭКГ при симптомах дилатационной кардиомиопатии
Проявления подобных симптомов должно незамедлительно спровоцировать поход к терапевту или кардиологу. Диагноз устанавливается на основе опроса пациента.
| Инструментальные методы |
|
| Лабораторные |
|
Обследование
При объективном исследовании у больных выявляют расширение границ сердца влево, на верхушке при наличии обструкции выслушивают ромбовидный систолический шум. Возможен акцент II тона на лёгочной артерии.
Данные дополнительных методов исследования
Электрокардиография — никогда не бывает нормальной и поэтому является удобным методом скрининга. Обнаруживают признаки увеличения левого желудочка и левого предсердия. Возможны также признаки увеличения правого желудочка. Особенно характерны глубокие отрицательные зубцы Т различных локализаций, глубокие зубцы Q (часто в области перегородки). Выявляют различные нарушения ритма и проводимости.
ЭКГ больного ГКМП
Ещё одна ЭКГ больного ГКМП
Эхокардиография — основной метод диагностики. Позволяет оценить выраженность и локализацию гипертрофии, степень обструкции, нарушения диастолической функции и т. д.
Пример ЭхоКГ при ГКМП
Схемы ЭхоКГ при ГКМП
Мониторирование ЭКГ — выявляет нарушения ритма, что важно для прогноза и оценки возможности развития внезапной смерти. В сложных случаях применяют радиологические методы — вентрикулографию, магнитно-резонансную томографию
В сложных случаях применяют радиологические методы — вентрикулографию, магнитно-резонансную томографию.
Генетическая диагностика считается важнейшим методом для оценки прогноза ввиду различного течения заболевания при различных мутациях. Необходима также для оценки состояния здоровья членов семьи больного ГКМП. К сожалению, в России малодоступна вне крупных исследовательских центров.
Что такое гипертрофическая кардиомиопатия
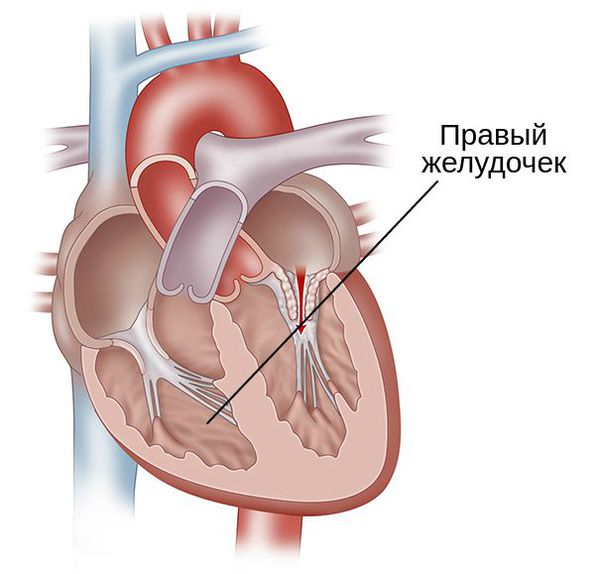
Заболевание, характеризующееся утолщением (гипертрофией) стенки левого (редко правого) желудочка сердца, называется гипертрофической кардиомиопатией (ГКМП). Мышечные волокна миокарда располагаются хаотично – это характерная особенность заболевания. В большинстве случаев наблюдается асимметричность утолщения, развивается гипертрофия межжелудочковой перегородки.
Патология характеризуется уменьшением объема желудочка, нарушением насосной функции. Сердцу приходится сокращаться часто, чтобы доставлять органам достаточное количество крови. Следствием этих изменений является нарушение сердечного ритма, появление сердечной недостаточности. 30–50 лет – средний возраст пациентов с диагностированной гипертрофической кардиомиопатией. Недуг чаще встречается у мужчин. Патологическое состояние фиксируется у 0,2–1,1% населения.
Причины
ГКМП – наследственное заболевание. Возникает в результате мутации генов. Тип передачи измененных наследственных структур – аутосомно-доминантный. Патология бывает не только врожденной. В отдельных случаях мутации возникают под действием неблагоприятных факторов среды. Последствия изменения генетического кода следующие:
- нарушается биологический синтез сократительных белков миокарда;
- волокна мышц имеют неправильное расположение, строение;
- мышечная ткань частично заменяется соединительной, развивается фиброз миокарда;
- измененные кардиомиоциты (клетки мышечной оболочки) работают не скоординированно, с повышенной нагрузкой;
- мышечные волокна утолщаются, происходит гипертрофия миокарда.
К утолщению мышечной оболочки (компенсаторной гипертрофии) приводит один из двух патологических процессов:
- Нарушение диастолической функции миокарда. В период расслабления сердца (диастола) желудочек заполняется кровью недостаточно из-за плохой растяжимости миокарда. Это приводит к повышению диастолического давления.
- Обструкция (нарушение проходимости) выходного тракта левого желудочка. Имеет место гипертрофия миокарда межжелудочковой перегородки. Кровоток затрудняется из-за нарушения подвижности створки митрального клапана. В момент выброса крови между полостью левого желудочка и начальным отделом аорты возникает перепад систолического давления. По этой причине часть крови задерживается в сердце. В результате конечное диастолическое давление левого желудочка повышается. Гипертрофия миокарда, дилатация (расширение) левого предсердия – следствия компенсаторной гиперфункции.
Классификация
Критерии, положенные в основу классификации заболевания разные. Выделяют следующие виды недуга:
|
Критерий |
Виды |
Распространенные диагнозы:
|
|
Локализация |
Гипертрофия правого желудочка или левого желудочка |
|
|
Особенности формирования утолщения |
Асимметричная, концентрическая (или симметричная) |
|
|
Измененные структуры |
Гипертрофия межжелудочковой перегородки, верхушки сердца, переднебоковой стенки, задней стенки |
|
|
Наличие градиента (разницы) систолического давления в левом желудочке |
Обструктивная, необструктивная |
|
|
Степень утолщения миокарда |
Умеренная – 15-20 мм, средняя – 21-25 мм, выраженная – более 25 мм |
С учетом преобладающих жалоб пациентов выделяют девять форм патологии. При наличии общих симптомов каждый вариант ГКМП имеет специфические признаки. Клинические формы следующие:
- молниеносная;
- псевдоклапанная;
- аритмическая;
- кардиалгическая;
- малосимптомная;
- вегетодистоническая;
- инфарктоподобная;
- декомпенсационная;
- смешанная.
Клинико-физиологическая классификация выделяет четыре стадии развития заболевания. Основным критерием является разность систолического давления в выходном тракте левого желудочка (ВТЛЖ) и в аорте:
- Первая стадия – показатель давления в ВТЛЖ не более 25 мм рт. ст. Жалобы на ухудшение состояния у пациента отсутствуют.
- Вторая стадия – градиент давления около 36 мм рт. ст. Состояние ухудшается при физической нагрузке.
- Третья стадия – разница давления составляет до 44 мм рт. ст. Наблюдается одышка, развивается стенокардия.
- Четвертая стадия – градиент систолического давления в ВТЛЖ более 88 мм рт. ст. Происходит нарушение кровообращения, возможна внезапная смерть.
Причины развития заболевания
Главной причиной возникновения болезни считается генная мутация. Патология передается по наследству среди некоторых пород кошек. Американские специалисты сделали заключение, что всему виной ген, ответственный за миозин — связывающий белок. Подобной генной мутации подвергаются преимущественно мейн-куны и регдоллы. Доказано, что в развитии заболевания принимают участие более 10 генов.

Представители породы мейн-кун более других восприимчивы к патологии
Кроме породной предрасположенности, влияние на развитие кардиомиопатии оказывают еще ряд причин.
Таблица 2. Провоцирующие факторы
| Провоцирующий фактор | Характеристика |
|---|---|
| Врожденные патологии миокарда | Любые заболевания, проходящие в этом отделе сердца, чреваты уплотнением его стенок |
| Инфузионная терапия | Если скорость внутривенного проникновения лекарства в организм питомца не соответствует его физиологии, в сосудах повышается давление. В результате формируются застойные явления, приводящие к отечности легких. Недостаточное количество поступающего кислорода приводит к гипоксии |
| Злокачественные новообразования | Образование лимфомы чревато мутацией структуры миокарда |
| Эндокринные заболевания | Повышенная активность щитовидной железы способствует развитию тахикардии. Ввиду усиленного продуцирования гормона роста стенки сердечной мышцы утолщаются |
| Нехватка таурина | Эта незаменимая для котов аминокислота регулирует сократимость органа, оказывает антиишемический эффект и сохраняет целостность клеточных мембран. Дефицит этого элемента дестабилизирует сердечную мышцу |
| Применение наркоза | После пребывания под общей анестезией у питомцев может возникнуть гипертрофическая кардиомиопатия. Болезнь проявляется либо сразу, либо через несколько дней после искусственного погружения в сон |
| Хронические интоксикации | Передозировка медикаментозных средств, химические отравления, продукты патогенной деятельности паразитов негативно отражаются на волокнах сердечной мышцы и способствуют развитию гипертрофии желудочков |
| Повышенное артериальное давление | Постоянное отклонение от нормы провоцирует износ органа |
Прогноз и возможные осложнения
Определить исход на раннем этапе ведения пациента сложно. Сказать стоит одно. Начальные стадии патологического процесса относительно благоприятны, поскольку выживаемость составляет 85-90%.
По мере прогрессирования цифры становятся все более пессимистичными. В любом случае, полное излечение невозможно. Дефект в какой-то степени останется все равно.
Но, при минимальных отклонениях вероятна стабилизация состояния и увеличение продолжительности жизни. До каких пределов — сказать трудно. Обычно не меньше, чем у среднестатистического человека.
Осложнения развиваются на любой стадии, но риски выше при запущенном процессе.
Среди последствий:
- Остановка сердца.
- Кардиогенный шок.
- Гипертонический криз.
- Инсульт.
- Инфаркт.
- Полиорганная недостаточность.
- Сосудистая деменция.
Также существенно снижается качество жизни. Все указанные осложнения рано или поздно ведут к смерти пациента.
Предотвращение возможно, но требуется приложить усилия. Как самому больному, так и его врачу.
Причины гипертрофической кардиомиопатии
Причины ГКМП — мутации генов, кодирующих синтез сократительных белков (тяжёлых цепей миозина, тропонина Т, тропомиозина и связывающего миозин белка С). В итоге мутации нарушается расположение мышечных волокон в миокарде, что приводит к его гипертрофии. У части больных мутация проявляется в детском возрасте, но в значительном числе случаев заболевание выявляют лишь в подростковом периоде либо в возрасте 30-40 лет. Три основные мутации являются наиболее частыми: тяжёлой цепи бета-миозина, связывающего миозин белка С, сердечного тропонина Т. Эти мутации выявлены более чем у половины генотипированных пациентов. Разные мутации имеют различный прогноз и могут давать отличия в клинических проявлениях.
В позднем возрасте ГКМП может развиваться при неклассической (кардиальной) форме болезни Фабри.
Симптомы и признаки идиопатической гипертрофической кардиомиопатии
Болезнь чаще дебютирует в подростковом возрасте, но ее наблюдают в раннем детстве и в старших возрастных группах. Дебют болезни в старших возрастных группах более благоприятен прогностически, чем в раннем возрасте. Наличие идиопатической гипертрофической кардиомиопатии не исключает другие возрастные заболевания, так, 25% больных старше 60 лет имеют АГ. ИГК часто протекает бессимптомно, и ее первым проявлением может стать внезапная смерть. Чаще это происходит в детском или юношеском возрасте. Типично наступление внезапной смерти в момент физической нагрузки или сразу после нее. При симптомном дебюте болезни характерно разнообразие жалоб. Самая частая жалоба — чувство нехватки воздуха, которое встречают у 40% больных. Одышка возникает очень быстро в покое и заметна окружающим. Ключевой момент в интерпретации одышки — отсутствие специфического анамнеза, заболеваний (ревматизм, врожденные пороки, АГ и т.д.) и необычно молодой возраст больного. Одышка у больных старших возрастных групп — причина диагностических ошибок, часто трактуется как дебют ИБС. Примерно у 30% взрослых больных отмечают стенокардию напряжения и типичный болевой синдром, появляющийся после еды. Появление его у взрослых больных, так же как и одышку, трактуют как проявление ИБС.
Депрессию ST при физической нагрузке и в ночные часы регистрируют у 40% больных, что действительно не позволяет исключить ИБС. Коронарография, как правило, не выявляет гемодинамически значимых стенозов. Следовательно, малонзмененные коронарные сосуды и типичные загрудинные боли характерны для идиопатической гипертрофической кардиомиопатии. В основе болей лежит изменение мелких артерий (утолщение интимы-медии), фиброз миокарда диастолическая дисфункция и снижение ударного объема у больных с обструкцией выносного тракта.
Частая жалоба у больных старшего возраста — утомляемость, которая неспецифична и имеет малое диагностическое значение. Диагностически значима жалоба на обмороки или предобморочные состояния у 20-25% больных. При беседе с больным необходимо уточнить жалобы на головокружение, дурноту, резкую слабость как возможные эквиваленты предобморочного состояния. В их основе лежат внезапное снижение сердечного выброса (обструкция выносного тракта) или пароксизмальные аритмии (резкое снижение сердечного выброса в момент пароксизма), приводящие к снижению церебрального кровообращения.
Приведенные жалобы появляются у больных с выраженной идиопатической гипертрофической кардиомиопатией. Если морфологические изменения незначительны, отсутствует обструкция выносного тракта ЛЖ, диастолическая дисфункция слабо выражена, больной жалоб не предъявляет. У него ИГК обнаруживают случайно, при плановом обследовании, либо посмертно. С другой стороны, значительное число больных с выраженной морфологической перестройкой миокарда, обнаруженной при эхокардиографическом исследовании, предъявляют неопределенные жалобы, не причиняющие ему особого беспокойства. В основном это многочасовые ноющие боли в грудной клетке.
Особняком стоят жалобы больного на перебои в работе сердца Они не привлекают внимание врача из-за их незначительности и неопределенности. Однако сочетание нарушений ритма с предобморочным или синкопальным состоянием тревожно и требует дифференциальной диагностики
Таким образом, типичные для ИГК жалобы отсутствуют. Отсутствие жалоб не означает отсутствия болезни. Появившиеся жалобы целесообразно связать с предшествующим анамнезом. Появление жалоб на синкопальные или предсинкопальные состояния указывает на тяжелый прогноз.
При сборе анамнеза необходимо очень тщательно расспросить родителей больного об особенностях детского периода.
В частности особое значение приобретают:
- синкопальные или предсинкопальные состояния в период нагрузок (уроки физкультуры, походы и т.д.);
- систолический шум на аорте, который обнаружили в детстве, но интерпретировали как функциональный;
- синкопальные состояния или ранняя внезапная смерть братьев или сестер больного, а также наличие внезапной смерти в родословной семьи.
Анамнез позволяет врачу заподозрить идиопатическую гипертрофическую кардиомиопатию примерно в 50% ситуаций.
Причины гипертрофической кардиомиопатии
Непосредственной причиной развития данной болезни является нарушение синтеза белков миокарда из-за «поломки» определенных генов, которые передаются из поколения в поколение. Разрастание миокарда может наблюдаться также вследствие других нарушений, но диагноз «Гипертрофическая кардиомиопатия» подразумевает нарушение, возникшее именно на фоне отягощенной наследственности.
Патология относится к заболеваниям с аутосомно-доминантным типом наследования. Это означает следующее: для возникновения у ребенка в будущем данного заболевания достаточно, чтобы только один из родителей передал ему ущербный ген. Если его передали оба родителя, то:
- патология проявляется раньше;
- ее симптоматика более выраженная;
- осложнения развиваются раньше.
Ген с нарушенной структурой, который передается, отвечает за формирование белков, формирующих стенку миокарда. Из-за неправильной генной координации их структура также нарушается.
В большинстве случаев ущербный ген «дрейфует» длительное время из поколения в поколение. Но нарушения, из-за которых синтезируются неполноценные белки, могут возникнуть в изначально неповрежденном гене у ребенка, оба родителя которого здоровые. Причина такого явления – нарушение структуры упомянутого гена под воздействием внешних агрессивных факторов. Иногда такие факторы не определены, генную деформацию называют спонтанной мутацией – той, которая произошла сама по себе. По мнению некоторых клиницистов, такая спонтанность спорная, на самом деле нарушение структуры гена произошло по той или иной причине, но определить ее не представляется возможным.
Агрессивными факторами, которые при воздействии на ген провоцируют его мутацию с последующим развитием гипертрофической кардиомиопатии, чаще всего являются:
- физические;
- химические;
- эндокринные;
- экологические;
- вредные привычки.
Физические факторы – одни из наиболее частых, которые провоцируют генные мутации. Это:
- радиоактивное облучение;
- слишком высокие или низкие температуры;
- вибрация.
Радиоактивное облучение – один из «популярных» провокаторов генных нарушений. Его влияние наблюдается при:
- прохождении радиоактивных методов диагностики в клинике;
- лучевой терапии;
- нарушении правил техники безопасности при необходимости контакта с радиоактивными веществами и аппаратурой;
- несанкционированном доступе к ним.
Роль повышенных и сниженных температур актуальна при их длительном воздействии на организм.
Вибрационное воздействие на организм человека в настоящее время отмечается редко – оно может наблюдаться на производственных предприятиях, которые еще не отказались от старых технологий.
Химическими факторами, способными повредить ген и, как результат, вызвать развитие гипертрофической кардиомиопатии, являются любые агрессивные вещества, которые:
- проникли в организм извне;
- образовались в нем на фоне каких-либо патологических процессов.
В первом случае это:
- средства, используемые в быту – лаки, краски и так далее;
- химические ингредиенты, применяемые в промышленности – бензол, толуол, винилхлорид и другие;
- соединения, используемые в сельском хозяйстве – нитраты, нитриты, пестициды.
Во втором случае это:
- продукты нарушенного тканевого обмена;
- токсины микроорганизмов;
- продукты распада микробных тел.
Эндокринные нарушения способствуют генным нарушениям, так как влияют на метаболизм органических структур, которыми являются гены. В первую очередь, имеет значение нарушение со стороны щитовидной железы:
- гипотиреоз – нехватка ее гормонов;
- гипертиреоз – их избыток.
Экологическими факторами являются вдыхание загрязненного атмосферного воздуха и употребление загрязненных продуктов и воды.
Сильными провокаторами нарушения строения генов выступают никотин, алкоголь, наркотические вещества. Поэтому такие вредные привычки, как курение, употребление спиртных напитков и наркотических веществ могут спровоцировать нарушение структуры генов, отвечающих за строение белков миокарда.
Классификация гипертрофической кардиомиопатии
Данная патология классифицируется по ряду признаков. Так, в диагнозе обязательно указываются следующие данные:
- Тип симметричности. Гипертрофия левого желудочка может быть как ассиметричной, так и симметричной. Первый тип встречается чаще, и при нем наибольшая толщина достигается в области межжелудочковой перегородки, особенно в верхней ее части.
- Степень обструкции выходящего тракта ЛЖ. Гипертрофическая обструктивная кардиомиопатия чаще сочетается с ассиметричным типом гипертрофии, так как верхняя часть межжелудочковой перегородки способна значительно перекрывать доступ к аортальному клапану. Необструктивная форма чаще представлена симметричным утолщением мышцы ЛЖ.
- Степень разницы давления (градиента) между давлением в выносящем тракте ЛЖ и в аорте. Выделяют три степени тяжести – от 25 до 80 мм рт ст, причем чем больше разница давления, тем быстрее развивается легочная гипертензия с застоем крови по малому кругу кровообращения.
- Стадии компенсаторных возможностей системы кровообращения – стадия компенсации, суб- и декомпенсации.
Такая градация необходима для того, чтобы уже из диагноза было понятно, каков характер прогноза и возможных осложнений вероятен у данного пациента.
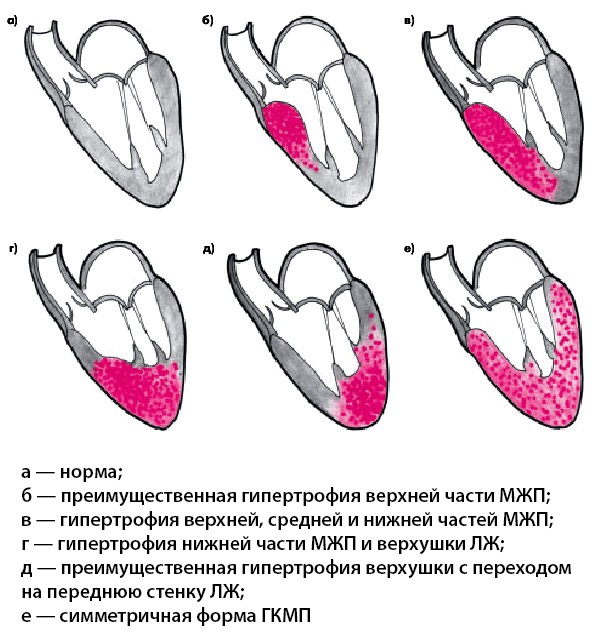
примеры видов ГКМП
Описание гипертрофической кардиомиопатии
При ГКМП мышечные стенки желудочков сердца (нижние камеры) становятся утолщенными. В области поражения мышечные клетки могут казаться дезорганизованными (или “беспорядочными”). ГКМП обычно затрагивает левый желудочек и, в частности, межжелудочковую перегородку (область миокарда посередине сердца, которая отделяет правый и левый желудочки). Однако болезнь также может влиять на правый желудочек.
“В настоящее время критерием ГКМП считается увеличение толщины миокарда свыше или равной 1,5 см при наличии диастолической дисфункции (нарушения расслабления) левого желудочка. (ru.wikipedia.org)
В среднем толщина стенки левого желудочка у взрослого составляет 12 мм, тогда как при ГКМП показатель достигает 15 мм и более.
Утолщение миокарда нарушает работу желудочка, поскольку затрудняется расслабление и наполнение камеры сердца кровью. В зависимости от площади и величины утолщения объем желудочка (количество крови, которое он может удерживать) бывает нормальным или уменьшенным (вмещает меньше крови, чем обычно).
Типы гипертрофической кардиомиопатии
В зависимости от того, где в сердце находится утолщенная область, выделяют соответствующие типы ГКМП. Подобное разделение также влияет на то, какие симптомы могут возникнуть и какое лечение будет назначено.
- Апикальная гипертрофия — утолщенная область находится у основания (вершины) сердца, что чаще всего приводит к уменьшению объема желудочка.
- Симметричная гипертрофия — утолщение касается всего левого желудочка, что также приводит к уменьшению его объема. Иногда это состояние называют “концентрической” гипертрофией.
- Асимметричная гипертрофия перегородки без препятствий — поражение возникает в области перегородки сердца. “Без препятствий” означает, что утолщение не влияет или не ограничивает движение крови, выбрасываемой из сердца.
- Асимметричная гипертрофия перегородки с препятствием — утолщение аналогично предыдущему типу касается межжелудочковой перегородки сердца. Однако, в отличие от вышеприведенного варианта, утолщенная область образует препятствие, которое влияет на кровообращение, покидающее сердце. Когда это происходит, желудочек должен усердно работать, чтобы откачивать кровь. Митральный клапан также может быть поврежден, из-за чего не может нормально закрываться. Это означает, что кровь образует обратный отток в левое предсердие, называемое митральной регургитацией. В некоторых случаях расстройство способно вызвать шум, который иногда слышим через стетоскоп.
Развитие патологии
Если при приобретенных разрастаниях сердечной мышцы и «растягивании» стенки желудочка его полость может увеличиваться, то при описываемой патологии она уменьшается: миокард, разрастаясь, буквально «наползает» на внутреннее пространство желудочков.
Гипертрофическая кардиомиопатия является иллюстрацией сентенции «Количество не всегда перерастает в качество». То, что желудочек «нарастил» объем стенки, позитивно на его деятельности не отображается. Наоборот ухудшается способность мышцы к нормальному сокращению. Помимо этого, из-за уменьшения полости желудочка она не может полноценно наполнится кровью, чтобы потом вытолкнуть ее в сосуды – уменьшение порции крови сказывается на циркуляции крови.
Обратите внимание
Почему у одних пациентов с отягощенной наследственностью по данному заболеванию гипертрофия желудочка развивается, а у других ее длительное время не наблюдается либо она невыраженная? Если каких-либо преград для выталкивания крови из желудочка не имеется, то миокард справляется с возложенными на него обязанностями даже при том, что его некоторые белки имеют неполноценную структуру, обусловленную генетически.
Нарушения начинают развиваться, если возникает преграда для перекачивания крови желудочком. Типичным толчком является сужение выхода из левого желудочка – миокарду при этом приходится прикладывать больше усилий, чтобы «преправить» кровь в сосудистое русло.
Гипертрофическая кардиомиопатия может поражать желудочки:
- левый;
- правый;
- оба.
Выделяют разные формы нарушения со стороны левого желудочка – его гипертрофия может быть:
- симметричная – реже. При этом все участки миокарда разрастаются в одинаковой мере;
- ассиметричная – чаще. Как правило, при ней поражены верхушка сердца, задняя и/или переднебоковая стенки.По величине разрастания стенки желудочка выделены разные степени описываемого заболевания:
- умеренная – ее толщина составляет не более 20 мм;
- средняя – она равняется 21-25 мм;
- выраженная – толщина стенки сердечной мышцы составляет 25-30 мм и больше.
Лечение гипертрофической кардиомиопатии
При наличии у больного симптомов гипертрофической кардиомиопатии используется широкий спектр лекарственных средств. При неэффективности медикаментозной терапии в случае обструктивной формы патологии используются хирургические и альтернативные интервенционные методы коррекции. Особая схема лечения назначается для пациентов с высоким риском внезапной смерти или последней стадией заболевания. Цели терапии следующие:
- уменьшение выраженности симптомов и клинических проявлений патологии;
- повышение «качества жизни» больного, улучшение функциональной способности;
- обеспечение положительного прогноза заболевания;
- предупреждение случаев внезапной смерти и прогрессирования болезни.
Медикаментозная терапия
Пациентам с симптомами ГКМП рекомендуется ограничение физических нагрузок. Это правило следует неукоснительно выполнять больным с обструктивной формой заболевания. Нагрузки провоцируют развитие аритмий, обмороки, увеличение градиента давления ВТЛЖ. Для облегчения состояния при умеренно выраженных симптомах ГКМП назначают препараты разных фармакологических групп:
- Бета-блокаторы (Пропранолол, Метопролол, Атенолол) или блокаторы кальциевых каналов (Верапамил). Они снижают частоту сердечных сокращений, удлиняют диастолу (фазу расслабления), улучшают наполнение желудочков кровью, снижают диастолическое давление.
- Антагонисты кальция (Финоптин, Амиодарон, Кардил). Лекарства снижают количество кальция в коронарных артериях, улучшают расслабление структур (диастолу), стимулируют сократимость миокарда.
- Антикоагулянты (Фениндион, Гепарин, Бивалирудин). Лекарственные средства снижают риск развития тромбоэмболии.
- Диуретики (Фуросемид, Индапамед), ингибиторы АПФ (Каптоприл, Рамиприл, Фозиноприл). Препараты рекомендованы для пациентов с сердечной недостаточностью.
- Антиаритмические лекарственные средства (Дизопирамид, Амиодарон).
При ГКМП противопоказан прием сердечных гликозидов, нифедипина, нитритов. Эти лекарственные средства способствуют развитию обструкции.
Оперативное вмешательство
Кардиохирургическое лечение целесообразно при отсутствии эффективности приема фармакологических препаратов. Оперативное вмешательство показано больным, у которых разница давления между левым желудочком (ЛЖ) и аортой более 50 мм рт. ст. в покое и при физической нагрузке. С целью облегчения состояния пациента используются следующие хирургические методики:
- Чрезаортальная септальная миэктомия (СМЭ). Рекомендуется больным, у которых при физической нагрузке возникают обмороки, одышка, боли в грудной клетке. Суть операции заключается в удалении части межжелудочковой перегородки. Эта манипуляция обеспечивает хорошую сократимость ЛЖ и свободное проталкивание крови в аорту.
- Чрескожная алкогольная абляция. Операция назначается пациентам с противопоказания к СМЭ, больным пожилого возраста, у которых в условиях нагрузки наблюдается неадекватные показатели артериального давления. В гипертрофированную межжелудочковую перегородку вводятся склерозирующие вещества (например, спиртовые растворы).
- Двухкамерная электрокардиостимуляция. Методика применяется для больных с противопоказаниями к проведению хирургического вмешательства. Манипуляция улучшает работу сердца, способствует увеличению сердечного выброса.
- Имплантация искусственного митрального клапана. Протезирование рекомендовано пациентам, у которых плохой отток крови происходит не из-за утолщения межжелудочковой перегородки, а в результате выворачивания клапана в просвет аорты.
- Установка ИКД (имплантируемый кардиовертер-дефибриллятор). Показаниями к такой процедуре являются высокий риск внезапной смерти, перенесенная остановка сердца, стойкая желудочковая тахикардия. Для установки ИКД в подключичной области делается надрез, электроды вводятся через вену (их может быть 1–3, в зависимости от модели кардиостимулятора) и устанавливаются под рентгенологическим контролем внутри сердца.
- Трансплантация сердца. Назначается пациентам с последней стадией сердечной недостаточности, при отсутствии эффекта от медикаментозного лечения.
Хирургические операции значительно улучшают состояние больных, повышают переносимость физических нагрузок. Оперативное лечение не защищает от дальнейшего развития патологического утолщения миокарда и осложнений. В послеоперационный период пациенту необходимо регулярно проходить обследования с использованием аппаратных диагностических методик и пожизненно принимать назначенные врачом фармакологические препараты.