Сердечная недостаточность — симптомы, лечение, диагностика, прогноз и профилактика
Содержание:
Сердечная недостаточность: в чем опасность
Сердечной недостаточностью называют состояние, при котором сердце не способно выполнять функции насоса, обеспечивающего нужное для организма кровообращение. Это состояние может появится вследствие некоторых заболеваний или стать ярким проявлением той или иной болезни, при которой происходит поражение миокарда.
При каких болезнях появляется сердечная недостаточность Затрудняется работа сердца:
- при ишемической болезни сердца;
- при пороках сердца;
- при артериальной гипертонии;
- при кардиомиопатии;
- при миокардите.
Виды сердечной недостаточности
Принято различать хроническую и острую сердечную недостаточность — в зависимости от скорости ее развития. Клинические симптомы могут быть разнородными, исходя из преимущественного поражения левых или правых отделов сердца.
Когда появляется левожелудочковая недостаточность
Обычно сердечная недостаточность данного типа возникает при перегрузке или поражении левых отделов сердца. Состояние проявляется:
- одышкой;
- приступами сердечной астмы;
- отеком легких;
- другими застойными явлениями в легких;
- учащением пульса – в случае митрального порока сердца;
- снижением мозгового кровообращения;
- потемнением в глазах;
- головокружением;
- обмороками;
- нарушением коронарного кровообращения — при аортальных пороках, обструктивной кардиопатии, артериальной гипертонии, ишемической болезни сердца.
Как проявляется правожелудочковая недостаточность
Данное состояние появляется при поражении и перегрузке правых отделов сердца. Проявляется в явлениях застойной правожелудочковой недостаточности:
- набухании шейных вен;
- синюшности пальцев;
- высокого венозного давления;
- синюшности кончика носа, подбородка, ушей;
- увеличении печени;
- отеках разной степени выраженности.
Как диагностируют сердечную недостаточность
Распознают и оценивают степень тяжести при сердечной недостаточности с помощью:
- анализа клинических данных;
- рентгенографии сердца и легких;
- электрокардиографии;
- эхокардиографии.
Как лечат сердечную недостаточность
Больному нужно ограничить физические нагрузки. Показана диета, которая богата витаминами, калием, белками, при ограничении поваренной соли.
Лечение лекарствами предусматривает:
- прием периферических вазодилататоров (нитратов, апрессина, коринфара);
- мочегонных препаратов (фуросемида, триампура);
- сердечных гликозидов.
Если сердечную недостаточность игнорировать
- ишемической болезни сердца;
- инфаркта миокарда;
- артериальной гипертензии;
- кардиомиопатии;
- появления пороков клапанов сердца.
Стоит помнить, что сердечная недостаточность способна стать причиной смерти или существенно снизить качество жизни пациента.
Неотложные мероприятия
- Предоставить больному полусидячее положение с опущенными ногами (ортопноэ)
- Обеспечить ингаляцию увлажненного кислорода через носовой катетер. Этот катетер смазывают глицерином и вводят через носовой ход на глубину 10-12 см (расстояние от крыла носа до ушной раковины), фиксируя пластырем к коже. Запрещено применять вазелин, который при наличии кислорода может загореться!
- Следует отметить, что при подаче кислорода 6-7 л / мин. его концентрация в полости носогорла составит 35-40%. При поверхностном введении катетера (частая ошибка) содержание кислорода в дыхательной смеси уменьшается, а подсыхание слизистой носа вызывает неприятные ощущения у больных.
- Наложить больному руки и ноги венозные жгуты (для уменьшения притока крови к сердцу). При таких мероприятиях в его конечностях депонируется до 1-1,5 л крови.
- Оценить состояние сердечной деятельности и диуреза. Медицинская сестра, не дожидаясь указания врача, должна присоединить больному кардиомонитор, измерить артериальное давление и частоту пульса, осуществить катетеризацию мочевого пузыря.
- Катетеризовать вену. Всю медикаментозную и, особенно, инфузионную терапию следует проводить под контролем центрального венозного давления.
- Применить пеногасители. Для этого используют раствор антифомсилан или этилового спирта (40-96 °), через который пропускают кислород.
Медикаментозная терапия
Назначают сердечные гликозиды, которые улучшают сократительную способность миокарда:
- р-р строфантина (0,05%);
- р-р коргликона (0,06%);
- р-р дигоксина (0,025%).
Для улучшения коронарного кровотока больному дают нитроглицерин: по таблетке (0,0005г) под язык с интервалом 10-20 мин. Раствор морфина (1% — 1 мл) уменьшает возбудимость дыхательного центра, одышку, действует успокаивающе, снижает давление в малом круге кровообращения. Иногда целесообразно ввести таламонал (1-2 мл 0,005% раствора фентанила и 1-2 мл 0,25% раствора дроперидола), который, кроме того, имеет и сосудорасширяющее действие.
При наличии высокого артериального давления (сист. АД > 150 мм рт.ст.) применяют ганглиоблокаторы:
- пентамин (1 мл 5% раствора, растворив в 100-150 мл изотонического раствора натрия хлорида, вводят капельно);
- арфонад (250 мг, растворяют и вводят аналогично) под контролем артериального давления, не допуская его снижения более трети.
Эти препараты уменьшают приток крови к правой половины сердца.
Осмотические диуретики (маннитол, мочевина) противопоказаны, поскольку они вызывают увеличение объема циркулирующей крови, ухудшая работу сердца.
В терминальном состоянии больного с острой сердечной недостаточностью следует заинтубировать и проводить искусственную вентиляцию легких с высоким содержанием кислорода в дыхательной смеси и положительным давлением на выдохе (около 5 см рт. ст.).
Острая правожелудочковая недостаточность — неспособность правого желудочка перекачать кровь из большого круга кровообращения в малый вследствие его слабости или наличии препятствия для тока крови. Она возникает при эмболиях легочной артерии, инфаркте миокарда правого желудочка, чрезмерной инфузионно-трансфузионной терапии (особенно, при переливаниях цитратной крови) у больных с сердечной недостаточностью, при заболеваниях легких (бронхиальная астма, эмфизема, пневмосклероз), в результате чего возрастает нагрузка на правый желудочек.
У больных наблюдают выраженный акроцианоз, тахикардию, удушье, вздутие и пульсацию подкожных вен, особенно на шее. Возникают отеки на нижних конечностях. Печень увеличивается, появляется асцит. Резко повышается центральное венозное давление (достигает показателей 200-250 мм рт. ст.), которое, однако, не сопровождается отеком легких.
Интенсивная терапия — патогенетическая. При необходимости проведения инфузионной терапии следует ограничить объем и скорость переливаний. При переливаниях крови, консервированной раствором цитрата, для предупреждения гипокальциемии следует на каждые 500 мл консервированной крови вводить 10 мл 10% раствора кальция глюконата.
При наличии бронхоспазма — вводить бронхолитики. Лишнюю жидкость из организма удаляют, применяя мочегонные (р-н фуросемида). Метаболический ацидоз корректируют 4% раствором натрия гидрокарбоната (капельно под контролем КОС). При тромбоэмболии легочной артерии применяют антикоагулянты (р-р фраксипарина по 0,6 мг п / к .; р-р гепарина по 5000 МЕ каждые 4 часа.), фибринолитики (фибринолизин, урокиназа, стрептодеказа, кабикиназа и т.д. согласно инструкции).
Профилактика и лечение сердечной недостаточности
Основная профилактика сердечной недостаточности состоит в предотвращении (контроль АД, диета, физическая активность, поддержание оптимального веса), раннем выявлении и адекватной терапии провоцирующих ее развитие сердечно-сосудистых заболеваний.
В лечении сердечной недостаточности применяется комплексный подход.
Фармакотерапия включает в себя назначение препаратов для снижения АД, ингибиторов АПФ, диуретиков, бета блокаторов, сердечных гликозидов и т.д.
Немедикаментозная терапия — щадящая лечебная физкультура, сбалансированное питание с ограничением поваренной соли и жидкости, избегание стрессов и перегрузок.
При длительной и тяжелой сердечной недостаточности может потребоваться хирургическое лечение:
- коронарное шунтирование (восстановление кровотока в артериях сердца путем обхода места сужения коронарного сосуда с использованием сосудистых протезов);
- ангиопластика (механическое расширение суженного просвета коронарной артерии с помощью специальных устройств);
- хирургия клапанов сердца (использование механического или биологического протеза для реконструкции или полной замены дефектного сердечного клапана);
- имплантация ресинхронизирующих устройств (вживление специальных приборов, которые помогают работать сердцу в правильном режиме);
- имплантация аппаратов вспомогательного кровообращения (искусственных желудочков сердца);
- трансплантация сердца и другие кардиохирургические операции.
Лечение сердечной недостаточности
Самыми распространенными при назначении медикаментозного лечения, являются ингибиторы АПФ. Действуют они следующим образом. Расширяют периферические сосуды и послабляют действие симпатоадреналовой системы, что приводит к улучшению обменных процессов в клетках и уменьшению растяжения миокарда.
Гликозиды. При постоянном приеме этих препаратов нормализуется содержание кальция и калия в тканях сердца, это провоцирует возбудимость миоцитов, что способствует облегчению сократительных действий органа. Принимать их следует строго назначенной дозировке, поскольку даже незначительное ее повышение может стать следствием нежелательных последствий.
При нарушении работы правого желудочка назначаются диуретики. Говоря доступным языком – мочегонные средства. Они способствуют избавлению от скопившейся лишней жидкости и солей. Благодаря этому отеки стают меньше. В комплексе с этими таблетками назначают курс препаратов содержащих калий, поскольку диуретики вместе с излишками соли вымывают соли калия из организма.
Также используются блокаторы рецепторов. При их приеме клетки теряют чувствительность к гормону ангиотензина II, это обеспечивает выравниванию внутрисосудистого давления, минимизирует риск гипертрофии миокарда, снижает образование вазопрессина и альдостерона.
В случаях когда медикаментозные препараты, таблетки, инъекции справится с недугом не в состоянии лечащий врач-кардиолог советует прибегнуть к трансплантации всего органа или пораженного клапана.
Таблетки от сердечной недостаточности
Проведя анализ самых распространенных в лечении сердечной недостаточности таблеток, хотим предоставить небольшой список-рейтинг топовых препаратов, а именно таблеток для внутреннего применения. Поскольку единой таблетки от сердечной недостаточности, которая будет способна справиться со всеми проявлениями патологии еще не придумали, рассмотрим таблетки по видам действия.
1. Ингибиторы АПФ. К самым «востребованным» таблеткам этого вида следует отнести:
«Каптоприл» – показан для лечения симптомов хронического проявления недуга, а также артериальной гипертензии. Выпускается в таблетках дозировкой 25 мг и 50 мг действующего вещества;
«Трандолаприл» – препарат считается сильнее и применяется как профилактическое средство после инфаркта миокарда. Назначается при эссенциальной артериальной гипертензии. Выпускается в капсулах с 2 мг действующего вещества.
2.Сердечные гликозиды. В эту группу входят:
«Дигитоксин» – является чистым гликозидом, который получают из трав наперстянки. Назначается при хронической форме, которая влечет за собой нарушение кровотока второй и третьей степени. Также выписывается при аритмии в основном мерцательной, клапанных пороках. Выписывается гипертоникам. Выпускается в виде таблеток и свечей (ректально);
«Метилдигоксин» – так же как и выше приведенный препарат выписывается при хронической форме заболевания. Показан в случаях перегрузки миокарда, тахисистолической мерцательной аритмии, артериальной гипертензии, кардиосклерозе, трепетания сердца. Форм выпуска лекарства довольно много, таблетки, капли и раствор для инъекций.
3. Мочегонные таблетки. Их довольно большое количество. Поэтому выделить группу, которая подходит непосредственно для лечения сердечной недостаточности довольно сложно. Каждый врач-кардиолог отдает предпочтение таблеткам, по его мнению, оказывающим наибольшее мочегонное действие.
4. Таблетки бета-адреноблокаторы. На сегодняшний день их довольно много, но хотелось бы отметить следующие:
«Карведилол» – принимается в составе комбинированного лечения хронической формы заболевания, артериальной гипертензии, стабильной стенокардии. Выпускается в таблетках 12,5 мг и 25 мг;
«Бисопролол» – бета1-адреноблокатор выписывают при гипертензии и ишемической болезни сердца (как профилактика стенокардии). В аптеке имеются таблетки, в состав которых входит по 5 мг и по 10 мг действующего вещества;
«Метопролол» — имеет довольно большой спектр показаний для применения это и артериальная гипертензия (гиперкинетический тип, тахикардия), и ишемическая болезнь (приступы стенокардии, инфаркты миокарда), сбои ритма сердцебиения, гипертиреоз, профилактика мигрени. Выпускают таблетки в форме 100 мг и 50 мг действующего вещества;
«Дигоксин» – является самым сильным препаратом из приведенной группы, назначается при наличии клинических проявлений хронической формы сердечной недостаточности, а также при тахисистолической форме мерцания.
2 Патогенез
В определенный момент течения кардиологической патологии, «перегонять» кровь миокарду становится не под силу. Одним из приспособительных механизмов сердечной недостаточности является гипертрофия миокарда — увеличение массы мышечной оболочки сердца. В стадии компенсации сердечной недостаточности, мышечный компонент сердца способен сопротивляться неадекватно возросшей гемодинамической нагрузке, однако по прошествии времени наступает стадия декомпенсации, наступающая в результате «слабости» миокарда. Мышечная оболочка испытывает недостаток питания, возникает дистрофия — нарушение питания. В дальнейшем, мышечный компонент замещается фиброзной тканью — соединительнотканным рубцом — неспособным к сокращению.
Запускаются сложные нейрогуморальные процессы, активируется так называемая симпатоадреналовая система, деятельность которой направлена на сужение периферических сосудов. Тем самым при сниженном объеме сердечного выброса на какое-то время обеспечивается поддержание стабильного уровня артериального давления в большом круге кровообращения.
В стадии декомпенсации заболевания, компенсаторные механизмы, направленные на замедление течения патологического процесса, значительно усугубляют течение патологии. Стойкое сужение сосудов приводит к нарушению кровообращения в почках. Развивающаяся при этом почечная вазоконстрикция (сужения просвета сосудов) приводит к ишемии почек, способствующей внутритканевой задержке жидкости.
В то же время под влиянием гипофиза возрастает объем циркулирующей крови, которая, перегружая сердце, повышает артериальное и венозное давление. Под воздействием повышенного давления избыточное количество жидкости перемещается в ткани.
Таким образом, в результате прогрессивного течения сердечной недостаточности наступают следующие виды нарушения гемодинамики:
| Нарушения гемодинамики | Описание |
| Расстройства газового обмена | Вследствие гемодинамических нарушений развивается ацидоз. Недоокисленные продукты обмена веществ стимулируют усиление дыхания, создавая замкнутый круг.
Организм испытывает нехватку кислорода, которую сердечно-сосудистая система не в состоянии восполнить. Возникает одышка и цианоз — синюшная окраска слизистых оболочек и кожных покровов, обусловленная повышенным содержанием в крови карбоксигемоглобина. В зависимости от того, в каком круге кровообращения возникает застой, цианоз бывает центральным (застой в малом круге ), и периферическом (застой в большом круге ) |
| Отеки | В зависимости от патогенеза при сердечной недостаточности отеки сначала скрытые, затем видимые. Скрытые отеки сопровождаются сниженным количеством отделяемой мочи и увеличением массы тела. Видимые отеки начинаются с нижних конечностей или крестца. Прогрессируя, отеки становятся полостными: отек брюшной полости (асцит), отек плевральной полости (гидроторакс), отек полости перикарда (гидроперикард) |
| Застойные явления в органах | Застой в легких связан с гемодинамическими нарушениями в малом круге кровообращения. Проявляется кровохарканьем, застойным бронхитом, пневмосклерозом кардиального генеза.
Гепатомегалия (увеличение печени) развивается в результате застоя в большом круге кровообращения. Гепатомегалия способна завершиться разрастанием фиброзной ткани с последующим склерозом органа. К недостаточности клапанного аппарата сердца могут привести расширение полостей сердца. Клинически это проявляется набуханием шейных вен, увеличением частоты сердечных сокращений, расширением границ сердца. Результатом прогрессии сердечной недостаточности может оказаться сердечная кахексия – крайняя степень истощения больного. Застой в почках провоцирует развитие олигурии — увеличения количества мочи, повышению ее относительной плотности в связи с протеинурией и гематурией |
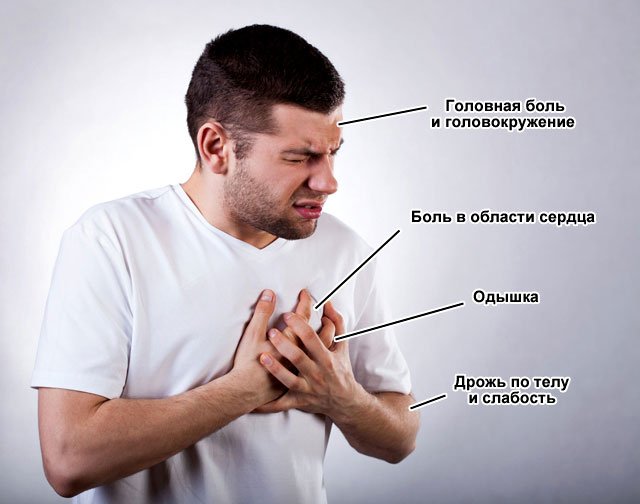
Симптомы
Первые признаки синдрома сердечной недостаточности появляются при наличии застойных процессов в большом или малом круге кровообращения, а также при пониженной сократимости миокарда.
Возникновение данных патологических состояний возможно в следствие органических повреждений отдельных участков сердца и сосудов (например, при прогрессирующем атеросклерозе коронарных артерий и других сердечных заболеваниях).
Следует обратить внимание на следующие симптомы:
- постоянная вялость, апатия;
- нарушение сна в лежачем положении;
- посинение носогубного треугольника;
- одышка;
- хрипы при вдохе и выдохе;
- внезапное увеличение веса;
- потеря аппетита;
- стойкий кашель;
- нерегулярный пульс;
- ;
- вздутие живота;
- сбивчивое дыхание.
При выявлении одного или нескольких вышеперечисленных симптомов необходимо в срочном порядке показать врачу, чтобы тот подтвердил или опроверг наличие отклонений в работе сердечно-сосудистой системы. При длительном отсутствии лечения кашля и хрипов высок риск разрыва стенок левого желудочка, что может повлечь за собой отек легких и кардиогенный шок.
Особенности протекания патологии у женщин, мужчин, детей и пожилых людей
Как правило, явные патологические симптомы у женщин проявляются только в зрелом возрасте, преимущественно в климактерический период. Это обусловлено резким снижением уровня гормонов, которые, находясь в идеальном балансе до определенного момента, поддерживали общий иммунитет и работу сердечно-сосудистой деятельности в том числе.
В силу разных факторов мужчины страдают сердечно-сосудистыми заболеваниями чаще, чем женщины, поэтому средняя продолжительность жизни у сильного пола ниже. Это объясняется тем, что молодые люди больше подвержены чрезмерным физическим нагрузкам (например, при прохождении службы в армии), что способствует преждевременному износу сердечной мышцы и появлению на ней рубцов.
Важную роль играет также пристрастие к алкогольным напиткам, табакокурению и вредным продуктам питания – всему тому, чего женщины стараются избегать, опасаясь за свое здоровье и, как следствие, здоровье будущего ребенка. Неправильный образ жизни негативно влияет на состояние сосудов и провоцирует развитие стеноза. Сердечная недостаточность у мужчин впервые проявляется в 40-45 лет и при отсутствии лечения может быстро прогрессировать, особенно при наличии других хронических заболеваний.
Сердечная недостаточность у детей встречается реже, чем у взрослых и обычно относится к врожденным порокам сердца. Диагностировать патологию на ранней стадии развития затруднительно, поскольку ребенок не может объяснить, что именно его беспокоит. Чаще всего СН выражается в сухом кашле, что свидетельствует о застое крови в легких, но принимается родителями за респираторное заболевание.
Сердечная недостаточность у пожилых людей встречается гораздо чаще, чем у молодых, поскольку патология развивается на протяжении долгого времени практически бессимптомно. Ей одинаково подвержены мужчины и женщины, но клиническая картина при этом может иметь некоторые различия.
Типичные признаки хронической формы
Хроническая патология ярко проявляется как в состоянии покоя, так и после любых физических нагрузок:
- упадком сил;
- постоянным сухим кашлем (иногда с кровью);
- сердцебиением, удушьем;
- цианозом;
- периодическими болями в груди и левой части тела;
- одышкой.
Если нарушение кровоциркуляции возникает только в одном отделе миокарда, оно может долго оставаться незамеченным. В дальнейшем болезнь обязательно прогрессирует, провоцируя венозный застой в обоих кругах кровообращения. Сопровождается отёчностью конечностей, одышкой, кашлем, утомляемостью, болью в груди, тахикардией, синюшностью, бледностью кожных покровов лица.
Клинические критерии основных заболеваний
ИНФАРКТ МИОКАРДА. Как правило, начинается с болевого синдрома, однако встречается и безболевой вариант с приступом удушья (астматический вариант). Инфаркт миокарда следует подозревать в любом случае развития удушья у пожилого человека с учетом факторов риска. Решающее диагностическое значение придается ЭКГ-исследованию.
Интерпретация данных ЭКГ может быть затруднена в случаях мелкоочаговых и повторных инфарктов миокарда. Тогда окончательное диагностическое заключение может быть сделано в условиях стационара на основе сопоставления клинико-лабораторных данных, полученных при динамическом обследовании больного.
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ. Приступ удушья у больных с гипертонической болезнью может возникнуть во время гипертонического криза, как правило, в виде сердечной астмы. В случае повторяющихся приступов сердечной астмы у больных с артериальной гипертонией необходимо исключить наличие феохромоцитомы.
КАРДИОСКЛЕРОЗ. Острая левожелудочковая недостаточность развивается чаще у больных с атеросклеротическим кардиосклерозом. Это могут быть варианты постинфарктного кардиосклероза и вариант без рубца. На перенесенный инфаркт могут указывать анамнестические данные и ЭКГ-признаки рубца: патологический зубец «Q» или QS.
В случаях атеросклеротического кардиосклероза без рубца нужно учитывать возраст больного, наличие других признаков ИБС (стенокардия, нарушения ритма), факторов риска.
КЛАПАННЫЕ ПОРОКИ СЕРДЦА. Нередко осложняются приступами сердечной астмы. Это может наблюдаться при аортальных пороках сердца, чаще при аортальном стенозе.Механизм развития левожелудочковой недостаточности при этих пороках связан с перегрузкой миокарда левого желудочка или объемом (при аортальной недостаточности) или давлением (при стенозе).
Причиной удушья у них может быть также эмболия легочных сосудов как следствие застоя в большом круге кровообращения. Наиболее часто отек легких развивается у больных с митральным стенозом.
МИОКАРДИТЫ. Приступ удушья нередко оказывается одним из ранних признаков тяжелого диффузного миокардита
Указание на наличие инфекции в ближайшем анамнезе может иметь важное диагностическое значение.У больных тяжелыми миокардитами, как правило, есть признаки как лево-, так и правожелудочковой недостаточности. Аускультация сердца может дать важные диагностические сведения: ослабление тонов, особенно первого, ритм галопа, различные нарушения ритма
ПАРОКСИЗМАЛЬНЫЕ НАРУШЕНИЯ РИТМА. Во многих случаях протекают с явлениями удушья, а иногда приводят к отеку легких. Подробное изложение диагностики аритмий представлено в разделе «Аритмии», здесь же мы ограничимся лишь общими замечаниями.
Возникновение острой сердечной недостаточности во время пароксизмальных тахикардии определяется в первую очередь исходным состоянием миокарда, длительностью приступа и частотой сердечных сокращений. Вероятность развития острой сердечной недостаточности у больных с пароксизмальными нарушениями ритма возрастает при наличии у них клапанных пороков сердца (особенно митрального стеноза, атеросклеротического кардиосклероза, тиреотоксикоза, синдрома WPW).Наиболее тяжело пароксизмальная тахикардия протекает у детей. У пожилых людей острая сердечная недостаточность на фоне аритмии может быть проявлением инфаркта миокарда. Пароксизмальные нарушения ритма у лиц пожилого возраста помимо острой сердечной недостаточности осложняются транзиторными нарушениями мозгового кровообращения в виде головокружения, нарушения зрения, явления гемипареза.
ОСТРАЯ ПРАВОЖЕЛУДОЧКОВАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ. Наиболее частые причины: тромбоэмболия крупной ветви легочной артерии, спонтанный пневмоторакс.При исследовании сердечно-сосудистой системы находят слабый частый пульс, тахикардию, ритм галопа. Печень увеличена, болезненна при пальпации. Rg-данные обусловлены основным заболеванием.
Как лечиться заболевание?
Если заболевание возникло неожиданно и протекает в острой форме, то необходимо незамедлительно вызвать скорую помощь. Только специалист сможет грамотно купировать приступ. Лечение сердечной недостаточности состоит из нескольких основных принципов:
- именение ингибиторов ангиотензин-превращающего фермента. Это препараты, регулирующие кровяное давление. Для женщин чаще рекомендовано применение Рамиприла и его аналогов.
- Использование диуретиков. Это мочегонные препараты. Они помогут снять отечность и повышенную нагрузку на желудочки сердца.
- Употребление медикаментов, относящихся к группе бетаадреноблокаторов. Они помогают восстановить нормальный выброс крови их полостей сердца.
- Применение сердечных гликозидов. Такие средства помогают восстановить нормальную работоспособность сердечной мышцы.
-
Прием антикоагулянтов. Эти препараты предотвращают риск возникновения тромбозов.
- Умеренные физические нагрузки. Хорошими кардиотренировками станут неспешные прогулки на свежем воздухе. Хороший эффект дает дыхательная гимнастика.
- Прием витаминно-минеральных комплексов. Такие средства помогут восполнить запасы питательных веществ, и укрепить иммунитет.
- Соблюдение правильного рациона питания. Из ежедневного меню придется убрать все копченые продукты, мясные блюда, жаренную и чрезмерно жирную пищу. Отказаться необходимо от шоколада и алкогольных напитков. Упор следует делать на продукты, содержащие в себе большое количество калия. К ним относят: овсянку, гречневую кашу, курагу, бананы, брюссельскую капусту и другие. Старайтесь есть как можно больше свежих фруктов и овощей. Они помогут насытить организм витаминами, что придаст ему сил для борьбы с болезнью. Иногда специалисты рекомендуют витаминную или белковую диеты. Питаться необходимо небольшими порциями по пять раз в день.
- Правильный сон. Полноценный отдых – залог успешного излечения. Для того чтобы предотвратить появление сильных отеков, необходимо чтобы во время сна голова была слегка приподнята. Для этого используют специальные кровати с приподнятой верхней частью или просто высокие подушки. Если женщину беспокоят сильные отеки в ногах, то приподнимать во время отдыха необходимо конечности.
- В особо тяжелых случаях может быть показано хирургическое вмешательство. Пациенту устанавливается кардиоэлектростимулятор, который помогает сердцу справляться со своими функциями.
Конкретные препараты и их дозировка выбирается исключительно лечащим врачом исходя из состояния здоровья женщины и степени тяжести заболевания. Необходимо строго соблюдать предписанные дозировки. В противном случае можно усугубить течение болезни.
Если заболевание осложняется сахарным диабетом, гипертонией, гастритом или другими сопутствующими заболеваниями, то необходимо одновременно проводить и их терапию. Для устранения симптоматики сердечной недостаточности, например, одышки или отеком разрешено применять средства народной медицины. Но делать это можно только под контролем специалиста.
Сердечная недостаточность – серьезное заболевание, которое требует своевременного лечения. Только вовремя выявив симптомы, можно избежать серьезных последствий для здоровья. Если болезнь переросла в хроническую форму, то понадобится пожизненный прием определенных лекарственных препаратов и регулярные медицинские осмотры.
https://youtube.com/watch?v=YBW_z1DH3WA
Симптомы сердечной недостаточности
Симптомы сердечной недостаточности индивидуальны. Основные симптомы — одышка, сильная усталость и отёк лодыжек, который может распространяться вверх по ногам. Также при физических усилиях у людей, страдающих ХСН, может отмечаться синюшность губ, кончика носа, ушных раковин и кожи кончиков пальцев и стоп. Также возможно усиление сердцебиения, обмороки и появление спутанности сознания (особенно у пожилых людей).
Одышка — чувство нехватки воздуха, сопровождающееся изменением частоты и глубины дыхания — является симптомом многих заболеваний. Такое состояние имеет разные причины и может проявляться по-разному. При одышке может отмечаться затруднение вдоха (наблюдается при пневмонии и других поражениях лёгочной ткани) или выдоха (при приступе бронхиальной астмы), или же эти симптомы могут сочетаться (смешанная одышка). Последний вариант наиболее характерен для заболеваний сердца.
В отличие от приступообразной одышки, сопровождающейся болью за грудиной, которая иногда наблюдается при ишемической болезни сердца (во время приступа стенокардии), при ХСН одышка нарастает постепенно, в течение многих лет, по мере прогрессирования заболевания. Она возникает из-за застоя крови в сосудах лёгких и кислородного голодания тканей организма.
Одышка при сердечной недостаточности по своим проявлениям похожа на состояние, когда здоровому человеку приходится восстанавливать дыхание после пробежки или поднятия тяжестей. Но возникает она не только при физических действиях, но и в покое, а также в положении лежа. Вы можете проснуться ночью оттого, что вам не хватает воздуха, и потребуется сесть или встать, чтобы отдышаться. При тяжёлой сердечной недостаточности больным иногда приходится спать полусидя, опираясь на несколько подушек.
Симптомы одышки наиболее резко проявляются при острой сердечной недостаточности — такое состояние называют также «сердечная астма». Больной испытывает приступ удушья — чаще всего он случается посреди ночи или сразу после физической нагрузки. Человек в подобном состоянии очень часто дышит, бледнеет, иногда хрипит. Сердечная астма требует неотложной медицинской помощи, поскольку из-за застоя крови в лёгких можно задохнуться и умереть.
Отёк ног при сердечной недостаточности в результате затруднения тока венозной крови от нижних конечностей к сердцу. Из-за застоя жидкость из сосудов перемещается в подкожно-жировую клетчатку, и вы можете заметить, что ваши стопы и голени увеличились в объёме к вечеру (на ногах остаются заметные следы от резинки носков или застёжки туфель). Такое явление иногда наблюдается и у здоровых людей, которые были вынуждены провести на ногах много часов подряд, однако при соблюдении обычного распорядка дня отёков возникать не должно.
Отёк ног при ХСН обычно усиливается к вечеру. Если он сохраняется даже по утрам, попробуйте приподнять нижний край матраса на 15–30 см, это будет способствовать оттоку жидкости от ног под действием силы притяжения.
При прогрессировании заболевания отёки могут увеличиваться в размерах и подниматься от стоп к бёдрам или даже в область паха. Отёки живота особенно выражены у людей с ХСН, вынужденных соблюдать постельный режим.
Слабость — ещё один характерный симптом хронической сердечной недостаточности. Больные с ХСН часто отмечают, что умеренная физическая нагрузка, которая раньше давалась легко (подъём по лестнице или прогулка до магазина), теперь вызывает одышку и сильное утомление, а чтобы восстановить дыхание и отдохнуть требуется гораздо больше времени. Вы можете ощущать выраженную слабость и головокружение даже при выполнении повседневных дел — уборке по дому, стирке или даже приготовлении пищи.
Прочие симптомы, иногда сопровождающие сердечную недостаточность:
- постоянный кашель;
- набухание шейных вен;
- тахикардия (учащённый пульс).