Формы и стадии двс-синдрома
Содержание:
Лабораторная диагностика ДВС-синдрома
Цели лабораторной диагностики ДВС-синдрома:
1. Дифферендировка ДВС-синдрома от других патогенетических форм геморрагий
2. Распознавание ДВС-синдрома на ранних доклинических и малосимптомных этапах его развития
3. Распознавание ДВС-синдрома в тех ситуациях, когда он развивается вторично, наслаиваясь на другие нарушения гемостаза
4. Определение в каждом конкретном случае преобладающих механизмов развития ДВС, прослеживание их динамики в процессе болезни и лечения
5. Оценка степени дисфункции отдельных звеньев системы гемостаза и эффективности их устранения
6. Выявление скрытых, малосимптомных хронических форм ДВС-синдрома и своевременная коррекция системы гемостаза и микроциркуляции.
К методам, применяемым для диагностики ДВС-синдрома, предъявляют следующие требования: информативность, сравнительную простоту, оперативность и доступность для клинической практики.
- Исследуемые параметры гемостаза при ДВС-синдроме:
- количества тромбоцитов
- количества тромбоцитов
- протромбинового времени и ПТИ
- эхитоксового времени (тест с ядом эфы)
- тромбинового времени
- активности АТ-III
- концентрации фибриногена
- ПДФ (паракоагуляционные тесты)
- ФАК
| Исследуемый показатель | Норма | I стадия | II стадия | III стадия |
|---|---|---|---|---|
| Количество тромбоцитов, х10^9/л | 150-400 | более 300 | более 150 | менее 100 |
| Время свертывания крови, мин | 8-10 | менее 8 | 10 | более 10 |
| АПТВ, сек | 35-45 | менее 35 | 40 | более 50 |
| АКТ на 10-й минуте, сек | 7-10 | менее 7 | 10-12 | более 12 |
| Протромбиновый индекс, % | 90-105 | более 105 | 90-100 | менее 90 |
| Фибриноген, г/л | 2-4 | более 3-4 | 2-3 | менее 2 |
| Тромбиновое время, сек | 12-17 | менее 12 | 15-20 | более 20 |
| AT-III, % | 80-120 | 80-90 | 75-80 | 30-60 |
| Этаноловый тест | отрицательный | положительный | положительный | положительный/отрицательный |
| Протамин-сульфатный тест | отрицательный | положительный | положительный | положительный |
| ФАК, мин | 150-200 | менее 150 | менее 100 | более 200 |
| Фактор XIII, % | 80-120 | 130 | 110 | менее 50 |
| ПДФ, мг/л | менее 2 | более 20 | более 15 | более 10 |
| Наличие обломков эритроцитов в мазке крови («легкие» эритроциты) | нет | единицы в препарате | единицы в препарате | единицы в поле зрения |
Необходимо подчеркнуть, что динамика (и даже спектр) коагулогических. показателей ДВС-синдрома зависит от характера его клинического течения (острое, подострое, хроническое) и конкретного патологического процесса, вызвавшего развитие ДВС. Так, например, острый ДВС-синдром характеризуется ранним снижением активности фактора ХIII плазмы, увеличением в крови ПДФ и продуктов паракоагуляции. Подострое течение ДВС-синдрома далеко не всегда сопровождается тромбоцитопенией. Хроническое течение ДВС также может характеризоваться отсутствием тромбоцитопении, более того, в ряде случаев имеют место тромбоцитозы.
Лабораторно-диагностический контроль эффективности терапии ДВС-синдрома осуществляется на основании динамики гемостазиологических параметров. При остром ДВС-синдроме тесты целесообразно повторять в первые сутки лечения каждые 2-3 часа. Тенденция к их нормализации позволяет судить об эффективном лечении ДВС. При этом наибольшую диагностическую информативность имеет динамика следующих показателей: времени свертывания крови, уровня АТ-III, ПДФ, фибриногена, ФАК.
При диагностике хронического ДВС-синдрома раннее выявление ДВС по результатам наиболее распространенных исследований весьма маловероятно. В этом случае, а также для контроля эффективности лечения целесообразно динамически определять АПТВ, АКТ, уровень фибриногена, ПДФ, АТ-III, ФАК и обязательно дополнять этот перечень определением в динамике числа и функции тромбоцитов, а также тромбоцитарного фактора 4.
Это может быть полезным для Вас:
Симптоматика ДВС-синдрома

Для геморрагического синдрома характерны носовые кровотечения
Клиническая картина заболевания зависит от темпа развития, площади поражения, стадии. Например, при поражении лёгких, печени появляются характерные кровотечения и кожные изменения.
Но если заболевание имеет острую или хроническую форму поставить точный диагноз по симптоматике проблематично.
К основным клиническим проявлениям синдрома относят распространение тромбоза, кровоточивость и недостаточность поражённого органа.
Кожные покровы снабжены большим количеством мелких капилляров, поэтому практически всегда вовлечены в процесс. На них хорошо заметны следы геморрагической сыпи, которая появилась из-за небольшого кровоизлияния, очаги омертвения клеток на лице или конечностях.
Геморрагический диатез при поражении лёгких сопровождается дыхательной недостаточностью, которая проявляется одышкой, кратковременной остановкой дыхания, отёками лёгких.
Со временем ткани лёгких разрушаются, а на их месте образуется рубцовая ткань.
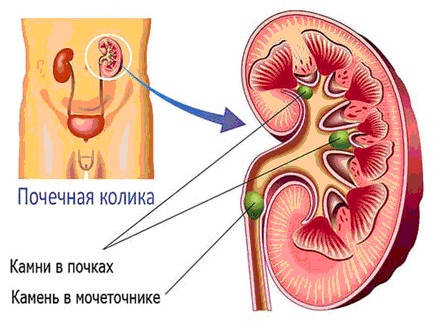
Отложение жиров в сосудах почек характеризуется почечной недостаточностью. У больного диагностируются нарушения в образовании мочи или её полное отсутствие.
Острая надпочечная недостаточность проявляется резким ухудшением состояния больного, тяжёлыми поражениями со стороны нервной системы, высокой температурой, резким падением артериального давления, изменением стула, рвотой.
Когда поражаются мелкие сосуды головного мозга, отчётливо проявляются неврологические расстройства. Проявляются они утратой сознания, нарушением чувствительности и подвижности, искажённым восприятием окружающего мира.
Для геморрагического синдрома характерны носовые кровотечения, наличие крови в каловых и рвотных массах, кровоточивость из ран после оперативного вмешательства или инъекций. Очень часто у больного диагностируются кровотечения во внутренних органах.
Острую форму гемосиндрома определяют по шоковому состоянию пациента, которое протекает с пониженным давлением, частыми обмороками, отёками лёгких и недостатком кислорода. Массивные кровотечения, нарастающая кровоточивость – это основные проявления гемосиндрома.
Подострая форма протекает более благоприятно. Она проявляется незначительными синяками, гематомами, кровотечениями из носа. У больного хорошо заметен мраморный цвет лица, кожа становится холодной.
ДВС-синдром у детей
Группу риска по возникновению признаков ДВС-синдрома составляют дети в периоде новорожденности и на долю этой патологии приходится не менее 15%. В отличие от взрослых, дети страдают ДВС-синдромом, обусловленным тяжелой формой внутриутробной инфекции и вирусным поражением организма. Кроме того, провокаторами возникновения нарушений в системе гемостаза может выступать длительный период гипотермии, тяжелая внутриутробная гипоксия плода, а также выраженное ацидотическое состояние.
При всех этиопатогенетических типах ДВС-синдрома, которые встречаются в детском возрасте, пусковым механизмом возникновения нарушений в системе гемостаза является сердечно-сосудистый шок, в результате чего происходит прогрессирующее повреждение эндотелия сосудистой стенки и выделение в кровь факторов активации агрегации тромбоцитов.
В патогенезе развития ДВС-синдрома у детей принято выделять следующие процессы:
— образование большого количества тромбина или так называемый «протеолитический взрыв»;
— тотальное повреждающее воздействие на сосудистую стенку эндотоксинами;
— период гиперкоагуляции за счет стимуляции как внутреннего, так и внешнего путей процесса коагуляции;
— одновременное образование огромного количества фибриновых тромбов в просвете сосудов мелкого калибра и изменение реологических свойств крови;
— полиорганная недостаточность, спровоцированная тотальной тканевой гипоксией;
— коагулопатия и тромбоцитопения;
— нарушение первичного и вторичного гемостаза, обусловленное патологическим фибринолизом.
Развитие клинических проявлений зависит от того, на какой патофизиологической стадии развития находится процесс нарушения системы гемостаза.
Так, для гиперкоагуляционной фазы не характерно проявление специфических симптомов ДВС-синдрома и в большей степени клиническая симптоматика обусловлена проявлением заболевания, явившегося первопричиной развития данного осложнения. В некоторых случаях может наблюдаться акроцианоз кожных покровов, увеличение частоты сердечных сокращений и частоты дыхательных движений, склонность к гипотонии, затрудненное мочеиспускание. При объективном осмотре пальпаторно определяются увеличенные размеры печени и селезенки.
В коагулопатической фазе, при которой отмечается выраженное снижение содержания тромбоцитов в крови, кожные покровы приобретают синюшный оттенок, и развивается клиника геморрагического шока, обусловленного кровотечением из различных источников. Нередкой ситуацией в этой фазе является возникновение кровоизлияний в головной мозг, сопровождающихся глубокими нарушениями очагового и общемозгового характера. На этой стадии значительно возрастает риск летального исхода, составляющий не менее 50% случаев, однако при своевременно оказанной медицинской помощи можно добиться благоприятного исхода заболевания.
В случае применения адекватного объема лечебных мероприятий наступает восстановительная фаза, для которой характерно купирование признаков кровотечения и частичное или полное восстановление утраченной функции поврежденных органов.
При выборе метода медикаментозной коррекции нарушений системы гемостаза у детей, необходимо отдавать предпочтение этиопатогенетической направленности терапии, то есть лечение в первую очередь должно обеспечивать полное устранение первопричины возникновения ДВС-синдрома и учитывать стадию его развития.
Так в период гиперкоагуляционной фазы целесообразно применение трансффузионной терапии, для чего используется раствор свежезамороженной плазмы методом внутревенно-капельного введения с расчетом 10мл на кг веса в сочетании с 2% раствором Пентоксифиллина в дозе 0,1 мл. Полная микроциркуляторная блокада является обоснованием для назначения ингибиторов моноаминооксидазы (внутривенное введение Допамина в дозе 5 мкг/кг).
В фазе коагулопатии и тромбоцитопении патогенетически обоснованными являются препараты, содержащие фактор свертывания VIII, а также заменное переливание эритроконцентрата и тромбоцитарной массы. На данном этапе продолжается инфузионная терапия с целью восполнения необходимого количества жидкости и подкожное введение Гепарина в дозе 25 ЕД/кг через каждые 8 часов под постоянным контролированием показателей коагулограммы.
Восстановительный период требует применения симптоматических групп препаратов, направленных на восстановление функции того или иного органа. В некоторых случаях в этой фазе применяются препараты тромболитической терапии, направленные на устранение тромбов крупных размеров.
Лечение
Лечение ДВС-синдрома может быть успешным только при терапии заболевания, к нему приведшего. Так, без массивной антибиотикотерапии нет надежды на излечение ДВС-синдрома при сепсисе.
Для терапии ДВС-синдрома используют гепарин, дезагреганты, трансфузии свежезамороженной плазмы, плазмаферез, антиферменты широкого спектра действия (контрикал).
Гепарин назначает врач в дозе 5000 ЕД под кожу живота 4 раза в сутки; при гипокоагуляции и тяжелом геморрагическом синдроме дозу снижают вдвое. Подкожное введение обеспечивает равномерное распределение в крови дозы гепарина в течение суток.
Гепарин разрывает порочный круг внутрисосудистой коагуляции, однако он действует только в присутствии антитромбина III. Восполнить уменьшение количества антитромбина III позволяют трансфузии свежезамороженной плазмы, содержащей, кроме того, плазминоген. Обязательно введение плазмы в объеме 1000—2000 мл при геморрагическом синдроме, при низком уровне антитромбина III и плазминогена. Плазму вводят внутривенно струйно для быстрого создания в крови повышенного содержания антитромбина III. Вместе с трансфузией плазмы целесообразно ввести внутривенно 2500—5000 ЕД гепарина.
Трентал (300 мг в сутки) или курантил (400 мг в сутки) целесообразно применять при гиперкоагуляции и при нормальном или мало сниженном уровне тромбоцитов. Следует отметить, что геморрагии при ДВС-синдроме не являются противопоказанием к применению антиагрегантов и гепарина.
Проведение плазмафереза направлено на удаление патологических продуктов, накапливающихся в процессе ДВС-синдрома. Плазмаферез показан при тяжелых микроциркуляторных нарушениях, при значительном (иногда в десятки раз) повышении уровня продуктов деградации фибрина, растворимых комплексов фибрин-мономеров и т.д. За 1 процедуру удаляется 1500—2000 мл плазмы; замещают объем физиологическим раствором, альбумином, свежезамороженной плазмой, процедуры проводят ежедневно.
В фазу гипокоагуляции, особенно в тех случаях, когда ДВС-синдром развивается на фоне инфекции или массивного распада тканей (сепсис, размозжение тканей, ожоги, панкреатит), вместо гепарина применяют контрикал — по 50 000—100 000 ЕД внутривенно капельно.
При острой почечной недостаточности нередко возникает необходимость в гемодиализе. Показаниями служат отсутствие мочи в течение 3—4 дней, нарастающая гиперкалиемия, отеки, появление симптомов уремической интоксикации. В последнее время при лечении острой почечной недостаточности используют гемодиафильтрацию.
Применение плазмафереза в сочетании с трансфузиями свежезамороженной плазмы позволяет спасать больных с острой печеночно-почечной недостаточностью, ранее неизлечимых. Гемотрансфузии показаны при быстром снижении уровня гемоглобина более чем вдвое, при значениях его менее 60 г/л (36 ед.).
Профилактика ДВС-синдрома сводится к выявлению группы риска — людей с низким содержанием антитромбина III, эритроцитозом
Особенно важно это во время беременности, перед проведением плановых операций. В группу риска входят также больные пожилого возраста, обычно страдающие несколькими хроническими болезнями (сахарный диабет, пиелонефрит и т.д.), сопровождающимися латентным ДВС-синдромом без клинических проявлений
Причины возникновения ДВС-синдрома
ДВС-синдром — синдром диссеминированного внутрисосудистого свертывания крови относится к наиболее частым формам приобретенных коагулопатий. В его основе лежит массивное свертывания крови, которое вызывает блокаду микроциркуляторного русла агрегатами клеток и множественными микросгустками, блокирующими кровоток в органах и тканях. Это приводит к развитию в них глубоких дистрофических изменений, тромбозов, геморрагий, ацидоза и тому подобное.
ДВС-синдром всегда является вторичным заболеванием, выраженность клинических проявлений зависит от степени тяжести основного заболевания (дозозависимый эффект). Причинами возникновения ДВС-синдрома принято называть:
- любые виды шока;
- осложненные инфекции и септические состояния:
- осложнения беременности и родов (преждевременная отслойка плаценты, эмболия околоплодными водами, гемолитико-уремический синдром);
- злокачественные опухоли;
- некоторые болезни органов кроветворения, кровеносных сосудов и сердца:
- болезни печени (острая печеночная недостаточность, цирроз печени);
- болезни новорожденных и младенцев (из-за беременности, осложненной отслоением плаценты, внутриматочной инфекцией, из-за инфекции новорожденных, на фоне синдрома расстройств дыхания и т.п.);
- ожоги, травмы, массивное повреждение тканей;
- массивные гемотрансфузии и реинфузии;
- аллергические реакции.
В основе патогенеза ДВС-синдрома лежит преобладание воздействий, которые активируют свертывающую систему (прокоагулятная активность), над регулирующими (тормозными) излияниями антикоагулянтной системы. Развитие ДВС-синдрома может быть обусловлено такими механизмами:
- поступления в циркулирующую кровь тромбопластиновых субстанций, предопределяющих активацию механизма свертывания крови (травматический шок, синдром раздавливания, преждевременная отслойка плаценты, травматическое оперативное вмешательство и т.п.);
- активация фактора XII на пораженных поверхностях сосудов и, как следствие, активация внутреннего пути свертывания крови (повреждение эндотелия эндотоксином, действие комплексов антиген-антител, аноксия, ацидоз и т.д.);
- активация протромбина и фактора X протеолитическими энзимами (яд гадюк, острый панкреатит, околоплодные воды);
- комбинация названных механизмов (шок, сепсис, острая промиелоцитарная лейкемия и т.д.).
Выделяют следующие фазы ДВС-синдрома:
- фаза гиперкоагуляции,
- переходная фаза,
- фаза гипокоагуляции,
- фаза последствий ДВС-синдрома.
Такое деление является схематичным, поскольку указанные процессы могут интерферировать. Зависимо от течения патологического процесса различают:
- острую форму (длится часа, редко — несколько суток),
- подострую форму (длится дни, недели, иногда — месяцы),
- хроническую форму (месяцы, годы) ДВС-синдрома.
Клинические проявления ДВС разнообразны и зависят от основного заболевания.
Острая форма ДВС-синдрома наблюдается при различных видах шока, акушерской патологии, септицемии, гемолитических синдромах, острых органных некрозах, оперативных вмешательствах после травм. Характеризуется внезапным возникновением коллапса, в основе которого лежит блокада микроциркуляции в жизненно важных органах, резкое падение артериального и центрального венозного давления. Возникает цианоз, одышка, появляются признаки «шокового легкого», легочного сердца, острой почечной недостаточности, гепаторенального синдрома. Возможны судороги, явления энцефалопатии, кома.
Геморрагический синдром характеризуется мелкоточечными кровоизлияниями, кровоизлияниями в местах пальпации, появляются кровотечения из слизистых оболочек носа, десен, метроррагии, кровотечения из операционных ран. В тяжелых случаях может наблюдаться профузное кровотечение — легочные, почечные, желудочно-кишечные и др. Развиваются острая постгеморрагическая анемия, гиповолемия, что приводит к геморрагическому шоку, при подострой и хронической формах ДВС-синдрома прежде проявляются признаки основного заболевания.
Подострое течение характерно для инфекционных заболеваний и злокачественных опухолей. Наблюдается смешанный (микроциркуляторно-гематомный) тип кровоточивости, возникают тромбозы, тромбофлебиты.a
Как лечить ДВС-синдром?
Основной принцип лечения ДВС-синдрома — устранение усиленного и бесконтрольного свертывания крови. Для его реализации необходимо усилить антикоагулянтную(влияние на плазменное звено гемостаза) и антиагрегантную (влияние на тромбоцитарное звено гемостаза) активность, устранить избыточное содержание активаторов свертывания крови, исключить патологические продукты, образовавшиеся при свертывании крови.
Усиление антикоагулянтной активности можно достичь введением гепарина, однако при отсутствии антитробина-III в крови гепарин теряет антикоагулянтную способность. Поэтому введение гепарина должно сопровождаться насыщением крови антитромбина-III, который в большой дозе содержится в свежезамороженной плазме крови.
Эффективность лечения ДВС-синдрома зависит от своевременного начала этиотропной терапии патологического процесса, его причин, противошоковых мероприятий, дезинтоксикации, борьбы с дисфункцией органов-мишеней и гипоксией.
Рекомендуют включать в комплексную терапию ДВС-синдрома следующие этапы:
- Активная внутривенная антибиотикотерапия (полусинтетические пенициллины, ристомицин, цефалоспорины) при первых признаках инфекционно-септического процесса или симптомах эндотоксического шока. Профилактическая «стерилизация» кишечника (употребление эритромицина внутрь).
- Раннее введение свежезамороженной донорской плазмы как источника не только антитромбина-III, но и других компонентов системы свертывания крови, протеина С (физиологического антикоагулянта, который защищает организм от патогенного действия кишечной палочки и бактериального эндотоксина). Свежезамороженная плазма крови в сочетании с гепарином эффективно действует на ключевые механизмы развития ДВС-синдрома, способствует быстрому торможению внутрисосудистого свертывания крови. При таких условиях скорость образования комплекса антитромбина-III увеличивается почти в 1000 раз, что приводит к быстрой (почти молниеносной) инактивации тромбина. Одновременно нейтрализуются другие факторы (Ха, ХIIа, IХа, ХIа).
- В гиперкоагуляционную фазу трансфузионную терапию следует начинать с препаратов, нормализующих нарушения реологических свойств крови, вызванных внутрисосудистой активацией и агрегацией тромбоцитов и других клеток крови (трентал, дипиридамол, реополиглюкин, фраксипарин, клексан). Дезагрегантной активностью отмечаются чеснок, лук и тому подобное.
- Во II и III стадиях ДВС-синдрома, при выраженной гипокоагуляции и геморрагиях для ингибирования избыточной активации фибринолиза целесообразно использовать, кроме свежезамороженной плазмы крови, большие дозы трасилола или его аналогов в сочетании с минимальными дозами гепарина (2500 ЕД в сутки внутривенно в течение острого периода — 4-5 часов). Гепарин следует вводить под контролем показателей гемостаза.
- При кровопотере до 1000 мл, уровне гемоглобина не менее 60 г/л, отсутствии угрозы повторного кровотечения от замещающих трансфузий эритроцитной массы следует отказаться.
- Для удаления микросгустков, клеточных агрегатов, продуктов протеолиза, активированных лейкоцитов и т.д. рекомендуется проведение плазмафереза (при инфекционно-септических, гемолитических, травматических, ожоговых явлениях,).
- При доминировании массивных тромботических проявлений и тяжелых нарушений функции органов ишемического характера (тромбоэмболическая форма ДВС-синдрома) заместительную терапию свежезамороженной плазмой сочетают с прерывистым введением тромболитических препаратов. Струйно вводят 400-600 мл свежезамороженной плазмы крови и 5000-10000 ЕД гепарина, а затем проводят инфузию стрептокиназы в дозе 500000 ЕД. В дальнейшем перед каждым введением тромболитического препарата вводят криоплазму и гепарин (под контролем лабораторных тестов).
- Абсолютно противопоказано при всех видах ДВС введение фибриногена и препаратов сухой плазмы крови, которые усиливают блокаду микроциркуляции, повышают вязкость крови. Не рекомендуется также применять ингибиторы фибринолиза (аминокапроновой кислоты). При неэффективности этих мер показано введение Новосэвена в дозе 90 мг/кг внутривенно болюсно через каждые 2 часа.
Клинические проявления
Помимо данных лабораторных методов исследования, в диагностике ДВС-синдрома важное значение занимает клиника. В тяжелых случаях, когда поражаются легкие, почки, появляются характерные кожные изменения и кровотечения, диагноз не вызывает сомнений, однако при подострых и хронических формах течения диагностика бывает затруднительна и требует тщательной оценки клинических данных
Поскольку основным патогенетическим звеном развития ДВС-синдрома является усиленное тромбообразование в сосудах микроциркуляторного русла, то страдать, прежде всего, будут те органы, в которых хорошо развита капиллярная сеть: легкие, почки, кожа, головной мозг, печень. Тяжесть течения и прогноз зависят от степени блокады микроциркуляции тромбами.
кожные проявления ДВС-синдрома – самые заметные для непрофессионального взгляда
Основные клинические признаки довольно типичны и обусловлены распространенными тромбозами, кровоточивостью и, как следствие, недостаточностью различных органов.
- Кожа , как хорошо кровоснабжаемый орган, всегда вовлекается в патологический процесс, в ней появляется характерная геморрагическая сыпь вследствие мелких кровоизлияний, очаги некрозов (омертвения) на лице, конечностях.
- Поражение легких проявляется признаками острой дыхательной недостаточности, симптомами которой будет выраженная одышка вплоть до остановки дыхания, отек легких вследствие повреждения мелких сосудов и альвеол.
- При отложении фибрина в сосудах почек развивается острая почечная недостаточность, проявляющаяся нарушением образования мочи вплоть до анурии, а также серьезными электролитными изменениями.
- Поражение головного мозга выражается в кровоизлияниях, влекущих неврологические расстройства.
Помимо органных изменений, будет наблюдаться склонность к наружным и внутренним кровотечениям: носовым, маточным, желудочно-кишечным и др., а также к образованию гематом во внутренних органах и мягких тканях.
В целом, клиника ДВС-синдрома складывается из симптомов полиорганной недостаточности и тромбогеморрагических явлений.
Лечение ДВС-синдрома
Лечение основного заболевания – главное, что требуется делать при борьбе с внутрисосудистым свертыванием. Если не устранить причину осложнения – невозможно будет избавиться и от него самого. Поэтому рациональная антибиотикотерапия при инфекциях, адекватный гемостаз при травмах любого характера, детоксикация при отравлениях могут привести даже к спонтанному исчезновению ДВС-синдрома.
Если же самопроизвольной регрессии не произошло, следует незамедлительно начать борьбу с патологией. Лечение болезни проводят, учитывая ее стадию:
- 1 стадия. Следует проводить профилактику гиперкоагуляции путем применения гепарина, внутривенных вливаний реополиглюкина в сочетании с дезагрегантами, введения кортикостероидов.
- 2 стадия. К перечисленным выше препаратам добавляют внутривенное вливание альбуминов, свежезамороженной плазмы, цельной крови или эритроцитарной массы.
- 3 стадия. В этой фазе подход к лечению резко меняется, так как здесь на первое место выходит активность системы, препятствующей сворачиванию крови. Применяют препараты, подавляющие активность факторов противосвертывания (гордокс, контрикал), усиливающие работу тромбоцитов (этамзилат). Параллельно с этим стремятся активировать систему свертывания путем вливания плазмы. При сниженном гемоглобине вливают и цельную кровь в малых количествах. Введение гепарина прекращают.
- 4 стадия. На этом этапе мероприятия такие же, как и в третьей стадии с добавлением растворов на основе альбумина, желатина.

Параллельно с этими действиями проводят коррекцию нарушений водно-электролитного и кислотно-щелочного состояний, нормализуют работу почек, поддерживают дыхательные функции, возмещают кровопотерю.
Стадии развития и формы ДВС-синдрома
Потеря крови приводит к образованию тромбов
Процесс свёртываемости крови может быть нарушен по разным причинам, тем самым провоцируя появление гемосиндрома. К ним относят бактерии, инфекции, околоплодные воды, фосфолипиды и ацидоз.
Во всех случаях течение заболевания проходит в несколько этапов:
- Начальную стадию (гиперкоагуляцию) распознают по повышенной свертываемости крови и её суспензионным отклонениям в сосудах малого диаметра. Острая форма синдрома продолжается несколько часов, а при хронической может затянуться до нескольких недель. В этот момент происходит выброс тканевого тромбопластина в плазму, который способствует загустению крови и образованию тромбов.
- Вторую стадию (переходную) отличает прогрессирующая коагулопатия потребления. Это обозначает, что необходимые для правильной консистенции крови фибриногены и кровяные пластинки начинают активно участвовать в образовании сгустков крови. На данном этапе выделяют два вида кровотечений. Возникновение ранних отмечается во время оперативных вмешательств сразу после разреза тканей. После проведённых мероприятий состояние больного может ухудшиться, что является толчком для поздней потери крови.
- Вторичный фибринолиз и чёткая гипокоагуляция характеризуют третью стадию ДВС-синдрома, во время которой происходит накопление патологических продуктов и разрушение эритроцитов, что провоцирует замедленное свёртывание крови.
- Последний этап заканчивается полным восстановлением в некротических тканях или острой недостаточностью повреждённого органа.
В следующем видео смотрите, как работает система гемостаза крови:
В зависимости от симптоматики и скорости развития выделяют формы ДВС:
- Продолжительность острой формы занимает от нескольких минут до двух часов. Возникает при сепсисе, хирургических вмешательствах, переливании крови и различных травмах.
- Подострое течение сопровождает хронические инфекционные и аутоиммунные заболевания. Длится до нескольких недель.
- Риск возникновения хронического ДВС повышается при тяжёлых заболеваниях печени, сердца, почек или сахарном диабете. Данная форма синдрома наблюдается в течение нескольких лет. Заболевание, которое спровоцировало хроническую форму, прогрессирует при повышенных шансах образования тромбов.
- Рецидивирующий ДВС-синдром характеризуется длительным многолетним течением с периодическим обострением. Характеризуется гиперкоагуляцией и тромбическими симптомами. При данной форме отмечается обострение основного заболевания.
- Латентную форму тромбогеморрагического синдрома выявляют только после проведения специальных лабораторных исследований. Связано это с тем, что заболевание не имеет ярко выраженной симптоматики.
Признаки и симптомы ДВС-синдрома
Симптомы диссеминированного внутрисосудистого свертывания (ДВС-синдром) часто являются симптомами основного заболевания, которым было вызвано состояние (см. раздел причины). Такие заболевания могут включать в себя следующее:
- сепсис или тяжелая инфекция (с любым микроорганизмом);
- травма (например, политравма, нейротравма или );
- разрушение органов (например, тяжелый панкреатит);
- злокачественные новообразования. Солидные опухоли и миелопролиферативные/лимфопролиферативные злокачественные новообразования;
- акушерские бедствия (например, ; отслойка плаценты);
- сосудистые аномалии — синдром Касабаха-Мерритта и крупные сосудистые аневризмы;
- тяжелая печеночная недостаточность;
- тяжелые токсические или иммунологические реакции — укусы змей, рекреация на препараты, переливание крови и отторжение трансплантата.
В дополнение к симптомам, связанным с основным заболеванием, обычно наблюдается кровопотеря в результате кровотечений в таких областях, как десна и желудочно-кишечный тракт (см. таблицу 3 ниже). Острое проявление ДВС-синдрома часто проявляется как петехии и экхимозы (кровоизлияния в кожу или слизистую).
В послеоперационном ДВС кровотечения могут происходить вблизи хирургических участков, дренажей и трахеостомий, а также в полостях сердца.
Таблица 3. Основные особенности признаков диссеминированной внутрисосудистой свертываемости (исследования 118 пациентов).
| Характеристики | Пострадавшие пациенты,% |
| Кровотечение | 64% |
| Почечная дисфункция | 25% |
| Печеночная дисфункция | 19% |
| Дыхательная дисфункция | 16% |
| Шок | 14% |
| Дисфункция центральной нервной системы | 2% |
Ищите на теле симптомы и признаки тромбоза в крупных сосудах (например, тромбоз глубоких вен ) и микрососудистого тромбоза (как при почечной недостаточности).
Пациенты с поражением легких могут иметь одышку, кровохарканье и кашель. Коморбидная болезнь печени, а также быстрое производство гемолитического билирубина могут привести к желтухе (желтоватый цвет кожи). Неврологические изменения (например, кома, нарушенный психический статус и парестезии) также возможны.
У пациентов с так называемым хроническим или подострым ДВС, основным проявлением которого является тромбоз (см. фото выше) из-за избыточного образования тромбина (фактор свёртывания II), могут присутствовать признаки венозной тромбоэмболии.
Признаки со стороны кровообращения следующие:
- спонтанные и опасные для жизни кровоизлияния;
- подострые кровотечения;
- диффузный или локализованныйтромбоз;
- кровотечение в серозные полости.
Признаки со стороны центральной нервной системы включают следующее:
- неспецифическое измененное сознание или ступор;
- преходящий очаговый неврологический дефицит
Сердечно-сосудистые признаки включают в себя следующее:
- гипотония;
- тахикардия сердца;
- сосудистый коллапс.
Респираторные симптомы:
- хрипы, крепитация и шум в легких;
- признаки острого респираторного дистресс-синдрома (ОРДС).
Симптомы со стороны желудочно-кишечного тракта:
- рвота с кровью;
- кровянистый стул.
Мочеполовые признаки включают следующее:
- недостаточность;
- ацидоз;
- гематурия (кровь в моче);
- олигурия (замедляется образование мочи);
- метроррагия (нарушения менструального цикла);
- маточное кровотечение
Дерматологические признаки:
- петехии (крошечные, размером менее 2-3 мм, кровоизлияния на коже);
- желтуха (дисфункция печени или гемолиз);
- ;
- геморрагические буллы (фото A и B выше);
- акральный цианоз;
- некроз кожи нижних конечностей;
- локализованный инфаркт и гангрена;
- глубокие подкожные гематомы;
- тромбоз.