Этиология и патогенез пневмонии
Содержание:
- Методы диагностики пневмонии
- Пневмония у детей
- Как начинается пневмония у взрослых
- Крупозная пневмония легких
- Диагностика пневмонии у пациентов старше 20 лет
- Классификация
- Основные симптомы пневмонии у взрослого
- Прогноз
- Специфические проявления воспаления легких
- Лечение бронхогенной пневмонии
- Диагностика пневмонии
- Как определить признаки пневмонии
- К какому врачу обратиться
- Лечение атипичной пневмонии
- Симптомы пневмонии
- Лечение
Методы диагностики пневмонии
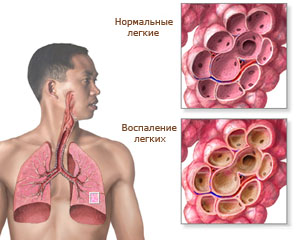
Диагностика пневмонии проводится на основании осмотра больного. Обязательно выполняются простукивание (перкуссия) и прослушивание (аускультация) для выявления шумов в лёгких. Также могут быть назначены лабораторные и инструментальные исследования.
Общий анализ крови
Общий анализ крови позволит обнаружить признаки воспаления. Основные изменения – это повышение количества лейкоцитов и СОЭ.
Посев мокроты
Проводятся культуральные исследования. Посев мокроты позволяет выявить возбудителя, вызвавшего воспаление.
Микроскопическое исследование
Микросокпическое исследование мокроты с окрашиванием по Граму даёт возможность обнаружить присутствие грамотрицательных микроорганизмов. Именно грамотрицательные возбудители вызывают атипичную пневмонию, протекающую наиболее опасным для пациента образом.
ПЦР-диагностика
При подозрении на атипичный характер пневмонии проводится ПЦР-диагностика. Исследуемым биологическим материалом является мокрота. Исследование методом ПЦР позволяет точно присутствие возбудителя и подтвердить диагноз.
Рентгенография лёгких позволяет выявить очаги воспаления, уточнить их локализацию, размер, обнаружить осложнения (абсцесс лёгкого).
Бронхоскопия
При осложнённых формах пневмонии может проводиться бронхоскопия. Метод предполагает введение через нос в просвет трахеи специального эндоскопического инструмента – бронхоскопа. Бронхоскоп оборудован подсветкой и оптической системой, позволяющей врачу увидеть ситуацию собственными глазами.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Пневмония у детей

Дети первых лет жизни чаще болеют пневмонией, чем взрослые. Это объясняется, в первую очередь, тем, что дыхательная система малышей ещё только формируется, и поэтому имеет ряд особенностей, делающих её особенно уязвимой, таких как:
- незрелая легочная ткань;
- узкие и короткие дыхательные пути;
- маленький объем легких;
- слизистая оболочка дыхательных путей быстро отекает, а слабые и хрупкие реснички эпителия плохо удаляют мокроту.
У детей часто встречается атипичная пневмония. Возбудители, которые у взрослых сравнительно редко вызывают воспаление легких – вирусы, микоплазмы, хламидии, попадая в дыхательную систему ребенка, легко оказываются причиной пневмонии. А это означает, что болезнь может протекать не так, как мы привыкли это наблюдать во взрослой среде. Поэтому родители должны быть особенно бдительными и не пропустить начало развития заболевания. Подозревать пневмонию у ребенка можно в случае сочетания некоторых из следующих признаков:
- высокой температуры (38°C и выше), которая держится более 3-х дней;
- одышки (учащенном дыхании);
- бледности и посинения носогубного треугольника (Носогубный треугольник – это область, включающая нос от основания переносицы, снизу ограниченная ртом, а с боков – носогубными складками);
- необоснованной потливости;
- слабости и отказа от еды.
При атипичной пневмонии кашель может отсутствовать или казаться поверхностным. Главным признаком заболевания считается сочетание устойчивой высокой температуры и одышки.
Как начинается пневмония у взрослых
Пневмония у взрослых начинается после попадания возбудителя в альвеолы и поражения бронхиального эпителия. Передается болезнь воздушно-капельным путем от больного или носителя к здоровому человеку. Инкубационный период в зависимости от возбудителя продолжается 2-3 дня. Затем воспалительный процесс переходит в активную фазу и сопровождается скоплением инфильтративной жидкости в просвете альвеол.
На фоне переохлаждения, нервных переживаний и гормональной перестройки организма (климакс у женщин) ослабляется местная защита дыхательных путей. Это формирует выгодные условия для размножения возбудителя. У пожилых людей пневмония осложняется наличием атипичной флоры: микоплазм, легионелл, хламидий внутри клеток.
В зависимости от вида возбудителя формируются признаки пневмонии у взрослых. Они могут быть выражены остро или проявляться изредка. Иногда заподозрить воспаление легких сложно, но симптомы заболевания необходимо выявить на ранних стадиях, чтобы предпринять консервативное лечение. Запущенный процесс может привести к летальному исходу.
Первые признаки воспаления легких у взрослых:
- Насморк и кашель несколько дней;
- Повышение температуры;
- Лихорадка, которая не устраняется жаропонижающими препаратами;
- Одышка при большом объеме поражения легочной ткани;
- Ощущение нехватки воздуха;
- Слабость и быстрая утомляемость.
Страх и ощущение нехватки воздуха сильно беспокоит человека. На приеме у врача выслушиваются мелкопузырчатые хрипы на начальных стадиях болезни. Если вызвать доктора на дом, он может не обнаружить признаки воспалительных изменений легких на начальных стадиях. Пациент в стартовый период болезни ощущает периодическое повышение температуры и у него появляется редкий кашель. Данные симптомы должен знать врач, чтобы своевременно установить диагноз данной опасной патологии.
Диагностика заболевания на начальном этапе базируется на клинико-инструментальные анализы и результаты рентгенографии органов грудной клетки. Достаточно выявить патологические результаты хотя бы одним методом, чтобы предположить патологические изменения легочной паренхимы. На данной стадии лучше назначить антибиотики, чтобы не допустить дыхательной недостаточности.
Крупозная пневмония легких
Заболевание дошкольников и школьников. Имеет анафилактический характер.
Воспалительная реакция сопровождается фибриноидным набуханием соединительной ткани и бурным сосудистым ответом.
Дети переносят крупозную пневмонию легче, чем взрослые. И прогноз у них благоприятнее.
Врачи связывают это с большей выносливостью сердечно-сосудистой системы, особенностями кровоснабжения легких в детском возрасте.
Для крупозной пневмонии характерно острое начало, циклическое течение. Продолжительность – от двух дней до двух недель.
Симптомы крупозной пневмонии:
- Внезапное начало. Инкубационный период – 12-24 ч. Человек ощущает легкое недомогание. А через пару часов температура может подскочить до критических цифр.
- Тяжелая начальная интоксикация. Болит голова, рвет, тошнит.
- Неопределенные жалобы. Маленькие дети указывают на боль в животе с локализацией справа. Подростки и взрослые – на боль за грудиной, отдающую в спину, плечо и подреберье.
- При выслушивании – типичный шум трения плевры. Дыхание поверхностное и частое. Пораженная сторона «работает» в щадящем режиме.
- Кашель сначала сухой. Потом отделяется «ржавая» мокрота.
- При внешнем осмотре отмечается покраснение щек. Редко – цианоз носогубного треугольника, герпетические высыпания.
- У взрослых отмечается тахикардия, систолический шум на верхушке. В критический период может развиться коллапс. Пациент становится бледным, покрывается холодным потом. Пульс слабеет, давление падает.
- Симптомы со стороны нервной системы – перевозбуждение, бессонница, головная боль.
Клиническую картину крупозной пневмонии легко спутать с симптомами острого аппендицита или обострения гастрита.
Инфекция чаще всего локализуется в нижних долях правого или левого легкого. Потому боль иррадиирует в живот.
Лечение крупозной формы:
- Общие мероприятия. Подразумевается соответствующий режим. Крупозная пневмония, как правило, лечится дома. Поэтому обязательно постельное содержание, обильное питье, витаминная поддержка, достаточная аэрация помещения.
- Прием антибиотиков и сульфаниламидов. С помощью современных препаратов температура нормализуется уже на 3-4 день заболевания. Не во всех случаях требуются антибактериальные средства. Достаточно бывает одних сульфаниламидов для улучшения общего состояния. При их неэффективности подключают антибиотики.
- Симптоматическое лечение предполагает прием бронхолитических и отхаркивающих препаратов (Эуфиллин, Бромгексин, Либексин и др.).
- При тяжелой интоксикации назначают внутривенное введение гемодеза. Для профилактики гипотензии – раствор кордиамина (20%).
- После ликвидации лихорадки, интоксикации в терапевтический комплекс включают массаж, лечебную гимнастику, УВЧ, электрофорез с хлоридом кальция.
Крупозная пневмония: стадии, осложнения, лечение
Крупозная пневмония легких: стадии, осложнения, лечение. Крупозную пневмонию в медицине рассматривают как особую …«Подробнее»
Диагностика пневмонии у пациентов старше 20 лет
Диагностика пневмонии строится на основе внешнего осмотра, лабораторных и клинико-инструментальных методов.
Способы лабораторной диагностики болезни:
- Биохимические показатели: увеличение с-реактивного белка, повышение функциональных показателей печени (АлАт, АсАт);
- Лейкоцитоз и нейтрофилез (увеличение числа лейкоцитов и нейтрофилов) в клиническом анализе крови;
- Выявление бактерий в мазках, окрашенных по Грамму, и высевание культуры возбудителя на питательной среде;
- Микробиологическое исследование образцов на средах культивирования;
- Серологическая диагностика хламидиоза, микоплазмоза, легионеллеза с использованием ИФА-методов;
- Выявление углекислого газа в артериальной крови;
- Бронхоскопические методы (браш-биопсия, бронхоальвеолярный лаваж) позволяют выявить пациентов с иммунным дефицитом. Они используются для диагностики атипичных бактерий.
Рентгеновская диагностика бронхолегочной патологии:
- Рентгенография органов грудной клетки в боковой и прямой проекциях;
- Компьютерная и магнитно-резонансная томография;
- Ультразвуковое обследование плевральной полости – при подозрении на экссудативный плеврит (воспаление плевры с накоплением жидкости).
Классификация
По степени распространения
- Односторонняя ( поражено одно легкое);
- двусторонняя ( поражено оба легких);
- очаговая пневмония (заражено небольшое пространство);
- сегментарная (заражено одно или несколько сегментов);
- долевая (поражена крупная часть легкого);
- сливная (мелкие поражения сливаются в более крупные);
- тотальная (поражено полностью все легкое).
По взаимодействию с другими болезнями
- Первичная (проявляется как самостоятельное заболевание);
- вторичная (появляется на фоне другой инфекции).
Внебольничная — первичная, домашняя;
нозокомиальная — больничная, госпитальная;
иммунодефицитная — ВИЧ-инфекция, врожденный иммунодефицит.
Факторы, способствующие развитию заболевания:
Взрослые люди болеют реже, чем дети, однако факторов у них для заболевания гораздо больше. А именно:
- Переохлаждение;
- вредные привычки — курение, наркомания, алкоголизм;
- сердечная недостаточность, эндокринные заболевания;
- наркоз;
- газ или пыль, раздражающие дыхательные пути.
- Одышка, кашель с мокротой, повышенная температура – возможно у вас пневмония, очень опасная для вашего ребенка. Узнайте, каковы первые признаки пневмонии у детей.
- Трудно дышать, одолевает слабость и потливость, мучает озноб – обязательно обратитесь к пульмонологу! Прочтите, как вовремя выявить туберкулез и успешно его вылечить.
Основные симптомы пневмонии у взрослого
Простуда, грипп, не должны продолжаться больше 7 дней, если же через 4-7 дней после начала ОРВИ состояние больного ухудшилось, это сигнал начала в нижних дыхательных путях опасного воспаления. К симптомам легочного воспаления у взрослых относятся бледность и одышка. Если они есть у простудившегося, сопровождаются слабостью, потливостью, снижением аппетита – это характерно для интоксикации в начале пневмонии.
Температура
При атипичной пневмонии температура тела не всегда больше 37,5. В обычных же случаях характерно резкое повышение до 40 градусов. При воспалительном процессе дыхательных путей жаропонижающие препараты не действуют. Если не удается сбить температуру – это признак пневмонии. Температура начинает снижаться, когда подействуют антибиотики. Опасно, если болезнь протекает без температуры: больные порой не принимают меры, пока состояние не ухудшится. Сколько держится температура, зависит от возбудителя: грибка, бактерии или вируса.
Кашель
В начале болезни кашель сухой, такой называют непродуктивным. Он становится навязчивым, постоянным, изнуряющим. Воспаление развивается – меняется и этот симптом. Отходит мокрота, цвет которой зависит от характера инфекции: желто-зеленая, гнойная, «ржавая». Надсадный кашель, не проходящий за 7-10 дней, это явный признак воспалительного процесса в легких.
Голосовое дрожание
Врач может распознать симптомы болезни, оценивая голосовое дрожание пациента. Больной говорит слова, где есть несколько звуков «р», а доктор кладет ладони ему на грудь, и определяет голосовое дрожание. При заболевании часть легкого, или оно целиком, уплотняется. Это заметит медик, проводящий диагностику, по тому, что голосовое дрожание усиливается.
Прогноз
Долгое время большинство пневмоний были сопряжены с риском летального исхода. Но с развитием фармакологии, появлением антибиотиков, противовирусных и антимикотических средств, если лечение начато своевременно, в большинстве случаев, особенно если у человека нет хронических заболеваний, прогноз благоприятен.
Главное, своевременно должна быть выявлена причина болезни (бактерии, вирусы, грибок) и вовремя начата медикаментозная терапия.
Своевременно начатое лечение – это и минимизация осложнений
Главное, важно учитывать общее состояние пациента, сопутствующие патологии. Наибольший риск осложнений – у лиц пожилого возраста, детей до 5 лет, лиц с хроническими заболеваниями сердца, дыхательных путей, почек, ослабленным иммунитетом
Лучший результат лечения и благоприятный прогноз обеспечивает комплексное лечение в условиях стационара.
Специфические проявления воспаления легких
Появление первых признаков пневмонии у взрослого снижает его работоспособность, ухудшает самочувствие, но позволяет переносить недуг на ногах. По мере прогрессирования заболевания ситуация ухудшается, появляются специфические сигналы от воспаленного дыхательного органа. Именно эти жалобы становятся веским доводом в пользу немедленной госпитализации больного.
Характерные признаки воспаления легких у взрослых – это:
- Высокая температура (38-39 градусов), к которой прибавляется другой характерный симптом – лихорадка, галлюцинации.
- Сильный мокрый кашель, который сопровождает кровохаркание.
- Появление сильных головных болей при пневмонии.
- Затяжное чихание без видимых причин, голосовое дрожание.
- Одышка, побледнение кожи, связанное с воспалительными явлениями в легких и дыхательной недостаточностью.
- Боль при вдохах, кашле, которая появляется из-за вовлечения в патологический процесс плевры, соседних органов.
- Ощущение разбитости, усталости. Больные люди не способны справляться даже с несложными домашними или рабочими делами.
Если при ОРВИ или простуде, протекающей 4-7 дней, больной не наблюдает улучшения, а, напротив, замечает ухудшение общего состояния, речь идет о появлении характерных признаков пневмонии. Нужно обратиться к врачу для выявления причины заболевания и назначения эффективной терапии.
Лечение бронхогенной пневмонии
Лечение бронхиальной пневмонии зависит от первопричины.
В случае вируса антибиотикотерапия не требуется, и рекомендуется:
- Отдых в постели на несколько дней.
- Не выходите из дома. Избегайте резких перепадов температур.
- Принимать парацетамол (тахипирин) для снижение температуры при лихорадке.
Если причиной бронхиальной пневмонии является бактериальная инфекция, к тому, что было выше, добавляется антибиотикотерапия, которую необходимо тщательно соблюдать, чтобы избежать осложнений или рецидивов. Антибиотики можно принимать:
- преорально (через рот);
- внутримышечное введение;
- в виде аэрозолей;
- внутривенно (в случае госпитализации с сепсисом).
Диагностика пневмонии
Доктор должен суметь отличить пневмонию от других поражений легких. Диагностика может включать несколько мероприятий. Какие именно методы необходимы, решает врач.
Вначале врач внимательно выслушает, какие есть симптомы, что предшествовало их появлению и как долго пациент наблюдает данную клиническую картингу. После этого специалист попросит пациента раздеться до пояса, чтобы осмотреть грудную клетку.
Далее проводится:
- аускультация;
- перкуссия;
- общий анализ крови;
- анализ мокроты;
- рентген;
- бронхоскопия;
- УЗИ легких.
Аускультация проводится терапевтом или пульмонологом с помощью специального аппарата – стетофонедоскопа. Он состоит из нескольких трубок, которые усиливают звук, и позволяет врачу четко услышать звуки легкого. У здорового человека будет просто нормальное дыхание. При воспалении можно услышать жесткое дыхание в легких и хрипы.
ОАК позволяет врачу оценить наличие воспалительного процесса и его интенсивность. Показатели крови при воспалении легких следующие: повышение СОЭ и лейкоцитов.
Биологическое исследование выделений из легких проводится с целью уточнения возбудителя пневмонии. Только в таком случае врач сможет выдать рецепт, с помощью которого наступит быстрое избавление от болезни.
На снимке, полученном после рентгена, доктор оценит размер и локализацию очага воспаления. Пораженные участки, как правило, светлее, чем остальные здоровые ткани (как это видно на фото). Также он определит наличие перибронхиальной инфильтрации внутри органа.
Бронхоскопию и ультразвуковое исследование проводят редко, только при запущенных и осложненных формах пневмонии. Нужно такое обследование или нет, определит врач после проведения рентгена и других исследований.
Как определить признаки пневмонии
Признаки пневмонии очень схожи на проявления других заболеваний.
Главным признаком начинающегося воспаления легких является кашель, обычно сухой, но со временем переходящий в мокрый.
Мокрота
Также следует обратить внимание на характер мокроты:
- Ржавый цвет выделений говорит о развитии крупозной формы заболевания;
- Кровянистые выделения свидетельствуют о развитии фриндледеровской формы патологии;
- Гнойная мокрота вызывается стрептококками.
При всех этих проявлениях следует немедленно начинать лечение, т.к. это очень опасные формы пневмонии.
Немедленное лечение следует начинать также, если мокрота имеет характерный неприятный запах.
Этот признак означает, что на легких уже образовались гнойничковые очаги и болезнь резко прогрессирует.
Отхаркивание
Если при отхаркивании постоянно появляются сильные кровянистые выделения, следует сразу же вызывать скорую помощь.
Несвоевременное лечение в этом случае может привести к инфаркту легкого.
Боль при дыхании
Боль, возникающая при покашливании либо при вдохе (выдохе) , часто является симптомом пневмонии.
Боль может локализоваться и в грудной клетке, и в боку, в зависимости от места нахождения очага поражения в легких.
Температура тела
Повышение температуры – сигнал о возникшем в организме воспалении.
Обычно при пневмонии температура высокая и не спадающая, что также служит поводом обращения к врачу.
К какому врачу обратиться
При появлении кашля, одышки, ощущений дискомфорта и болей в груди, лихорадки и выраженной слабости следует обратиться к пульмонологу. После проведения ряда диагностических исследований (рентгенографии, КТ легких, лабораторных анализов крови и мокроты, бронхоскопии и др.) и выявлении пневмонита врач назначит лечение, направленное на устранение первопричины недуга и воспалительного процесса.
Пневмонит является воспалительным заболеванием, которое сопровождается развитием воспаления в альвеолах и интерстициальной легочной ткани. Его проявления схожи с другими недугами легких (например, с пневмонией), и для правильной постановки диагноза и назначения адекватной терапии больному необходимо пройти всестороннее обследование. Лечение пневмонита всегда должно быть комплексным и направляется как на устранение первопричины воспалительной реакции, так и на ликвидацию ее последствий.
Лечение атипичной пневмонии
Лечение атипичной пневмонии состоит из двух основных этапов – это снятие интоксикационного синдрома, облегчение развившихся симптомов и жалоб, и непосредственное воздействие на возбудителя патологии. И на первое место всегда должны выступать антибиотики при атипичной пневмонии, которые являются обязательными средствами при лечении этой болезни.
Как правило, назначают следующие группы антибактериальных препаратов: цефалоспорины, пенициллины, фторхинолоны, макролиды, тетрациклины. Следует отметить, что антибиотики при атипичной пневмонии, вызванной микоплазменной инфекцией, нужно лечить назначением группы макролидов, так как именно этот вид лекарственного средства способен элиминировать данного возбудителя. Эту же группу рекомендовано назначать при выявлении в качестве возбудителя хламидий. Однако иногда получают хороший результат и при использовании тетрациклиновой группы, а также фторхинолонов.
При развитии легионеллёзной атипичной пневмонии рекомендовано назначать любую из предложенных групп антибиотиков, однако, лучше всего ориентироваться на полученный результат посева на питательную среду.
В случае диагностирования атипичной пневмонии, возбудителем которой является вирус, нужно также назначать антибиотики, так как имеется высокий риск присоединения вторичной бактериальной флоры.
Продолжительность приёма антибактериальной группы лекарственных препаратов зависит от общего состояния больного, его реакции на проводимую терапию и развитие осложнений, но примерно составляет около 7 — 14 дней.
В качестве средств симптоматического лечения рекомендуется применять:
— При высокой температуре — жаропонижающие препараты.
— Для облегчения симптомов кашля, улучшения отхождения мокроты назначают муколитики либо отхаркивающие средства.
— Рекомендовано принимать витамины, назначать иммуномодуляторы для улучшения защитных сил организма.
— В случае развития одышки, нарушения дыхания назначают кортикостероидные препараты.
— При вовлечении в процесс заболевания центральной нервной системы рекомендовано применять диуретические препараты.
При лечении атипичной пневмонии, вызванной вирусом, обязательно нужно принимать противовирусные препараты. Наиболее хорошо зарекомендовавшим себя при данной патологии является Рибавирин.
При развитии тяжёлой дыхательной недостаточности, быстрого ухудшения состояния больного обязательно следует переводить пациента в отделение реанимации с подключением к аппарату ИВЛ и с назначением соответствующих препаратов для снятия внезапно развившейся симптоматики.
Также очень важно на весь период развития заболевания соблюдать постельный режим, по крайней мере, эта рекомендация является обязательной на период развития высокой температуры. Соблюдение адекватного питьевого режима — это одно из важнейших условий для предотвращения усиления интоксикационного синдрома, для скорейшего выведения токсинов из организма пациента, снижения риска обезвоживания и нарушения электролитного баланса в результате длительной лихорадки
Нередко многие больные прибегают к применению народных методов лечения атипичной пневмонии и в качестве дополнительных способов лечения к основной терапии, назначенной врачом, это не запрещается. Наиболее распространёнными продуктами из народной медицины, используемыми при лечении, являются мёд, листья мать-и-мачехи, малины для заваривания настоев, липы, смородины, а также чеснок и лук.
Очень важно в случае заболевания беременной женщины любым из вариантов атипичной пневмонии и независимо от тяжести течения рекомендовать госпитализацию в отделение для полного обследования, наблюдения и назначения соответствующего лечения во избежания формирования осложнений, способных повлиять на здоровье матери и плода
Симптомы пневмонии
Почти каждый вид пневмонии имеет характерные симптомы, обусловленные свойствами микробного агента, тяжестью течения болезни и наличием осложнений.
- «Типичная» пневмония характеризуется резким подъёмом температуры, кашлем с обильным выделением гнойной мокроты и, в некоторых случаях, плевральной боли. При исследовании: укорочение перкуторного звука, жёсткое дыхание, усиленная бронхофония, усиленное голосовое дрожание, сначала сухие, а затем влажные, крепитирующие хрипы, затемнение на рентгенограмме. Такую пневмонию вызывают Streptococcus pneumoniae, Haemophilus influenzae, Escherichia coli, Klebsiella pneumoniae.
- «Атипичная» пневмония характеризуется постепенным началом, сухим, непродуктивным кашлем, преобладанием в клинической картине второстепенных симптомов — головной боли, миалгии, боли и першения в горле, слабости и недомогания при минимальных изменениях на рентгенограмме. Этот тип пневмонии вызывают, как правило, Mycoplasma pneumoniae (микоплазменная пневмония), Legionella pneumophila (легионеллёзная пневмония), Chlamydia pneumoniae (хламидийная пневмония), Pneumocystis jirovecii (пневмоцистная пневмония).
- Аспирационная пневмония — развивается после вдыхания в лёгкие инородной массы (рвотные массы во время операции, потери сознания, травмы, у новорождённых аспирация амниотической жидкости во время родов), при этом микробы — возбудители пневмонии — попадают в лёгкие в составе этой инородной массы. Аспирационная пневмония развивается по типу очаговой пневмонии.
- «Вторичная»: аспирационная, септическая, на фоне иммунодефицита, гипостатическая, посттравматическая и др.
Лечение
Лечение базируется на купировании причины заболевании, снятии симптомов и поддержание резервов организма:
Противоинфекционная медикаментозная терапия. Препараты подбираются строго исходя из того, что является возбудителем. Поэтому терапия может быть антибактериальной, противовирусной, противогрибковой.
Среди антибактериальных препаратов хороший эффект дают амоксициллин, макролиды, цефалоспорины, цефалоспорины, фторхинолоны, карбапенемы, аминогликозиды. Если пневмония – смешанного характера или точный возбудитель не выявлен, иногда комбинируют несколько препаратов. Если воспаление лёгких – вирусной природы, назначается анцикловир, цидофовир. Фоскарнет и другие лекарства. Всё зависит от типа вируса. При грибковой пневмонии выписывают противомикотические лекарства. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. В качестве симптоматиков больным с пневмонией назначают отхаркивающие, жаропонижающие, антигистаминные (протвиоаллергические) препараты.
- Физиотерапия. Данный вид лечения актуален только на стадии, когда нет лихорадки. Эффективные варианты физиолечения – УВЧ, массаж, электрофорез.