Лечение и диагностика недостаточности надпочечников: виды проявлений и классификация заболеваний
Содержание:
- Лечение
- Диагностика надпочечниковой недостаточности
- Лечение хронической надпочечниковой недостаточности
- Причины болезни
- Прогноз и профилактика
- Терапия
- Диагностика надпочечниковой недостаточности
- Прогноз и профилактика надпочечниковой недостаточности
- Надпочечниковая недостаточность
- Причины надпочечниковой недостаточности
- Лечение надпочечниковой недостаточности
- Диагностика
- Причины возникновения
- Причины и симптомы недостаточности надпочечников
Лечение
Лечение надпочечниковой недостаточности направлено на замещение нехватки гормонов и ликвидацию причин, вызвавших патологическое состояние. Огромные разрушения коркового вещества необратимы, поэтому пациент нуждается в пожизненном применении гормонов.
Терапия у женщин и мужчин проводится одинаковыми препаратами. Чаще всего больным с надпочечниковой недостаточностью назначают:
- Кортизол (Гидрокортизон). Глюкокортикоид идентичен натуральному гормону.
- Кортизон. Претерпевает изменения в печени и превращается в кортизол.
- Преднизолон. Назначают чаще всего.
- Метилпреднизолон. Имеет меньше противопоказаний, чем Преднизолон.
- Триамцинолон (Леналог). Может спровоцировать миопатию.
- Дексаметазон (Фортекортин). Сильный ингибитор АКТГ.
- Кортинеф (Флоринеф).
Распространенной ошибкой при заместительном лечении первичных нарушений является применение только глюкокортикоидов.
Критерием успешности гормональной терапии считается восстановление массы тела, исчезновение гиперпигментации и гипогликемии, улучшение самочувствия.
Диагностика надпочечниковой недостаточности
https://youtube.com/watch?v=AuS6swzEAy0
https://youtube.com/watch?v=AuS6swzEAy0
Диагностические мероприятия при подозрении на недостаточность надпочечников начинают со сбора общего анамнеза и изучения жалоб больного.
Во внимание принимаются личные данные, а также результаты исследований. Если есть признаки надпочечниковой недостаточности, диагностика проводится с использованием следующих методов:
- Ультразвуковое исследование надпочечников. Это основной метод, который позволяет выявить причину недостатка гормонов надпочечников и оценить состояние органов, а также принять решение о дальнейших действиях.
- В дополнение к предыдущей методике в целях определения причин первичной формы заболевания проводится КТ и МРТ органов. Точность обследования высокая, поэтому врач и пациент могут рассчитывать на прояснение общей картины.
- Для того чтобы установить факторы, вызвавшие вторичную надпочечниковую недостаточность, проводят КТ и МРТ головного мозга.
- При первичной и вторичной форме заболевания кортизол и альдостерон снижаются. Если какие-то результаты анализов вызывают у врача сомнения, проводится специальный тест с АКТГ, который позволяет определить уровень кортизола спустя 30 или 60 минут после введения гормона. Если количество превышено, это свидетельствует о наличии заболевания.
- Чтобы добиться подтверждения вторичной недостаточности, используется проба инсулиновой гипогликемии. Она вызывает выброс АКТГ и последующее изменение уровня кортизола.
Также важно определить уровни калия и натрия, для этого проводится общий анализ крови, что позволит сделать определенные выводы
Лечение хронической надпочечниковой недостаточности
Метод терапии зависит от фактора, вызвавшего болезнь. Может понадобиться применение препаратов против туберкулеза, сифилитической, вирусной или грибковой инфекции. При обнаружении опухоли проводится оперативное удаление, облучение. Успех такого лечения зависит от давности болезни. Так как симптомы появляются на поздней стадии, то обнаружение недостаточности надпочечников проходит обычно уже при необратимых изменениях.
Поэтому заместительная гормональная терапия является основным способом коррекции аддисонизма. Ее могут назначить в таких вариантах:
- легкие формы болезни – Гидрокортизон или Кортизона ацетат;
- средней тяжести – Гидрокортизон и Декортин (Синкортил);
- тяжелые случаи, криз – раствор хлорида натрия 0,9% с добавлением 10% глюкозы в объеме около 2 л за сутки, внутривенно Гидрокортизон.
Критериями эффективности является нормализация артериального давления, мышечной слабости. При регулярном приеме гормонов у пациентов постепенно снижается пигментация кожи, восстанавливается вес тел и аппетит. В таких случаях подбирают поддерживающую дозу, которую больной должен принимать постоянно. При травме, оперативных вмешательствах, обострении аутоиммунных болезней дозировку увеличивают в несколько раз.
При выраженном исхудании пациенты должны получать достаточное количество белка, углеводов, ненасыщенных жиров (растительное масло, рыба) с пищей, им необходимы витамины, натрий, а продукты, богатые калием (бананы, картофель, курагу, грибы, кофе) ограничивают. Показаны анаболики (Ретаболил), нестероидные стимуляторы образования белка (Калия оротат, Рибоксин) курсами 2-3 раза в год.
Причины болезни
У каждой из форм гипокортицизма есть свои факторы вызывающие его, они могут перекликаться между собой. Причины возникновения недостаточности первичной формы:
- Патология коры и самого органа, развивающаяся внутриутробно, врожденная.
- Аутоиммунное происхождение заболевания связанное с нарушениями других органов эндокринной системы. Это основная причина гипокортицизма. При данной патологии собственные защитные антитела надпочечников поражают свои ткани. До 50 % случаев это имеет связь с заболеваниями щитовидной железы, в частности с тиреоидитом.
- Туберкулез легких в распространенной форме, поражающий другие органы.
- Генетическое нарушение — адренолейкодистрофия. Связано с недостатком энзимов расщепляющих липиды (жиры). В этом случае непереработанные жирные кислоты накапливаются в тканях надпочечников и вызывают паталогические отклонения в их работе.
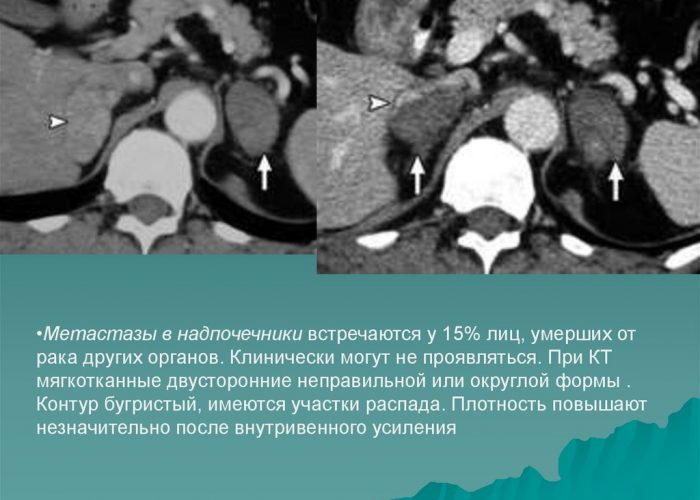
- Причиной могут быть и онкологические заболевания, их метастазы.
- Травмы и хирургические манипуляции.
- Некротические изменения в тканях связанные с инфекционными заболеваниями половых органов, ВИЧ, сифилис и т.д.
- Прием препаратов, которые имеют побочным эффектом поражение надпочечников.
- Отягчающими факторами могут быть заболевания сердечно-сосудистой системы, грибковые заболевания.
(Картинка кликабельна, нажмите для увеличения)
Причины возникновения вторичной и третичной формы:
- Развиваться гипокортицизм может как осложнение после перенесенных инфекционных заболеваний.
- Врожденные патологии участков мозга. Дисфункции гипоталамуса и гипофиза.
- Травмирование тканей надпочечников, например, разрыв органа. Так же причиной могут быть оперативные вмешательства, лучевая терапия
- Аутоиммунные нарушения работы мозга.
- Доброкачественные и злокачественные новообразования в области гипоталамуса и гипофиза. Кровоизлияния в данные участки.
- Длительный прием лекарств угнетающих функции мозговой и надпочечниковой активности.
Прогноз и профилактика
При адекватно назначенном и своевременном лечении заболевания прогноз в целом позитивный, предполагается улучшение качества жизни пациентов. Неоднозначность прогнозов возможна при острой форме гипокортицизма. Сложность лечения аддисонического криза сопряжена с повышенными усилиями при купировании. Пациенты должны внимательно относиться к здоровью и исключить повторение криза при хроническом характере недостаточности.
Особой профилактики недуга не существует. Больной должен своевременно употреблять препараты, которые были назначены. При инфекционных болезнях требуется оперативное их лечение. Любая форма надпочечной недостаточности является серьезной патологией, которая может привести к осложнениям. Своевременно поставленный диагноз и правильный курс лечения позволят практически полностью сохранить привычный образ жизни пациента.
Терапия
Лечение заключается в введении синтетических гормонов – тех, дефицит которых образовался, в рассчитанной дозе. Почти всегда это – глюкокортикоиды, которые выбирают в зависимости от их минералокортикоидной активности, длительности действия, выраженности побочных эффектов:
| Препарат | Сколько действует (часов) | Сренесуточная дозировка (в миллиграммах на квадратный метр площади тела) | Глюкокорти-коидная активность | Минерало- кортикоидная активность | Подавление синтеза АКТГ |
| Гидрокортизон | 8-12 | 10-12 | 1 | 1 | Умеренно |
| Кортизон | 8-12 | 12-15 | 0,8 | 1 | Умеренно |
| Преднизолон | 18-36 | 2-3 | 4 | 0,5 | Средне |
| Дексаметазон | 36-54 | 0,3-0,4 | 30 | 0,05 | Сильно |
| Флудрокортизон | 18-36 | 0,05-0,2 мг/сут | 15 | 150 | Не подавляет |
2/3 нужной дозировки принимают утром, в 10:00, 1/3 – в дневные часы.
Обычно при легкой степени назначается только Кортизон, если же недостаточность гормонов выражена более существенно, требуется комбинация Преднизолона, Кортизона и Флудрокортизона.
Последний в таблице препарат – Флудрокортизон – это аналог минералокортикоида альдостерона. Его применяют всегда, даже при минимальной минералокортикоидной недостаточности, не рассчитывая на минералокортикоидную активность глюкокортикоидов. Ведь если пить только глюкокортикостероиды, у маленьких детей начнется плохая прибавка в весе, отставание психомоторного развития, обезвоживание, что может привести к накоплению в организме смертельной дозы калия. У подростков и взрослых лечение только глюкокортикоидами может приводить не только к ухудшению самочувствия, но и увеличивает шанс развития сольтеряющих кризов.
Назначение одних только глюкокортикоидов, и о, только в начале заболевания, оправдано только при аутоиммунной недостаточности и адренолейкодистрофии.
О том, что Флудрокортизона назначено достаточное количество, свидетельствует:
снижение натрия в крови; повышение концентрации калия; рост активности ренина в крови.
Если же появляются отеки (особенно на лице), повышается давление, сон становится беспокойным и болит голова, а лабораторно – мало калия и много натрия, это говорит о передозировке Флудрокортизона, из-за чего необходимо снижать его дозу, но не отменять совсем.
Увеличивают дозировку Флудрокортизона при проживании в жарком климате (так как человек будет терять много пота, а с ним и натрия), при беременности – со второго триместра.
Если человек с надпочечниковой недостаточностью заболевает инфекционным заболеванием с повышением температуры, или ему требуется проводить травматичную манипуляцию или операцию, то во избежание развития аддисонического криза ему нужно увеличить дозировку принимаемого глюкокортикоидного препарата в 3-5 раз. Минералокортикоиды при этом не корректируются.
Контроль эффективности лечения осуществляется вначале каждый месяц (с обязательным определением уровней гормонов и электролитов в крови), затем – 1 раз в 2-3 месяца. В случае надпочечниковой недостаточности ситуация такая, что лучше превысить дозировку глюкокортикоидов на 1-2 суток, чем повысить шанс развития острой недостаточности.
Лечение острой надпочечниковой недостаточности
Криз чаще всего развивается при отсутствии увеличения дозировки препарата на фоне инфекционного заболевания, при пропуске приема глюкокортикоида или при их своевольной отмене.
Лечится такое состояние в отделении реанимации. Лечение заключается в:
внутривенном введении большого количества растворов натрия хлорида и глюкозы – для коррекции водно-электролитных нарушений. Глюкозы должно вводиться достаточное количество, и все время инфузии непрерывно проводится мониторинг в крови натрия и калия; замещении возникшего дефицита глюкокортикоидов с помощью внутримышечного и внутривенного введения синтетических препаратов. Начинают с Преднизолона в дозе 2,5-7 мг/кг веса. Его вводят капельно или внутривенно струйно. Как только явления шока купированы, этот препарат можно вводить внутримышечно ; при выраженном снижении артериального давления вводят препараты-вазопрессоры: Добутамин, Дофамин, Мезатон, Адреналин; лечении заболевания, вызвавшего криз. Так, при инфекционной патологии назначаются противовирусные, противогрибковые или антибактериальные средства, при хирургической патологии – после стабилизации состояния выполняется необходимое вмешательство.
После того, как артериальное давление, уровни калия и натрия нормализуются, можно переводить больного на прием таблетированных препаратов глюкокортикоидов и возвращать прежнюю дозу минералокортикоидов. После этого пациента переводят в общую палату.
Диагностика надпочечниковой недостаточности
При вменяемом состоянии пациента диагностика начинается со сбора анамнеза и пояснений симптомов самим больным. Проводится опрос на наличие заболеваний имеющих отношение к гипокортицизму. Кроме этого основные манипуляции для постановки диагноза:
- измерение артериального давления, у пациента больного недостаточностью оно понижено;
- проводится осмотр кожных покровов на наличие пигментации, ее характера и интенсивности;
- измеряется пульс больного, обычно он учащен;
- ЭКГ, на которой дополнительно подтверждаются аритмичные сердечные сокращения;
- назначаются анализы крови, в которых обнаруживают повышенное значение скорости оседания эритроцитов (СОЭ), лимфоцитоз, снижение уровня сахара и другое;
- анализ мочи, в котором при обезвоживании обнаруживается высокое содержание ацетона;
Как правильно сдавать анализ мочи читайте в нашей статье.
анализ на уровень гормонов вырабатываемых надпочечниками;
тест на АКТГ;
ультразвуковая диагностика и рентген. Для выявления очагов воспаления;
компьютерная томография надпочечников (КТ);
Дает представление о состоянии органов при помощи лучевой диагностики в формате 3D. Для этого медицинское учреждение должно быть соответственно оборудовано. Если аппарата для данного исследования нет, то обходятся без него.
МРТ головного мозга, для выявления патологий гипоталамуса и гипофиза.
Прогноз и профилактика надпочечниковой недостаточности
Общераспространенность первичной хронической недостаточности надпочечников варьируется от сорока и до ста случаев в год на один миллион человек. Возраст пациентов в среднем составляет от 20 до 50 лет, но наиболее чаще встречается недостаточность у больных в возрасте от 30 до 40 лет.
Люди симптомами надпочечниковой недостаточности без лечения не смогут нормально себя чувствовать и вести обычный образ жизни. А при своевременном и правильном лечении могут жить совершенно нормально с такой же продолжительность и качеством жизни, необходимо лишь правильно подобрать дозу кортикостероидов. Прогноз надпочечниковой недостаточности будет весьма благоприятным, если заместительная терапия проводилась квалифицировано, а главное своевременно. Прогноз может ухудшиться, если присутствуют развивающиеся сопутствующие аутоиммунные заболевания. Касательно прогнозирования при адренолейкодистрофии — то исход плохой, формируется скорым прогрессированием болезни, прежде всего в нервной системе, а не недостаточностью надпочечников.
Что касается профилактики надпочечниковой недостаточности, то специальной такой терапии нет в медицине. Если же такое заболевание является семейным (врожденным), то возможна медико-генетическая консультация
Прежде всего важно своевременно распознать недуг. Дальнейшее развитие первых признаков острого гипокортицизма, а также криза с легкостью предотвращается у пациентов с надпочечниковой недостаточностью при операционных вмешательствах, родах или в течение беременности
В таких случаях в целях предотвращения заболевания назначаются препараты ДОКСА и гликокортикоиды.
Женщина во время вынашивания ребенка должна избегать вредного воздействия алкоголя, табачных изделий, что станет прекрасной профилактикой врожденного недоразвития надпочечников, а в дальнейшем надпочечниковой недостаточности.
Надпочечниковая недостаточность
Описание
Надпочечниковая недостаточность — это синдром, обусловленный первичным нарушением коры надпочечников или вторичными ее изменениями в результате уменьшения секреции АКТГ. Этиология Первичная надпочечниковая недостаточность обусловлена туберкулезом (в 40% случаев) или атрофией коры надпочечников, вызванной аутоиммунными процессами (в 50% случаев), реже двусторонней адреналэктомией, тромбозом цен или эмболией надпочечников. Причиной вторичной недостаточности могут быть послеродовой некроз гипофиза (синдром Шихена), опухоли гипофиза, гипофизэктомия, краниофарингиомы. Вторичная надпочечниковая недостаточность, сопровождающаяся выпадением только секреции АКТГ гипофизом, встречается крайне редко. Чаще наблюдается сочетание с недостаточностью тиреотропного, соматотропного, гонадотропных гормонов, характеризующееся соответствующими симптомами (межуточногипофизарная недостаточность). Изолированная недостаточность АКТГ встречается у больных, принимающих синтетические кортикостероиды для лечения неэндокринных заболеваний (бронхиальная астма, кожные и почечные заболевания). Патогенез Снижение секреции кортизола, альдостерона и кортикостерона. Симптомы Симптомы надпочечниковой недостаточности развиваются только после разрушения 90% объема ткани надпочечников. Одним из основных симптомов надпочечниковой недостаточности является выраженная общая и мышечная слабость. Проявляется также симптомами сниженной продукции гормонов коры надпочечников. Для первичной хронической недостаточности характерны постоянная мышечная слабость, усиливающаяся после физической нагрузки, уменьшение массы тела, гиперпигментация кожных покровов лица, шеи, ладонных складок, подмышечных областей, промежности. Пигментные пятна на слизистых оболочках (внутренняя поверхность щек, язык, твердое небо, десны, влагалище, прямая кишка) имеют синеваточерную окраску. Диагноз Ставят на основании снижения исходного уровня 17ОКС в моче и плазме и сохраненной реакции на АКТГ. АД обычно понижено, иногда нормальное, может быть повышено при сочетании с гипертонической болезнью. Почти всегда выражены желудочнокишечные расстройства (снижение аппетита, тошнота, рвота, боль в животе, жидкий стул); нарушаются белковый (снижен синтез белка), углеводный (низкий уровень сахара натощак, плоская кривая после нагрузки глюкозой) и водносолевой (гиперкалиемия, гипонатриемия) обмен. Выделение с мочой натрия увеличено, калия — уменьшено. Характерны снижение уровня 17ОКС в плазме и моче, отсутствие или снижение резервов секреции гормонов корой надпочечников при стимуляции АКТГ. Лечение Лечение первичной и вторичной надпочечниковой недостаточности заключается во введении гормонов коры надпочечников. Применяют преднизолон (преднизон), кортизон. Если АД не нормализовалось, то добавляют дезоксикортикостерона ацетат по 5 мг в масляном растворе в/м ежедневно, через день или 2 раза в неделю либо в таблетках по 5 мг 1–3 раза в день под язык. Лечение проводят под контролем АД (если оно выше 130/80 мм рт. ст., дозу уменьшают, добиваясь нормализации АД), массы тела (быстрое увеличение также свидетельствует о передозировке глюкокортикоидов), общего самочувствия больного (исчезновение анорексии, диспепсии, мышечной слабости). Диета должна содержать достаточное количество белков, жиров, углеводов и витаминов; дополнительно назначают поваренную соль (до 10 г вдень), при резком снижении массы тела рекомендуют анаболические стероиды (курсами 3–4 раза в год). Аскорбиновую кислоту назначают по 1–2 г в сутки постоянно. При туберкулезной этиологии заболевания противотуберкулезное лечение проводят совместно с фтизиатром. Классификация В клинической практике различают: Острая надпочечниковая недостаточность Хроническая надпочечниковая недостаточность
Причины надпочечниковой недостаточности
- Нехватка альдостерона сопровождается нарушением электролитного и водно-солевого обмена. Из организма активно выводится натрий, и происходит накопление калия. В итоге дает появляется обезвоживание, что негативно воздействует на пищеварение, работу сердца и сосудов.
- Дефицит кортизола влечет за собой нарушение процессов, при которых происходит усвоение углеводов. Также наблюдается нарушение процесса превращения глюкозы в гликоген. В итоге адаптационные механизмы ослабляются, организм от этого страдает.
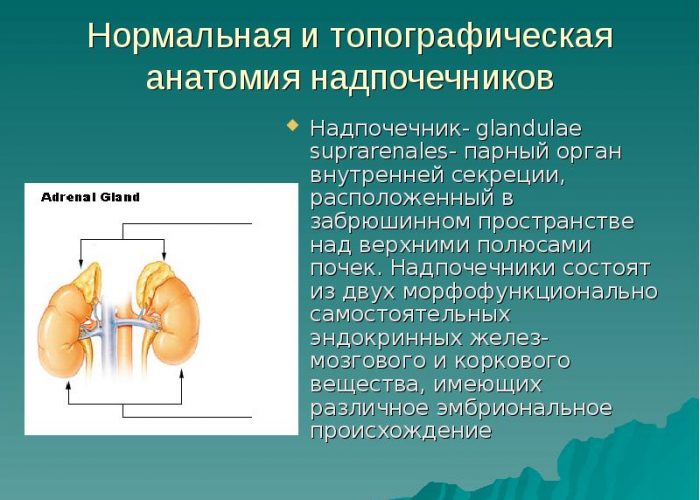
Надпочечники представляют собой парный орган, который обладает огромным количеством компенсаторных возможностей.
Первичная недостаточность появляется исключительно в случаях, когда поражено 90% коры. Острая надпочечниковая недостаточность, а впоследствии и хроническая надпочечниковая недостаточность развивается в процессе возникновения патологий самих органов. Причиной первичного заболевания могут быть:
- состояния, связанные с аутоиммунными поражениями (когда ткани надпочечников атакуются антителам самого организма) – это является причиной 98% случаев заболеваний;
- врожденное недоразвитие коры органа;
- туберкулез – развиваться болезнь в легких, а затем переходит на другие органы;
- амилоидоз – процесс, при котором в тканях органа происходит отложение специфического белка;
- некроз надпочечников (отмирание ткани);
- атрофия надпочечников;
- метастазы опухолей в ткани органа;
- кровоизлияние;
- у ребенка после рождения как результат кислородного голодания.
- сепсис;
- скарлатина;
- дифтерия;
- сосудистый тромбоз;
- опухолевые реакции;
- ВИЧ-инфекция;
- поражение ткани глаз и мышц.
- вирусной инфекцией;
- кровоизлиянием в результате травмы;
- облучением;
- продолжительным лечением с использованием гормональных препаратов;
- операцией;
- врожденными патологиями (недоразвитость органа). На этом фоне может развиваться нехватка АКТГ, а также других гормонов;
- аутоиммунными реакциями.
Что касается третичного заболевания, то угнетение функции происходит вследствие врожденных или приобретенных болезней гипоталамуса.
Таким образом, в организме может развиться патология, которая нуждается в срочном лечении. Чаще всего возникает первичная форма.
Лечение надпочечниковой недостаточности
При хронической недостаточности терапия направлена на замещение недостающих гормонов и устранение причин, повлекших формирование патологии. Лечение воспаления надпочечников проводится по нескольким направлениям:
- Этиотропная терапия. Медикаментозно лечатся грибковые заболевания, туберкулёз, сепсис. Хирургически – новообразования и аневризмы.
- Патогенетическая терапия. Назначаются анаболические стероиды, глюкокортикостероиды, минералокортикоиды.
- Симптоматическая терапия. Основывается на диетотерапии и витаминотерапии.
При острой патологии назначается иное лечение. Болезнь надпочечников купируется при проведении комплексной терапии:
- коррекция электролитного дисбаланса (раствор глюкозы 10-20%, изотонический раствор Na);
- массивная кортикостероидная заместительная терапия (Гидрокортизон);
- лечение патологии, спровоцировавшей острый процесс.
Болезнь надпочечников у женщин требует тщательного поиска первопричины.
Доктора
специализация: Терапевт / Хирург / Эндокринолог
Коломиченко Михаил Ефимович
6 отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Гидрокортизон
Преднизолон
Ретаболил
- глюкокортикостероиды (Ацетат кортизона, Гидрокортизон, Преднизолон);
- анаболические стероиды (Феноболил, Ретаболил, Силаболил);
- минералокортикоиды (ДОКСА).
Процедуры и операции
К оперативному вмешательству прибегают при подозрении на злокачественное новообразование надпочечника, а также, если в результате разрастания опухоли орган начинает вырабатывать гормоны в избыточном количестве, негативно влияя на качество жизни пациента. Неактивные опухоли небольших размеров без подозрения на озлокачествление не оперируют.
Хирургическое вмешательство может проводиться по нескольким оперативным доступам.
Предпочтение отдаётся наименее травматичным и наиболее прогрессивным доступам к надпочечнику. Таким является ретроперитонеальный (внебрюшинный) поясничный доступ, которым имеет 2 модификации:
- CORA. При проведении классической ретроперитонеоскопической операции пациента кладут на стол на живот. В области поясничного отдела делается 3 прокола и вводятся два инструмента с видеокамерой. Не проникая в брюшную полость и манипулируя инструментами хирург выделяет надпочечник, клипирует его сосуды и удаляет орган. Длительность операции при неосложнённом случае составляет всего 30-40 минут. Плюсом операции является отсутствие шрама на передней брюшной полости и отсутствие нагнетания углекислого газа в брюшную полость. Травматичность метода настолько минимальна, что уже вечером пациенты могут спокойно ужинать самостоятельно и через 2-3 дня выписываются домой. Доступ CORA позволяет удалить опухоли размером до 8 см. После удаления надпочечниковая опухоль подвергается измельчению в специальном контейнере с последующим выведением из тела через размеры в поясничной области длиной 1,5-2 см. После оперативного вмешательства пациенту накладывается 3 небольших шва.
- SARA. Однопортовая ретроперитонеоскопическая адреналэктомия считается наименее травматичным, т.к. оперативное вмешательство проводится на одном единственном разрезе длиной 3 см. Для операции используется эндоскоп с видеокамерой и инструменты. Оперативное вмешательство завершается удалением опухоли и формированием единственного шва на поясничной области.
Диагностика
При подозрении на надпочечниковую недостаточность, медики рекомендуют проведение ряда исследований:
- сбор анамнеза пациента, внешний осмотр больного;
- анализ крови предназначен для выявления анемии;
- биохимическое исследование крови позволяет выявить уровень калия, натрия, креатинина в крови;
- анализ уровня гормонов надпочечников, аналогичные исследования крови и мочи. На течение заболевания указывает понижение уровня кортикостероидов;
- УЗИ почек и надпочечников;
- компьютерная томография позволяет оценить масштаб повреждений, диагностировать патологический процесс (наличие опухолей, туберкулёз);
- методы определения надпочечниковых аутоантител (в качестве диагностики болезни Аддисона).
Только на основе полученных результатов врач определяет конкретную тактику терапии.
Причины возникновения
 Возникновение первичной недостаточности характеризуется повреждением железистой ткани на 84-90%.
Возникновение первичной недостаточности характеризуется повреждением железистой ткани на 84-90%.
В большинстве случаев (до 98%) это вызвано аутоиммунной атрофией коркового вещества, когда организм вырабатывает антитела к собственным клеткам.
В редких случаях поражаются надпочечники у страдающих туберкулезом легких пациентов.
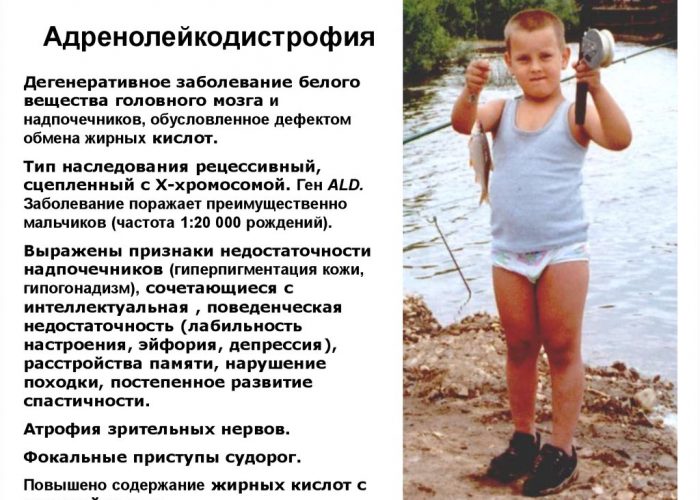
Первичную надпочечниковую недостаточность может вызвать адренолейкодистрофия (примерно 1-2%).
Вследствие генетической патологии происходит снижение выработки фермента, отвечающего за расщепление жирных кислот. Они, накопившись в коре надпочечников, тканях нервной системы, ведут к дистрофическим изменениям.
Изредка такая патология наступает в результате коагулопатии, ВИЧ-инфицировании, инфаркте надпочечников (двухстороннем), метастаз опухолей в надпочечники, удалении надпочечников.
Факторами, способствующими возникновению атрофии коры надпочечников, могут служить:
- дефекты сердца;
- новообразования злокачественные;
- амилоидоз надпочечников;
- патология грибковая;
- сифилис;
- нагноительные процессы;
- применение лекарственных средств.
Вторичная надпочечниковая недостаточность может возникнуть в результате нарушений гипоталамо-гипофизарной области, вызванных опухолями или деструктивными процессами, в результате которых нарушается кортикотропная функция из-за:
- вмешательств деструктивно травматического характера (операций, приема глюкокортикоидов в течение долгого времени, лучевой терапии);
- наличия в гипофизе или гипоталамусе гранулематозных процессов.
Возможно снижение выработки альдостерона и кортизола при данной патологии, в результате нарушается водно-солевой баланс и обмен веществ. Недостаток альдостерона ведет к обезвоживанию (натрий выводится из организма, а калий задерживается), что ведет к нарушению работы систем (пищеварительной и сердечно-сосудистой).
При снижении выработки кортизола происходит подавление образования гликогена и развитие гипогликемии. В гипофизе недостаток кортизола ведет к выработке большого количества адренокортикотропного гормона, отвечающего за пигментацию кожи и слизистых. Стрессы ведут к угнетению функции надпочечников и дальнейшему прогрессированию данной патологии.
Вторичная недостаточность сопровождается низким уровнем только кортизола (при нормальном количестве альдостерона). Поэтому течение в этом случае легче по сравнению с первичной.
Причины и симптомы недостаточности надпочечников
Надпочечники – это уникальный орган, обладающий огромными компенсаторными способностями. Для развития симптомов недостаточности необходимо, чтобы произошло поражение не менее 90% тканей органа. Причинами развития первичной формы гипокортицизма называют:
- аутоиммунное поражение надпочечников. Является самой распространенной причиной патологии;
- врожденные аномалии развития надпочечников;
- присутствие тройного синдрома (синдрома Алгроува);
- развитие туберкулезного процесса. Сначала он локализуется в легких, после чего распространяется на другие органы;
- амилоидоз. Данное заболевание характеризуется отложением в тканях надпочечников аномального белка;
- адренолейкодистрофия. Генетически передающееся заболевание, сопровождающееся поражением тканей надпочечников и головного мозга;
- метастазы опухолей злокачественного характера;
- кровоизлияние в ткани надпочечников. Обычно происходит при осложненном течении инфекций (скарлатина, дифтерия, сепсис);
- синдром Смита-Опица. Сопровождается рядом симптомов – задержкой развития, аномалией строения гениталий;
- тромбоз сосудов, питающих ткани надпочечников;
- появление в надпочечниках доброкачественных или злокачественных опухолей;
- некроз органа при развитии ВИЧ-инфекции;
- кислородное голодание новорожденного в процессе родов;
- синдром Кернса. Сопровождается поражением глаз и различных групп мышц.



Причины развития вторичной и третичной недостаточности
Вторичная надпочечниковая недостаточность проявляется вследствие следующих причин:
- тяжелое развитие вирусных инфекций, что сопровождается поражением головного мозга;
- кровоизлияние в гипофиз, что является причиной полученной травмы;
- присутствие доброкачественной или злокачественной опухоли;
- деструкция отдела мозга, что связано с длительным приемом глюкокортикостероидов, проведенными операциями или облучением;
- врожденная аномалия, характеризующаяся патологическим уменьшением объема органа;
- аутоиммунное поражение гипофиза.
Третичная недостаточность развивается при наличии врожденной или приобретенной патологии гипоталамуса. Это происходит при наличии опухолей, после облучений, осложненного течения инфекций, при кровоизлияниях.
Симптомы заболевания
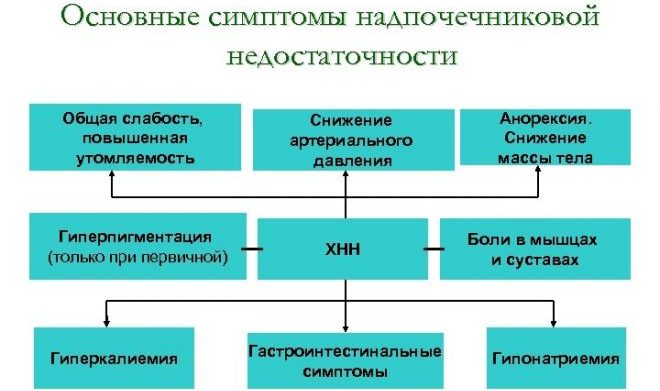
К основным симптомам надпочечниковой недостаточности относят:
- потемнение кожи и слизистых оболочек. Особенно подвержены этому процессу те участки, которые ранее были более пигментированными;
- существенное снижение массы тела – от 3 до 25 кг;
- понижение показателей артериального давления. У гипертоников его показатели могут оставаться в пределах нормы;
- слабость, повышенная утомляемость и потеря работоспособности;
- развитие депрессивных расстройств, перепады настроения;
- любовь к соленой пище, к соли в чистом виде. Это объясняется потерей организмом натрия;
- наблюдаются расстройства пищеварения. Больной жалуется на диарею, которая чередуется с запором, тошноту, рвоту;
- выявление гипогликемии при выполнении лабораторной диагностики.