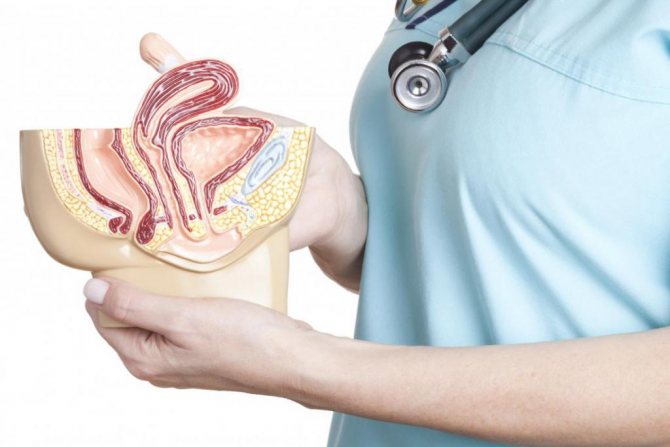
Гсг маточных труб
Содержание:
- Как происходит проверка фаллопиевых труб на проходимость
- Услуги ОН КЛИНИК
- Гистеросальпингография — это больно?
- Гистеросальпингография (ГСГ)
- Варианты диагностики
- Гистеросальпингография (ГСГ), ее особенности
- Подготовка к ГСГ
- Расшифровка результатов
- Результаты ГСГ маточных труб в норме
- Какие ощущения будут после гистеросальпингографии
- Требуется ли удаление маточных труб при их непроходимости?
- Какое вещество применяют для ГСГ?
- Показания к диагностической гистеросальпингографии
Как происходит проверка фаллопиевых труб на проходимость
Кроме лапароскопии, все остальные диагностические процедуры делают в амбулаторных условиях. То, на какой день месячного цикла проводят обследование, зависит от выбранного метода. Регнтенологическую гистеросальпингографию, например, проводят, в середине первой фазы, с 5-го по 10-й день, а гидросонографию при помощи УЗИ в 2d или 3d – во второй после 12-го дня.
Накануне или непосредственно перед процедурой должен быть проведен гинекологический осмотр на кресле, в ходе которого врач оценивает состояние шейки матки, внешнего зева и стенок влагалища, и разрешает дальнейшую диагностику.
Как проводится ГСГ
Введение контрастного вещества может оказаться немного болезненным, поэтому, если вы очень переживаете или ваш болевой порог слишком высок – не стесняйтесь, попросите обезболивание.
Чтобы пациентка не ощущала дискомфорт, для анестезии влагалищной части шейки матки используют лидокаиновый гель или спрей. После этого в цервикальный канал вводят специальный катетер и выполняют первый, обзорный снимок малого таза. Затем, начинают вводить небольшие порции йодсодержащего контраста, который постепенно заполняет полость матки и просветы фаллопиевых каналов. Это продолжается до начала излития контрастного вещества в малый таз.
В ходе наполнения рентгенолог делает несколько снимков, отображающих продвижение жидкости. Вся процедура занимает не более 20 минут. Однако, с целью контроля за возможными индивидуальными реакциями на введенный препарат, пациентка должна еще не менее получаса находиться под наблюдением врача.
Как проводится МСГ
При ультразвуковой проверке проходимости труб роль контрастного вещества играет 0,9% раствор хлорида натрия. УЗ-лучи проходят через жидкость, отбиваются от поверхности стенок исследуемого органа. Изображение при этом выводится на экран монитора. Врач в реальном времени следит за продвижением раствора внутри организма и оценивает ситуацию.
При метросальпингоскопии теплый физиологический раствор под определенным напором через катетер подается прямо в фаллопиевый канал. Одним из плюсов этого метода является то, что проходящая по трубе жидкость не просто наполняет ее, а и слегка растягивает, что в некоторых случаях помогает избавиться от небольших и неплотных спаек. Благодаря подобной реканализации, после обследования шансы забеременеть возрастают. Преимущество использования физраствора – полное отсутствие аллергических реакций.
Лапароскопия
Если женщине требуется диагностическая лапароскопия, перед ней необходимо пройти стандартную передоперационную подготовку. Процедура проводится в стерильных условиях операционного блока. Через небольшие проколы в полость малого таза вводят лапароскоп с системой отсосов, два манипулятра и эндокамеру. Для удобства проведения манипуляций в оперируемую полость закачивают воздух или инертный газ.
В ходе оптического визуального осмотра удаляют экстрамуральные спайки, а при необходимости выполняют пластику поврежденной маточной трубы. После этого лапароскоп и вспомогательные инструменты извлекают, проколы зашивают.
На сегодняшний день лапароскопия является наиболее эффективным методом диагностики и восстановления нормальной проходимости маточных труб, однако в некоторых запущенных случаях, рекомендуется тубэктомия.
Если существует хоть малейшее подозрение на беременность – рентгенографические обследования и диагностические оперативные вмешательства запрещены.
Услуги ОН КЛИНИК
Если Вам необходимо сделать рентген маточных труб максимально быстро – обращайтесь в Международный медицинский центр ОН КЛИНИК, где врачи уделят Вам максимум внимания и окружат заботой. После у Вас сразу же будет возможность получить расшифровку полученных снимков и при необходимости – план эффективного лечения для устранения заболеваний половых органов и бесплодия.
Мы гарантируем нашим клиентам высочайший уровень качества и безопасности наших медицинских услуг, который соответствует лучшим мировым стандартам. Подтверждение тому – тысячи благодарных пациентов, которые вернули здоровье с нашей помощью и продолжают его поддерживать по нашим рекомендациям.
Гистеросальпингография — это больно?
Если погуглить «гистеросальпингография», то становится слегка не по себе. Отзывы пестрят яркими эпитетами: «страшная штука», «три дня не находила себе места», «пришла на процедуру чуть живая от страха» и так далее. Очевидно, у этого исследования не слишком приятная репутация — чуть симпатичнее, чем у иголок под ногти.
Однако если почитать отзывы внимательнее, то становится чуть спокойнее: «больше боялась», «было не больно, но неприятно»
Большинство пациенток оценивают процедуру как «противную, но терпимую», однако важно понимать, что болевые ощущения очень индивидуальны и то, что одному покажется слегка дискомфортным у другого вполне может вызвать «искры из глаз»
Гистеросальпингография (ГСГ)
ГСГ относится к рентгенологическим исследованиям, но с определенным перечнем дополнительных манипуляций. Проводится процедура совместными усилиями рентгенолога и гинеколога. Это один из достаточно информативных проверок проходимости труб, который до сих пор широко используется.
Процедура проводится по определенной схеме. Сначала гинеколог вводит катетер в полость матки – через него будет поступать контраст. Именно это вещество может проникать через просвет труб в брюшную полость, проверяя степень их проходимости.
Подготовка к процедуре стандартна. Она предполагает сдачу необходимых анализов, а также исследований на ВИЧ, гепатит и ИППП. За неделю до обследования нужно исключить использование любых противозачаточных средств, а также сексуальные контакты с партнером. За пару дней до процедуры нужно исключить из рациона питания газировку, хлебобулочные изделия, молоко и любые другие продукты, приводящие к повышенному газообразованию.
Есть определенные противопоказания к гистеросальпингографии:
- аллергия на йод (входит в состав вводимого контраста);
- кровянистые выделения из влагалища;
- тромбофлебит;
- кистозные образования на яичниках;
- цистит в стадии обострения;
- гипертиреоз;
- ОРВИ;
- воспалительные заболевания половой сферы.
Пациентки преимущественно хорошо переносят данное обследование. Вводимое вещество нагревается до комфортной температуры, поэтому не вызывает никакого дискомфорта. Но люди по-разному восприимчивы к подобному исследованию, поэтому некоторым пациенткам рекомендуется принять обезболивающее за 30 минут до процедуры.
Варианты диагностики
Гистеросальпингография (ГСГ) или метросальпингография (МСГ)
Рентгенографическая методика, оценивающая состояние матки и яйцеводов. Процедура с 80% точностью обнаруживает любые деформации, ведущие к непроходимости — извитости, расширения, перетяжки.
Перед проведением процедуры назначаются:
- Анализ крови на сифилис и гепатиты.
- Обследование мазка из половых путей на ЗППП и флору.
- Исследование крови на свертываемость.
Для поведения гистеросальпингографии в полость матки вводят рентгенконтрастную жидкость, заполняющую пространство фаллопиевых труб, полости матки и брюшной полости. Затем с помощью рентгена осматривают внутренние половых органы женщины, выявляя их дефекты, в том числе, трубную непроходимость.
В норме контраст должен выйти через отверстие маточной трубы в брюшную полость, но при непроходимости этого не происходит. Вещество, дойдя до преграды, останавливается, что видит врач на рентгеновском снимке.
Ультразвуковая гидросонография (УЗГСС)
При этом методе оценки проходимости маточных труб не используется рентгеновское излучение, а сама процедура не вызывает боли и дискомфорта. Предохраняться после УЗ-процедуры до начала нового цикла не нужно.
УЗГСС выполняется перед овуляцией, когда цервикальный канал максимально широк, расслаблен, а введение инструмента не приходит к спазмам. Проведение УЗГСС требует такого же предварительного обследования, как и ГСГ.
В ходе процедуры в специальный тонкий катетер, помещенный в шейку матки, вливается физиологический раствор, нагретый до комфортной температуры. Далее врач с помощью аппарата для ультразвуковых исследований наблюдает за перемещением жидкости — если раствор беспрепятственно движется в матку, значит, яйцеводы функционируют нормально. Нарушение движения жидкости указывает на непроходимость. УЗГСС – безвредный и безболезненный метод исследования проходимости маточных труб, проводимый без лучевой нагрузки.
Диагностическая лапароскопия
Прокол брюшной стенки для аппаратного осмотра внутренних органов.
В ходе операции выполняется два небольших разреза, через которые в брюшную полость закачивается газообразное вещество для расширения пространства и упрощения осмотра. Затем в один из проколов вводится миниатюрная видеокамера для наблюдения за ходом операции, а в другой – инструмент, с помощью которого врач может передвигать и рассматривать внутренние органы под нужным углом. В ходе осмотра доктор фиксирует имеющиеся патологии репродуктивной системы (яйцеводов, яичников, матки — в зависимости от цели лапароскопии) и ставит диагноз.
Процедура проводится под наркозом, что позволяет избежать возникновения спазмов, мешающих диагностике. После вмешательства женщина находится в стационаре в течение суток. Через два-три дня можно приступить к привычной жизни и выйти на работу.
После диагностической лапароскопии в течение месяца запрещаются половые отношения, интенсивные физически нагрузки и подъем тяжестей. Физическую активность нужно увеличивать постепенно, начиная со спокойных пеших прогулок на свежем воздухе.
Хотя наступление беременности возможно сразу после проведения исследования, планировать зачатие нужно не ранее чем через три месяца, чтоб организм полностью восстановился.
Фертилоскопия
Ввиду низкой информативности применяется крайне редко. Процедура близка по сути к диагностической лапароскопии, но инструмент внутрь тела вводится через влагалище, а не проколы.
Методика дает врачу возможность оценить состояние фаллопиевых труб и их проходимость, увидеть наличие или отсутствие спаек, выявить имеющиеся патологии органов репродуктивной системы и даже выполнить незначительные хирургические вмешательства.
Пертубация (кимопертубация)
Также редко практикуется по причине низкой информативности. При ее проведении с помощью сверхтонкого гибкого катетера в полость матки вводят газ (воздух или кислород). Под влиянием газа яйцеводы естественным образом сокращаются, а врач получает информацию о происходящих в органе процессах с помощью специальных приборов, отражающих сжатия труб в виде графической кривой.
Пертубация выполняется на гинекологическом кресле. Обезболивание проводится с помощью но-шпы и баралгина. Длительность процедуры составляет около пяти минут и еще небольшое время требуется аппарату для произведения анализа и построения графика.
Гистеросальпингография (ГСГ), ее особенности
ГСГ – это метод исследования матки и маточных труб с использованием контрастного раствора, который вводится в полость органа. Исследование основано на разнице в физических свойствах контрастной жидкости и маточных тканей. В частности, они отличаются по своей способности поглощать рентгеновские или ультразвуковые лучи. Пропуская их сквозь заполненную матку, можно увидеть на снимке или экранном изображении четкие контуры этого органа, а также заметить новообразования, расположенные внутри полости и в маточных трубах. С помощью ГСГ удается установить причину непроходимости труб, обнаружить в матке такие патологии, как полипы, спайки, дефекты эндометрия, которые нередко приводят к бесплодию.
Виды ГСГ, их преимущества и недостатки
В зависимости от того, какое излучение используется, различают 2 вида гистеросальпингографии:
- Простая ГСГ (или РГСГ). Полость и маточные трубы заполняются контрастным веществом, а затем делаются рентгеновские снимки. В качестве контрастного вещества используется препараты радиоактивного йода (Кардиотраст, Уротраст, Верографин, Триомбраст), способного поглощать рентгеновское излучение.
- Ультразвуковая ГСГ (ЭХО-гистеросальпингография, или по-другому гистеросальпингоскопия). Контрастным веществом служит физиологический раствор. Его нагнетают в матку и маточные трубы, а затем пропускают ультразвуковые волны, получая изображение на экране монитора. Проводится трансвагинальное УЗИ.
Точность рентгеновского ГСГ изображения выше. Однако преимуществом ультразвуковой ГСГ является использование безвредного излучения, а также отсутствие необходимости использовать препараты йода, способные вызывать аллергию.
При назначении РГСГ маточных труб женщине необходимо предохраняться на протяжении всего цикла, избегая зачатия до проведения исследования и после него. В противном случае действие радиоактивных лучей и контрастных препаратов вредно повлияет на развитие плода. При использовании УЗ методики уже непосредственно после проведения ГСГ маточных труб в том же цикле наступление беременности совершенно безопасно, так как угрозы для здоровья будущего ребенка нет никакой.
Недостатком рентгеновской методики исследования маточных труб является необходимость проведения более сложной подготовки к процедуре. У обоих методов проведения ГСГ имеются противопоказания, а также не исключается вероятность осложнений.
Существуют и другие методы исследования состояния матки, такие как диагностическая лапароскопия и фертилоскопия. При этом осмотр полости органа производится с помощью специальной видеокамеры. Для того чтобы ее поместить в матку, необходимо проведение малоинвазивных хирургических операций. Оптические приспособления вводятся через проколы на животе (при обычной лапароскопии) или через надрез в задней стенке влагалища (при фертилоскопии). В отличие от них ГСГ проводится без разрезов и проколов.
Показания и противопоказания к назначению ГСГ
Наиболее часто ГСГ назначают для определения причин бесплодия или повторяющихся выкидышей. С помощью такого исследования выявляют степень непроходимости маточных труб, патологии их структуры. Выявляются нарушения анатомического строения матки и другие причины невынашивания беременности. Гистеросальпингография применяется также в качестве метода контроля состояния матки после проведенного медикаментозного или хирургического лечения.
Противопоказаниями являются:
- Беременность. Внутриматочное вмешательство любого рода ведет к ее прерыванию. При внематочной беременности во время нагнетания жидкости в матку может произойти разрыв маточной трубы.
- Наличие влагалищных кровотечений между менструациями.
- Острые и хронические воспалительные заболевания матки, яичников и других органов малого таза.
- Существование опухолей и кисты яичников, доброкачественных и злокачественных опухолей матки, обнаруженных другими методами.
- Наличие заболеваний органов кроветворения, а также кровеносных сосудов.
Исследование не проводится во время протекания в организме общих воспалительных и инфекционных заболеваний, наличии бронхиальной астмы, склонности к аллергии.
Подготовка к ГСГ
Женщина проходит обследование перед выполнением ГСГ. Она сдает общеклинические анализы и мазки из урогенитального тракта. В случае выявления в крови признаков воспаления (лейкоцитоз, увеличение СОЭ) процедура не проводится.
За 1 неделю до ГСГ необходимо исключить применение любых вагинальных свечей или таблеток. Исключение составляют препараты, назначенные врачом специально для подготовки к процедуре. За полчаса до ГСГ с целью снижения неприятных ощущений можно принять таблетку спазмолитики (дротаверин).
Подготовка к ГСГ в случае выявления воспалительных заболеваний
Иногда мазок, взятый из половых органов накануне проведения ГСГ, показывает наличие воспалительного процесса. В мазке могут быть обнаружены:
- лейкоциты;
- слизь;
- бактерии;
- грибы;
- трихомонады.
Все эти изменения являются основанием для отмены процедуры обследования маточных труб. Потому что при введении контрастного вещества, а также вследствие сокращения мускулатуры репродуктивных органов возможно восходящее распространение инфекции. Она может попасть в маточные трубы и даже в брюшную полость с развитием пельвиоперитонита.
Поэтому в случае выявления воспалительных процессов требуется особая подготовка к ГСГ. Необходима санация урогенитального тракта. Проводится она различными способами, в зависимости от выявленных нарушений биоценоза. Обнаружены могут быть:
- половые инфекции;
- транзиторная флора;
- кандиды;
- условно-патогенные бактерии в повышенных количествах.
Если причиной воспалительных изменений в мазке стала условно-патогенная или транзиторная флора, применяются местные антисептики. Они назначаются в виде свечей. Применяются также спринцевания. После курса терапии нужно подождать 2 недели. Затем – сделать бак посев. При снижении концентрации бактерий ниже 10 в 4 степени КОЕ можно проводить процедуру, если мазок на флору при этом нормальный, и воспалительные симптомы отсутствуют.
При выявлении половых инфекций требуется антибиотикотерапия. В случае гонореи назначают цефтриаксон. При трихомониазе используют орнидазол. При хламидиозе применяется доксициклин. Через 2 недели методом ПЦР исследуют мазок из урогенитального тракта. Отсутствие ДНК патогенного микроорганизма считается критерием излеченности. В этом случае можно проводить ГСГ.
Иногда выявляется грибы кандида. Они говорят о кандидозе. В народе болезнь называют молочницей. Для её излечения обычно бывает достаточно приема 1 таблетки флуконазола 150 мг. После этого через 2 недели берется мазок на флору. Если псевдомицелия и почкующихся клеток не обнаружено, воспалительных изменений в мазке и клинических признаков кандидоза нет, ГСГ проводится, как только для этого наступит благоприятный момент (необходимая фаза цикла).
Расшифровка результатов
Изучив полученные снимки, врач выдает на руки пациентке описание возможных патологий.
Может быть замечено несоответствие нормам размер и форма маточных труб, их асимметричное расположение. Они бывают извилистыми, слишком короткими или длинными. При этом ставится диагноз «врожденная непроходимость».
Расширение отдельного участка трубы говорит о скоплении в нем жидкости, образовании мешочка (сактосальпинкса) в результате появления перегородок (спаек). Характерная форма труб наблюдается при туберкулезе матки. Они напоминают по виду колбу. При этом уменьшается и объем самой матки. При возникновении полипов в области входа в трубы или на других участках эндометрия на снимке появляются выпячивания по контуру изображения.
Достоинством методики является то, что после нагнетания контрастного раствора в маточные трубы их проходимость нередко улучшается за счет механического воздействия на образовавшиеся препятствия.
Результаты ГСГ маточных труб в норме
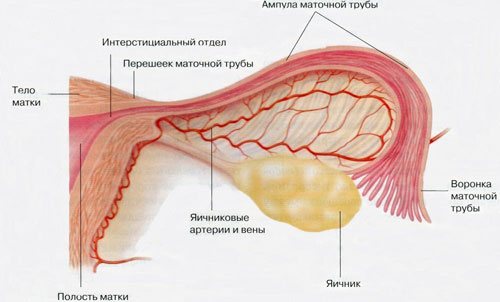
На нормальных рентгенограммах маточная полость имеет форму треугольника. Он направлен основой вверх. Её ширина – около 4 см. В нижнем отделе матка переходит в перешеек. Его длина – от 8 до 10 мм. Далее следует цервикальный канал. В норме он имеет форму конуса, цилиндра, может также быть веретенообразным, что зависит от фазы менструального цикла.
На рентгенограмме визуализируются фаллопиевы трубы в виде тонких линий. Они выглядят как нити или ленты. Обычно имеют извилистую форму. Интерстициальный отдел короткий, выглядит как конус. После сужения следует истмический отдел – длинный и узкий. Затем он переходит в ампулярный – он широкий и не всегда хорошо заметен на снимках.
Далее контраст попадает в полость брюшины. Он размазывается по брюшине, и выглядит на снимке, будто сигаретный дым. Чем дальше растекается контраст, тем лучше проходимость труб.
Какие ощущения будут после гистеросальпингографии
В интернете многие пишут: «Гистеросальпингография – это очень больно». Однако, если врач все манипуляции провёл правильно, а пациентка была подготовлена, то дискомфорта во время процедуры не будет.
После ГСГ могут появиться незначительные боли внизу живота. Они провоцируются сокращениями матки. Это бывает из-за стресса или является реакцией на введение раствора. Чтобы уменьшить неприятные ощущения, можно принять обезболивающий препарат.
На протяжении одного-двух дней пациентку могут беспокоить мажущие выделения. Они представляют собой остатки контрастного вещества и частицы эндометрия. Рекомендуется после процедуры некоторое время пользоваться гигиеническими прокладками.
Гистеросальпингография нужна для выявления патологий маточных труб – наиболее частой причины бесплодия. Это исследование способно многое рассказать о состоянии детородных органов и половой системы, в целом. Оно действительно помогает многим женщинам. Как показывает статистика, беременность после ГСГ матки и маточных труб наступает у подавляющего большинства пациенток – из-за оказанного терапевтического эффекта или назначенного по результатам лечения.
Требуется ли удаление маточных труб при их непроходимости?
Обычно непроницаемость может появиться из- за проникновения несвойственных микроорганизмов в просвете маточных труб, или же секретирования жидкостей, которые и становятся преградой в просвете.
На практике выявлены два вида нарушения просвета:
- Функциональная. Возникает из- за расстройства функциональности труб матки, анатомические предпосылки которой не установлены;
- Органическая закупорка возникает в ситуациях, когда случаются определенные трансформации в просвете фаллопиевых труб, что и обеспечивает непроходимость.
Случаи, в которых требуется удаление маточных труб:
- Осложнения, которые спровоцированы продолжительной непроходимостью труб матки, могут стать основанием для иссечения труб.
- Обычно, подобное вмешательство назначается при значительном нарушении целостности тканей, которое обеспечивается воспалительным явлением.
- Еще, резекция труб матки является требуемой мерой при неостанавливаемой кровопотере.
- Иссечение может осуществляться как на одной трубе, так и на трубах по обеим сторонам, учитывая сложность и степень тяжести повреждения. Вмешательство осуществляется через разрез в брюшине. По ходу операции, трубы извлекаются вовне, и на их связки устанавливаются операционные зажимы. Вслед за резекцией, наносятся стежки, для скорого заживления раны.
- Иссечение фаллопиевых труб, кроме того может быть показано при беременности вне полости матки. По обыкновению, в первом случае подобного отклонения, оплодотворенную яйцеклетку выносят за пределы трубы, оставляя ее. И все же при этом не исключается достаточная вероятность того, что трубное имплантация не повторится. В ситуации рецидива, одним из широко применимых способов избавления от отклонения становится иссечение труб.
- В нечастых эпизодах вмешательство по удалению может быть показано перед выполнением ЭКО. Это обусловлено тем, что присутствие непроходимости матки становится большим блокиратором не только при физиологическом оплодотворении, но и при прикреплении зиготы внутрь маточного тела.
- Весьма нередко, в просвете маточной трубы, в области спайки, случается накопление гноя и вредных соединений, которые плохо влияют на состояние прикрепленной яйцеклетки, значительно понижая ее жизнеспособность, и следовательно возможность нормального вынашивания плода и родоразрешения.
- К тому же, весьма редко, при осуществлении ЭКО, у пациенток также может возникнуть внематочное имплантирование, недопустить вероятность которого можно методом иссечения маточных труб.
Какое вещество применяют для ГСГ?
ГСГ маточных труб проводят с помощью специальной жидкости, способной поглощать рентгенологические лучи, тем самым повышая контрастность изображений. Во время диагностической процедуры применяют следующие контрасты:
- «Кардиотраст» – 30 либо 50 % раствор йода в ампулах.
- «Верографин», «Урографин», «Триомбраст» – содержат 60 либо 76 % йода.
Интересно, что первая процедура ГСГ проводилась с применением раствора Люголя. Было это в далеком 1909 году. Однако попытка оказалась неудачной, вещество вызвало раздражение брюшины и матки. Через год раствор Люголя заменили висмутовой пастой, а после и другими препаратами. Желаемого результата они так и не принесли, кроме того, все они провоцировали воспаления брюшины.
Вывести ГСГ на новый уровень удалось лишь в 1925 году, когда во время процедуры впервые был применен липиодол (вещество с содержанием йода). Этот препарат позволил хорошо визуализировать состояние матки и яйцеводов, а также не нанес вреда здоровью пациентки.
Показания к диагностической гистеросальпингографии
Гистеросальпингография проводится для выявления:
- патологических состояний матки и маточных труб, которые могут стать причиной бесплодия;
- причин невынашивания беременности.
ЭКОГистероскопия показана при следующих заболеваниях:
- субмукозная миома матки;
- полипы матки;
- гиперплазия эндометрия;
- эндометриоз;
- спайки в полости матки;
- аномальное строение матки;
- спайки в маточных трубах;
- истмико-цервикальная недостаточность.
| Наименование патологии | Влияние патологии на наступление беременности |
| Субмукозная миома матки | Основной причиной развития миоматозных узлов является гормональный сбой, поэтому вероятность зачатия ребенка будет зависеть от степени нарушения. Также на наступление беременности влияют размеры узлов, так как они приводят к изменению структуры матки, что нарушает процесс имплантации оплодотворенной яйцеклетки в ее стенку. |
| Полипы матки | Наступление беременности будет зависеть от степени выраженности заболевания, то есть от количества (единичные или множественные) и размера (маленькие или крупные) полипных выростов. Так как крупные и множественные полипы могут мешать продвижению сперматозоидов в маточные трубы, а также нарушать имплантацию оплодотворенной яйцеклетки в стенку матки. После проведения лечения (хирургическое удаление, гормональная терапия) вероятность наступления беременности значительно увеличивается. |
| Гиперплазия эндометрия | Данное заболевание характеризуется значительными изменениями в эндометрии (разрастание слизистого слоя) и нарушением процесса овуляции. Наступление беременности при эндометриозе считается возможным лишь после проведения адекватного лечения (например, выскабливание, прием гормональных препаратов). Следует заметить, что в случае наступления беременности могут возникнуть такие осложнения как преждевременное прерывание беременности, выкидыш, а также задержка внутриутробного развития плода. |
| Эндометриоз | Как правило, развитие эндометриоза связано с гормональными нарушениями в организме женщины, поэтому в пятидесяти процентах случаев данное заболевание вызывает наступление бесплодия. Тем не менее, возможность наступления беременности при данной патологии не исключается. |
| Спайки в полости матки | Вероятность наступления беременности будет зависеть от выраженности спаечного процесса. Наличие синехий в полости матки препятствует имплантации оплодотворенной яйцеклетки. Доказано, что при данном заболевании возможность зачатия снижается до двадцати процентов. |
| Аномальное строение матки | У женщин в трех процентах случаев встречаются различные аномалии строения матки. Существуют следующие виды аномального строения матки:
|
| Спайки в маточных трубах | Спайки, как правило, образуются вследствие имеющегося или перенесенного ранее воспалительного процесса. В двадцати – двадцати пяти процентов случаев данные патологические изменения приводят к развитию бесплодия у женщин. |
| Истмико-цервикальная недостаточность | Это состояние, которое характеризуется тем, что при беременности с увеличением размеров плода увеличивается нагрузка на перешеек и шейку матки, что приводит к их преждевременному раскрытию. Данное патологическое состояние увеличивает риск невынашивания беременности. |