Атриовентрикулярная блокада третьей степени (полная блокада)
Содержание:
- Характерные симптомы
- Виды блокады на кардиограмме
- Причины возникновения атриовентрикулярной блокады
- Ав блокада 3 степени экг признаки
- Прогноз и профилактика
- Атриовентрикулярная блокада III степени
- Общая информация
- Способы лечения
- Проявления
- Как проводится ЭКГ
- Лечение
- Лечение заболевания
- Клинические проявления разных степеней
Характерные симптомы
Патология на ранней стадии не имеет яркой клинической картины. Клиническая картина заболевания зависит от степени блокады.
1 степень
Клинически обычно не проявляется. Пациент удовлетворительно себя чувствует, нормально переносит умеренные физические нагрузки. Появляется одышка при интенсивной нагрузке (поднятие тяжестей, бег на длинные дистанции без подготовки). На этой стадии характерные изменения выявляют только во время записи электрокардиографии (ЭКГ). Если причиной блокады стали другие заболевания, то на первый план выходят его проявления (например, боли за грудиной при миокардитах, ИБС).
2 степень
 Пациент с атриовентрикулярной блокадой 2-й степени периодически ощущает «замирание» сердца. Могут беспокоить загрудинные боли, слабость, сонливость, апатичность, снижается концентрация внимания и умственная активность. При физической нагрузке появляется одышка.
Пациент с атриовентрикулярной блокадой 2-й степени периодически ощущает «замирание» сердца. Могут беспокоить загрудинные боли, слабость, сонливость, апатичность, снижается концентрация внимания и умственная активность. При физической нагрузке появляется одышка.
3 степень
При полной атриовентрикулярной блокаде наблюдается гемодинамически значимое нарушение работы сердца. Оно проявляется одышкой в покое, головной болью, головокружением. Появляются признаки гипоперфузии (недостаточного кровоснабжения) внутренних органов.
Опасным состоянием является приступ Морганьи-Адамса-Стокса. При развитии полной АВБ прекращения работы сердца не происходит из-за наличия водителей ритма (пейсмейкеров) младших порядков, в частности, пучка Гисса. Поэтому сердце поддерживает кровоток, необходимый для жизнедеятельности. Однако пейсмейкер не сразу начинает генерировать импульсы. Это значит, что существует некоторый период, в который не сокращаются желудочки сердца. Развивается острое нарушение кровоснабжения главным образом мозга, приступ Морганьи-Адамса-Стокса. Появляется головокружение, кожа становится бледной, через несколько секунд больной теряет сознание.
 Отличить состояние от обычного обморока позволяет прощупывание пульса на сонных артериях: во время приступа он отсутствует. Если он затягивается, возможно непроизвольное опорожнение, появление судорог, патологического дыхания. В тяжелых случаях развивается апноэ (отсутствие дыхательных движений).
Отличить состояние от обычного обморока позволяет прощупывание пульса на сонных артериях: во время приступа он отсутствует. Если он затягивается, возможно непроизвольное опорожнение, появление судорог, патологического дыхания. В тяжелых случаях развивается апноэ (отсутствие дыхательных движений).
Виды блокады на кардиограмме
В зависимости от того, сколько импульсов способен пропустить этот узел, выделяют три степени блокады. На ЭКГ все степени проявляются своими признаками.
При 1 степени наблюдается продолжительность интервала PQ более 200 мс. Сохраняется правильный сердечный ритм.
При АВ-блокаде первой степени наблюдается постоянно удлиненный интервал PQ
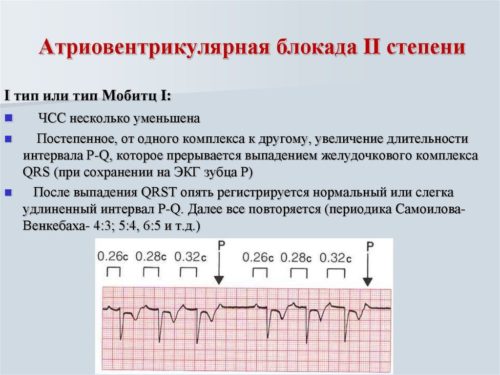
При 2 степени выделяют два варианта. Первый тип, или блокада по Мобитц 1 (периодика Венкебаха), характеризуется постепенным удлинением интервала PQ с каждым сердечным сокращением, в конце периодики желудочковый комплекс (QRS) выпадает и периодика начинается сначала. Второй тип, или Мобитц 2, характеризуется тем, что происходит внезапное выпадение желудочкового комплекса. Интервал PQ может быть все время нормальной продолжительности или все время увеличенный.
Вторая степень АВ-блокады характеризуется постепенным удлинением интервала PQ с последующим выпадением желудочкового комплекса
При 3 степени происходит полное прекращение передачи импульса на желудочки. Предсердия и желудочки сокращаются в разном ритме. Полная АВ-блокада — ЭКГ при этой степени выдает наложение волн сокращений предсердий на волны сокращения желудочков. Зубцы P и комплексы QRS располагаются хаотично.
При третьей степени АВ-блокады видно полное разобщение ритма сокращений предсердий и желудочков
Для каждой степени блокады существуют свои разновидности, которые имеют отличительные особенности на кардиографической пленке.
Первая степень АВ-блокады бывает следующих форм:
- узловая форма — наблюдается только патологическое удлинение интервала PQ;
- предсердная форма — помимо удлинения PQ можно обнаружить деформированный зубец P;
- дистальная форма характеризуется длинным PQ и деформацией комплекса QRS.
При второй степени выделяют вышеописанные формы (Мобитц 1 и Мобитц 2). Реже отмечаются еще две формы:
- блокада 2:1 — наблюдается периодическое выпадение сокращений желудочков (каждое второе);
- прогрессирующая форма — может выпадать несколько желудочковых комплексов подряд, без определенной последовательности.
При третьей степени отмечаются две формы:
- проксимальная — разобщение ритма сокращений предсердий и желудочков, комплекс QRS не деформирован;
- дистальная — имеется нескоординированное сокращение желудочков и предсердий, желудочковый комплекс деформирован и уширен.
Также выделяют клинические синдромы, являющиеся сочетанием АВ-блокады с другими патологиями:
- синдром Фредерика — признаки этого состояния заключаются в фиксации на кардиограмме волн F или f, которые свидетельствуют о мерцании или трепетании предсердий;
- при синдроме МАС (Морганьи-Адамса-Стокса) на ЭКГ обнаруживаются периоды асистолии желудочков.
Причины возникновения атриовентрикулярной блокады
Причинами возникновения блокады атриовентрикулярной являются зачастую поражения разных частей сердцепроводящей системы, которая обеспечивает последовательность сокращения предсердий и желудочков. Наиболее уязвимыми среди таковых частей являются пучок Гиса, ножки пучка Гиса и А-узел (атриовентрикулярный узел), имя которого послужило названием болезни. Сопутствует возникновению АВ-блокады длительное употребление лекарственных веществ (папаверин и дротаверин внутривенно). Также причиной развития артиовентрикулярной блокады могут послужить сильные физические нагрузки, однако в таких условиях она (блокада) не доводит до серьезных проблем и лечения не требует.Атриовентрикулярная блокада может иметь осложнения на фоне хронических болезней сердца и сердечно-сосудистой системы (тахикардия, ишемия). Блокады, повторяющиеся регулярно, ведут к развитию интеллектуально-мнестических нарушений.
Симптомы атриовентрикулярной блокады
При данном нарушении сердечной проводимости чаще всего беспокоят:
При выраженном нарушении синусового ритма (брадикардии) появляются такие симптомы как:
В самых тяжелых случаях атриовентрикулярной блокады возможны краткие потери сознания (несколько секунд). Более продолжительная потеря сознания не является характерной для брадикардии.
Лечение атриовентрикулярной блокады
При лечении АВ-блокады используют только один метод — установку постоянного кардиостимулятора, который восстанавливает положенную частоту сокращений сердца. При этом нормализуется объем крови, который поступает к органам, и устраняются различные симптомы атриовентрикулярной блокады. Главными показаниями для имплантации электрокардиостимулятора при АВ-блокаде являются:
Профилактика атриовентрикулярной блокады
Артиовентрикулярная блокада сердца, как правило, является усугублением основной болезни, чаще всего это ишемическая сердечная болезнь. В этом случае профилактические меры заключаются в том, чтоб вовремя излечить данное заболевание и своевременно принимать медикаментозные препараты, которые замедляют атриовентрикулярные узловые импульсы. К таким препаратам относятся адреноблокаторы: Конкор, Эгилок, Атенолол. Также больному назначаются сердечные гликозиды: Дигоксин, Ланикор. Кроме того, необходимо принимать антагонисты кальция: Дитлиазем, Верапамил. А также препараты от аритмии: Соталекс, Кордарон. Профилактика АВ-блокады показана как пациентам с диагнозом, так и здоровым людям, поскольку она направлена на исключение возможности появления болезни. При профилактике АВ-блокады следует придерживаться рационального питания, поскольку оно просто необходимо для нормального функционирования всего организма. Обязательно следует вести здоровый образ жизни, полностью отказаться от вредных привычек
И важно не забывать осуществлять визиты к кардиологу в целях профилактики не реже 2-х раз в год
Ав блокада 3 степени экг признаки
Атриовентрикулярные блокады (AV-блокады)
AV-блокады характеризуются задержкой или прекрашением проведения импульсов из предсердий через AV узел, пучек Гиса и его ножки к желудочкам.
AV-блокады подразделяются на 2 большие группы: неполные и полные, а также преходящие и постоянные.
1. Частичная Av-блокада 1 степени.
Характеризуется замедлением прохождения импульса от предсердий к желудочкам. На ЭКГ это проявляется удлинением интервала PQ, который более 0.20 с. В большинстве случаев интервал PQ составляет 0.21-0.35 с. и является постоянным во всех комплексах. Так как распространение импульса по предсердиям не нарушено, зубец P и комплекс QRS не изменены. Расстояние Р — Р ( R — R ) одинаковы, если нет синусовой аритмии. При большом удлинении PQ зубей Р может наслаиваться на предыдущий желудочковый комплекс и быть плохо заметным. ( См. ЭКГ )
AV-блокада 1 степени является самым частым нарушением AV проводимости и регистрируется у 0ю5 — 2.0 % практически здоровых людей, особенно в пожилом возрасте, однако в осовном наблюдается при поражении мышцы сердца — кардиосклерозе, миокардите, пороках сердца, передозировке сердечных гликозидов.
2. Частичная AV-блокада II степени
При такой блокаде наблюдаются более глубокие нарушения проводимости и не все импульсы проводятся к желудочкам. Количество предсердны зубцов, при этом, превышает количество желудочковых комплексов.
Выделяются 4 типа AV-блокады II степени.
1. Частичная Av блокада II степени с периодами Венкебаха ( первый тип Мебитца). 2. Частичная блокала II степени 2 типа (второй тип Мебитца). 3. Частичная блокада II степени 2:1. 4. Прогрессирующая AV-блокада.
1. Частичная блокада II степени 1 типа (с периодами Венкебаха).
Связана с удлинением абсолютного и относительного рефрактерного периода в AV соединении. При такой блокаде проводимость в AV узле прогрессивно ухудшается от сокращения к сокращению до тех пор, пока AV соединение становится не в состоянии провести очередной импульс к желудочкам. Это приводит к периодическому выпадению сокращений желудочков. В овремя длительной паузы проводимость в узле восстанавливается, после чего весь цикл повторяется. На ЭКГ это проявляется прогрессирующим удлинением интервала PQ от комплекса к комплексу, затем регистрируется только зубец Р, а желудочковый комплекс QRS выпадает. В первом комплексе после выпадения интервал PQ наименьший, но затем цикл повторяется (период Венкебаха). Так как выпадение желудочковых комплексов закономерно, то наблюдается AV-блокада с соотношение 3:2, 4:3 и т.д. ( отмечают в числителе число предсердных комплексов, а в знаменателе число желудочковых комплексов). Во время выпадения желудочковых комплексов могут быть выскакивающие сокращения. ( См. ЭКГ )
Нередко такая блокада возникает при передозировке сердечных гликозидов, противоаритмических средвств, при инфаркте миокарда.
2. Частичная AV-блокада II степени 2 типа (второй тип Мебитца).
Для нее характерно периодическое выпадение желудочковых сокращений без цикла изменений интервала PQ, который может быть удлинен или нормальным. Выпадение желудочковых комплексов может быть регулярным ( каждое 3, или 4, или 5) или нерегулярным, хаотическим.Диагностика таких случаев иногда затрудняется наслоением выскакивающих вокращений, экстрасистол. ( См. ЭКГ )
AV-блокада Мебитца всегда указывает на глубокие нарушения мышцы сердца, она нередко переходит в полную блокаду.
3. Частичная блокада II степени 2:1.
При этом типе блокируется каждый второй импульс и регулярно выпадает каждое второе сокращение желудочков. На ЭКГ на каждые зубца Р приходится один желудочковый комплекс QRS. При отсутствии синусовой аритмии расстояние Р — Р одинаковы и расстояния QRS одинаковы, но вдвое большие. Развивается брадикардия. Такая блокада обычно бывает при тяжелых поражениях сердца. ( См. ЭКГ )
4. Прогрессирующая Av-блокада.
При такой блокаде AV проводимость нарушена так резко, что блокируются 2 и более желудочковых сокращения подряд (3:1, 4:1, 5:1), причем такое блокирование может следовать ритмично и неритмично. У больногомогут появлятсся приступы Адамса-Стокса_Морганьи. ( См. ЭКГ )
Полная поперечная блокада(AV- блокада III степени).
При этом отсутствует проведение импульсов через атриовентрикулярное соединение от предсердий к желудочкам. Предсердия возбуждаются из синусового узла, а желудочки из атриовентрикулярного узла или эктопических очагов автоматизма II или III порядка. Может развится выраженная брадикардия с неэффективной гемодинамикой. На ЭКГ наблюдается полная диссоциация между зубцами Р и комплексамиQRS. Полная блокада нередко сочетается с блокадой ножек пучка Гиса, экстрасистолией. ( См. ЭКГ )
Прогноз и профилактика
Первым делом профилактика должна совмещаться с неотложным лечением сердечных недугов, даже если блокада частичная и нет прямой угрозы жизни. Предпочтительно применять медикаменты, чем использовать народные средства.
Второй обязательный момент – слежение за работой сердца и оценка малейших изменений в худшую сторону. Необходимо регулярно делать ЭКГ, чтобы предупредить последствия. По рекомендации докторов применять лекарственные средства. Если запрещены сильные физические нагрузки, то ни в коем случае не позволять ребенку перегружаться.
Стоит следить за рационом: ограничить употребление крепкого чая, перестать принимать жареные и слишком жирные продукты, кушать больше овощей и фруктов. В плане физических упражнений требуется исключить перегрузки, но при этом продолжать выполнять зарядку по облегченной программе. В эмоциональном плане многое значит обстановка с минимальным количеством стрессов.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Атриовентрикулярная блокада III степени
Атриовентрикулярная блокада бывает полной: отсутствует электрическая связь между предсердиями и желудочками и соответственно связь между зубцами и комплексами QRS (АВ-диссоциация). Сердечная деятельность поддерживается выскальзывающими импульсами водителя ритма из АВ-узла или желудочка. Ритм, образующийся выше бифуркации пучка Гиса, дает узкие желудочковые комплексы относительно высокой частоты (>40 в минуту), относительно существенную ЧСС и небольшую симптоматику (например, слабость, постуральное головокружение, непереносимость физических нагрузок). Ритм, образующийся ниже бифуркации, дает широкие комплексы QRS, малую ЧСС и более тяжелые клинические проявления (пресинкопальные и синкопальные состояния, сердечную недостаточность). Симптомы включают признаки АВ-диссоциации, такие как пушечные а-волны, изменчивость АД и изменения звучности I тона. Риск синкопе в связи с асистолией, а также внезапной смерти выше при недостаточной генерации импульсов водителем ритма.
Большинству больных нужен ИВР. Если блокада возникает вследствие приема противоаритмических препаратов, отмена лекарственных средств может быть эффективным методом лечения, хотя иногда нужна временная кардиостимуляция. В случае развития блокады при остром нижнем ИМ обычно появляются признаки дисфункции АВ-узла, которые чувствительны к атропину или могут разрешаться самостоятельно через несколько дней. Блокада, развивающаяся при переднем ИМ, обычно свидетельствует об обширных зонах некроза с вовлечением системы Гиса-Пуркинье и требует немедленной трансвенозной имплантации кардиостимулятора с временной наружной кардиостимуляцией при необходимости. Спонтанное разрешение возможно, однако необходимо исследование состояния АВ-узла и нижележащих структур (например, электрофизиологическое исследование, нагрузочный тест, 24-часовое мониторирование ЭКГ).
Большинство больных с врожденной атриовентрикулярной блокадой III степени имеют узловой выскальзывающий ритм, поддерживающий достаточно адекватный ритм, однако они нуждаются в имплантации постоянного ЭКС до достижения среднего возраста. Реже больные с врожденной атриовентрикулярной блокадой III степени имеют редкий выскальзывающий ритм, что создает необходимость имплантации ЭКС в детском возрасте, возможно, даже в период раннего детства.
Общая информация
Краткое описание
АВ блокада представляет собой замедление или прекращение проведения импульсов со стороны предсердий на желудочки. Для развития АВ блокады уровень повреждения проводящей системы может быть разным. Это может быть нарушение проведения в предсердиях, АВ соединении и желудочках.
Коды по МКБ-10: I44.0 Предсердно-желудочковая блокада первой степени I44.1 Предсердно-желудочковая блокада второй степени I44.2 Предсердно-желудочковая блокада полная I44.3 Другая и неуточненная предсердно-желудочковая блокада I45.2 Двухпучковая блокада I45.2 Трехпучковая блокада I49.5 Синдром слабости синусового узла
Сокращения, используемые в протоколе: HRS – Общество по изучению ритма сердца NYHA – Нью-Йоркская ассоциация сердца АВ блокада – атрио-вентрикулярная блокада АД – артериальное давление АПФ – ангиотензинпревращающий фермент ВВФСУ — время восстановления функции синусового узла ВИЧ – вирус иммунодефицита человека ВСАП — время синоаурикулярного проведения ИАПФ – ингибиторы ангиотензинпревращающего фермента ИБС – ишемическая болезнь сердца Интервал HV — время проведения импульса по системе Гиса-Пуркинье ИФА – иммуноферментный анализ ЛЖ – левый желудочек МПЦС – максимальная продолжительность цикла стимуляции ПСЦ – продолжительность синусового цикла ПЦС – продолжительность цикла стимуляции СА блокада – сино-атриальная блокада СН – сердечная недостаточность СПУ – синусно-предсердный узел ФГДС – фиброгастродуоденоскопия ЧСС – частота сердечных сокращений ЭКГ – электрокардиограмма ЭКС – электрокардиостимулятор ЭРП — эффективный рефрактерный период ЭФИ – электрофизиологическое исследование ЭхоКГ – эхокардиография ЭЭГ – электроэнцефалография
Дата разработки протокола: 2014 год
Категория пациентов: взрослые и дети.
Пользователи протокола: интервенционные аритмологи, кардиологи, терапевты, врачи общей практики, кардиохирурги, педиатры, врачи скорой помощи, фельдшеры.
Способы лечения
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изадрин (сублингвально), атропин (внутривенно или подкожно)
При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного), частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд, АВ-блокада II степени (II типа по Мобитцу) или III степени, полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д.
Для решения вопроса об операции необходима консультация кардиохирурга.
Лечение атриовентрикулярной блокады зависит от стадии и причин возникновения.
Первая степень недуга чаще всего не нуждается в лечении. Лишь в редких случаях устанавливается кардиостимулятор больным, страдающим атриовентрикулярной блокадой второй степени. Чаще ограничиваются медикаментозным лечением.
Большинству страдающих полной атриовентрикулярной блокадой приходится пользоваться электрокардиостимулятором (ЭКС) всю жизнь. Иногда, правда, встречаются случаи, когда пациент полностью выздоравливает.
При атриовентрикулярной блокаде лечение во многом зависит от ее степени. Терапия бывает консервативной и радикальной. При 1-й степени блокады достаточно наблюдения за больным и периодического исследования. В более тяжелых случаях проводится комплексное лечение. При частичной и полной АВ-блокаде лечение предполагает:
- устранение основной патологии (инфаркта, миокардита, кардиосклероза);
- отказ от токсичных лекарств (гликозидов, бета-блокаторов);
- ведение здорового образа жизни;
- прием препаратов, повышающих силу сердечных сокращений и улучшающих проводимость (бета-адреномиметиков);
- установку кардиостимулятора.
Если патология обусловлена заболеваниями сердца, то назначаются бета-адреномиметики. К ним относятся Допамин и Добутамин. В случае развития приступа Морганьи-Адамса-Стокса применяется Атропин в сочетании с лекарствами, усиливающими деятельность миокарда. При развитии сердечной недостаточности показаны препараты, расширяющие сосуды.
После оказания первой помощи больному устанавливается электрокардиостимулятор. Показаниями для внедрения в полость сердца аппарата являются:
- снижение частоты сокращения желудочков до 40 и меньше при длительных паузах;
- блокада 2-й степени по Мобитцу-2;
- блокада 3-й степени;
- приступы Морганьи-Адамса-Стокса.
После имплантации кардиостимулятора больные могут годами жить. Наиболее неблагоприятный прогноз наблюдается при врожденной форме нарушения проводимости. Всем больным при АВ-блокаде ЭКГ следует проводить регулярно. Профилактика сводится к предупреждению и своевременному лечению соматической патологии, соблюдению рекомендаций врача по лечению и исключению стрессов. Таким образом, блокада сердечной проводимости представляет опасность для любого человека.
Если блокады связаны с сердечными гликозидами, антиаритмическими средствами, то дозировку корректируют или полностью отказываются от использования этих препаратов.
В случае с кардиальными патологиями вроде инфаркта, миокардита, пользуются бета-адреностимуляторами. Также могут установить кардиостимулятор.
Чтобы купировать острый приступ, под кожу или в вену вводят Атропин. Застойные явления, сопровождающие недостаточность сердца, требуют применения диуретиков, сердечных гликозидов, вазодилататоров.
Чтобы устранить клинические проявления, если блокада протекает в хронической форме, необходимо применение Теофиллина, экстракта белладонны, Нифедипина.
Если медикаментозные средства не помогают добиться улучшения ситуации, больному имплантируют кардиостимулятор. Это устройство способствует восстановлению частоты и ритма сокращений сердца.
ЭКГ признаком полной атриовентрикулярной блокады является уширение и деформация комплекса QRS. При этом нужно срочно оказать больному помощь.
Проявления
Что такое блокада сердца? В этом случае, диагностический ЭКГ-критерий этого состояния — удлинение интервала PQ более 0,2 сек, при этом зубцы P нормальные, комплексы QRS не выпадают.
Клинически данное состояние себя никак не проявляет, поскольку сердце сокращается правильно, хоть и реже, чем в норме.
Поэтому обнаруженная эта находка на ЭКГ не говорит о необходимости лечения, скорее, необходим мониторинг состояния.
Возможно появление симптомов при действии триггера — физ. нагрузке. При появлении синкопальных приступов (обмороки), головокружения следует заподозрить переход блокады на вторую степень (следующая стадия).
Как проводится ЭКГ
Для проведения электрокардиографического исследования существуют некоторые правила. Проводить ЭКГ можно в любом возрасте и при любой сопутствующей патологии. Противопоказаний процедура не имеет.
Осуществляется исследование с помощью аппарата кардиографа. В стационарах находятся большие аппараты, для врачей скорой помощи используются портативные переносные кардиографы. Устроен он следующим образом:
- основная часть, анализирующая поступающие электроимпульсы;
- записывающее устройство, отмечающее электрические импульсы в виде кривой на бумажной пленке;
- электроды, прикладываемые к передней поверхности грудной клетки и к конечностям.
Во время снятия кардиограммы пациент находится в положении лежа. Его предупреждают о необходимости снять все металлические украшения, часы и другие предметы из металла. Места, куда будут наложены электроды, смачивают водой. Это необходимо для лучшего соединения электрода с кожей и проведения импульса.
Для наложения электродов существуют определенные точки на теле
Для наложения электродов имеются стандартные точки — на конечности накладывается по одному, а на переднюю поверхность грудной клетки — восемь электродов. С конечностей снимаются стандартные отведения, образующие треугольник Эйнтховена. С грудной клетки снимаются дополнительные грудные отведения, позволяющие более точно установить локализацию патологии. При экстренной необходимости снятия кардиограммы пользуются только стандартными отведениями с конечностей.
- На правую руку накладывается электрод с красной меткой.
- На левую руку — желтый.
- На левую ногу — зеленый.
- На правую ногу — черный, являющийся заземлением.
Лечение
Терапия острой АВ-блокады второго типа Мобитц I типа выглядит следующим образом:
У пациентов с симптомами или у которых есть сопутствующая острая ишемия миокарда или инфаркт миокарда (ИМ), прием указывается на единицу с контролем телеметрии и возможностями чрескожной стимуляции
Симптоматическим пациентам следует немедленно лечить атропином и чрескожной стимуляцией, а затем проводить трансвенозную временную стимуляцию до тех пор, пока дальнейшая работа не выявит этиологию заболевания
Атропин следует вводить с осторожностью больным с подозрением на миокардиальную ишемию, поскольку могут возникать желудочковые дисритмии. Атропин увеличивает проводимость в АВ-узле
Если блокада проводимости является инфранодальной (например, если блокада Мобитц II), увеличение АВ-узловой проводимости атропином только ухудшает задержку инфранадольной проводимости и увеличивает АВ-блок.
Лечение острой АВ-блокады второго типа Мобитц II выглядит следующим образом:
- Применение чрескожной и трансвенозной стимуляции
- Разумно использовать кардиостимулятор для всех новых случаев блокады типа Мобитц II
- Гемодинамически нестабильным пациентам, которым не требуется консультация по неотложной кардиологии, должны пройти размещение временного транскрибирующего проводника в отделении неотложной помощи с подтверждением правильного позиционирования рентгенографией грудной клетки.
Рекомендации рекомендуют следующее в качестве показаний для постоянной стимуляции при АВ-блокаде второй степени:
- АВ-блокада второй степени, связанная с такими нарушениями, как брадикардия, сердечная недостаточность и асистолия в течение 3 секунд или дольше, пока пациент бодрствует
- АВ-блокада второй степени с нервно-мышечными заболеваниями, такими как миотоническая мышечная дистрофия, дистрофия Эрба и атрофия малоберцовой мускулатуры, даже у бессимптомных пациентов (прогрессирование блока непредсказуемо у этих пациентов); у некоторых из этих пациентов может потребоваться имплантируемый дефибриллятор кардиовертера
- Мобитц II второй степени с широкими комплексами QRS
- Асимптоматический тип Мобитц I второй степени с блоком на внутри- или инфра-уровневом уровне, обнаруженном при электрофизиологическом тестировании. Некоторые из электрофизиологических находок блока Int-His включают интервал HV, превышающий 100 мс, удвоение интервала HV после введения прокаинамида и наличие разделенных двойных потенциалов на записывающем катетере.
В некоторых случаях следующие указания могут также указывать на необходимость установки кардиостимулятора:
- Стойкая, симптоматическая АВ-блокада второй степени после ИМ, особенно если он связана с блоком пучка Гиса; АВ-блокада, полученная в результате окклюзии правой коронарной артерии, как правило, разрешается в течение нескольких дней после реваскуляризации по сравнению с левой передней нисходящей артерией, что приводит к постоянной АВ-блокаде
- Высококачественная АВ-блокада после переднего инфаркта миокарда.
- Стойкая АВ-блокада второй степени после хирургии сердца.
Постоянная стимуляция может не потребоваться в следующих ситуациях:
- Переходная или бессимптомная АВ-блокада второй степени после ИМ, особенно после окклюзии правой коронарной артерии
- Блокада АВ второй степени у пациентов с токсичностью лекарственных препаратов, болезнью Лайма или гипоксией во сне
- Всякий раз, когда исправление базовой патологии, как ожидается, разрешит АВ-блокада второй степени
- АВ-блокада может произойти после имплантации аортального клапана транскатетера. Это относительно новая технология, и нет достаточных достаточных доказательств для руководства терапией пациента в этой ситуации. В некоторых случаях, в зависимости от типа имплантированного клапана, особенности ЭКГ базовой линии, степень и местоположение кальцификации аортального клапана и сопутствующие заболевания пациента, имплантация постоянного кардиостимулятора вне обычных критериев может быть разумным и безопасным подходом.
Лечение заболевания
Для пациентов с 1 степенью заболевания достаточно наблюдения их состояния в динамике. В серьезном лечении нуждаются больные, у которых диагностирована 2 или 3 степени атриовентрикулярной блокады сердца. При этом перечень терапевтических мер зависит от того, какие явления привели к нарушению проводимости сигнала.
При возникновении блокады в результате приема лекарственных препаратов необходимо пересмотреть их дозировки или вовсе отменить применение. Этого бывает достаточно для восстановления нормального сердечного ритма.
В остальных случаях больным показано медикаментозное лечение, направленное на устранение основных заболеваний, вызвавших блокировку проводимости.
Если есть сопутствующих патологий сердца, включая врожденные, больным показан курсовой прием бета-адреномиметиков и атропина. При миокардите, стенокардии, инфаркте миокарда и ИБС – внутривенное капельное введение препарата Изадрин, а после восстановления сердечного ритма пероральный прием Алупента. Если у больного на фоне этой терапии возникают боли в проекции сердца, им показан Преднизолон в дозировке 180 мг. Курс лечения – не менее 10 дней.
При атриовентрикулярной блокаде, протекающей на фоне острой сердечной недостаточности больным показано внутривенное введение Глюкагона в начальной дозе 5 мг, а затем капельное введение с дозировкой 2-10 мг/час в зависимости от текущего состояния.
При застойной форме сердечной недостаточности в схему терапии включают диуретические препараты и вазодилататоры.
При отсутствии эффективности консервативных методов терапии больным показана установка электрокардиостимулятора.
Критериями отбора пациентов на проведение подобных операций служат:
- частота появления и тяжесть симптомов;
- отсутствие явных симптомов блокады на фоне быстрого прогрессирования болезни;
- атриовентрикулярная блокада 3 степени;
- присутствие других видов блокад.
При отсутствии наблюдения у кардиолога и адекватного лечения атриовентрикулярная блокада сердца может привести к сердечной астме и даже внезапной остановке сердца. Особую опасность этот недуг представляет для пожилых людей и лиц, ведущих нездоровый образ жизни.
Клинические проявления разных степеней
АВ-блокады могут быть транзиторными (быстро проходящими) и постоянными. Транзиторные блокады достаточно сложно диагностировать. Для их обнаружения требуется проведение Холтеровского мониторирования — регистрации кардиограммы в течение суток.
При первой степени атриовентрикулярной блокады нет явных клинических проявлений. Единственный симптом — это брадикардия. Некоторые пациенты могут ощущать слабость и повышенную утомляемость.
Более выраженная клиническая картина наблюдается при второй степени:
- пальпаторно можно обнаружить периодическое выпадение пульсовой волны;
- клинически это будет проявляться как ощущение пациентами перебоев в работе сердца;
- пациенты также чувствуют слабость и утомляемость.
Самой опасной является третья степень блокады:
- периодическое или постоянное головокружение;
- шум в ушах, мелькание мушек перед глазами;
- болевые ощущения за грудиной;
- ощущение перебоев в работе сердца;
- эпизоды потери сознания.
При выслушивании сердца стетоскопом можно услышать правильность ритма, но с появлением длинных пауз — это и есть выпадение сокращения желудочков. Отмечается брадикардия разной степени выраженности. Появляется характерный для блокад пушечный тон сердца, называемый тоном Стражеско.
Осложнением блокад может стать желудочковая тахикардия, ведущая к асистолии. При синдроме МАС, наблюдающемся совместно с этой блокадой, также могут возникать приступы асистолии желудочков, грозящие срывом ритма и прекращением сердечной деятельности.
Лечение АВ-блокад заключается в назначении препаратов для улучшения проводимости миокарда, устранении основного заболевания. При тяжелой блокаде требуется установка искусственного водителя ритма.
Блокада первой степени не требует особого лечения. Показано лишь наблюдение за пациентом, периодическое проведение Холтеровского мониторирования для определения динамики развития блокад.
При второй степени показано использование лекарственных препаратов, например, Коринфара. Также проводится наблюдение за пациентом.
Некротизированный или фиброзированный участок миокарда восстановить уже нельзя. В этом случае сначала проводят курсовой прием бета-адреностимуляторами, а затем имплантируют кардиостимулятор.