Что представляет собой лёгочная регургитация 1 степени сложности
Содержание:
Диагностика
Специалист прослушивает наличие шумов в области груди. После анализа симптомов и жалоб пациента выбираются способы инструментальной диагностики для подробного изучения проблемы.
- Электрокардиограмма. Этот метод может обнаружить увеличение и деформацию камер сердца.
- Фонокардиография. Аппарат даёт запись на бумажном носителе шумов, связанных с работой сердца. Прибор уточняет данные обследования пациента при помощи стетоскопа.
- Коронарокардиография. Даёт возможность оценить движение кровотока.
- Рентгенография. Можно выявить изменения размеров предсердия и полой вены. Определяется конфигурация сердца.
- Эхокардиография. Один из основных способов обследования пациента при проблемах, связанных с неполноценной работой клапана. Метод показывает наличие регургитации, состояние клапана и есть ли другие нарушения.
- Компьютерная томография. Показывает точные изображения сердца в необходимом ракурсе. Есть возможность получить изображение в разрезе любой плоскости.
- Катетеризация. Метод при диагностировании недостаточности клапана применяют редко. Аппаратура, которая попадает в сердце при помощи катетера, может дать подробную информацию о его внутренних нарушениях. Позволяет измерить давление в камерах сердца.
Классификация
Степени выраженности патологии определяются по двум ключевым критериям:
Первичная митральная регургитация часто изначально диагностируется на основании нахождения систолического шума у бессимптомного пациента. У некоторых пациентов диагноз возникает только после начала фибрилляции предсердий или симптомов сердечной недостаточности. Клинический исход пациентов с симптоматической тяжелой митральной регургитацией, вызванной первичной болезнью митрального клапана, очень низок, так что существует единообразное согласие, что операция клапана показана для симптомов из-за первичной регуляции митрального клапана.
- По уровню интенсивности регургитации (возвратного движения крови);
- По уровню прогиба клапанных створок.
Существует три степени выраженности ПМК:
У пациентов с первичной митральной регургитацией может быть интервал в несколько лет между диагнозом значимой митральной регургитации и началом симптомов с частотой появления симптомов 2-4% в год в одной серии из 300 пациентов с митральным пролапсом перспективно. Тем не менее, частота появления симптомов зависит от этиологии болезни митрального клапана и тяжести регургитации. Например, частота появления симптомов и неблагоприятных исходов значительно выше у пациентов с тяжелой митральной регургитацией, вызванной частичной брошюрой.
Алгоритм медицинской помощи ПМК
В дополнение к развитию симптомов, две основные проблемы у пациентов с бессимптомной первичной болезнью митрального клапана — это риск внезапной смерти и риска необратимой дисфункции левого желудочка. Риск внезапной смерти оценивается в 10-100 раз в норме, при этом абсолютный риск внезапной смерти составляет 1-5% в течение шести лет. Факторами риска внезапной смерти у пациентов с митральной регургитацией являются систолическая дисфункция левого желудочка, избыточность лифтов и тяжелая митральная регургитация.
I ст.
Створки провисают на 3-6 мм. Слабо выраженная МР, сердце функционирует без значительных изменений. Интенсивность симптомов при 1 степени ПМК незначительная, риски для здоровья и жизни отсутствуют, потребности в терапевтическом лечении нет.
II ст.
Створки прогибаются на 6-9 мм, умеренная систолическая регургитация: кровь достигает центральной зоны предсердия. Симптоматика выражена незначительно.
Показано проведение лечебных процедур, устраняющих симптомы.
III ст.
Клапанный прогиб превышает 9 мм, что в сочетании с регургитацией, при которой кровь достигает противоположной части предсердия, приводит к развитию выраженных нарушений в функционировании сердца.
Однако в долгосрочной перспективе некоторые пациенты развивают необратимое снижение сократимости левого желудочка. Диагностика нарушенной сократимости является проблематичной, поскольку простые клинические показатели эффективности левого желудочка, такие как фракция выброса, могут находиться в нормальном диапазоне, даже если функция нарушена, из-за измененных условий нагружения, вызванных самим изжогом. Еще большее беспокойство вызывает это необратимое ухудшение функции левого желудочка при отсутствии клинических симптомов.
Таким образом, клиническое лечение хронической бессимптомной митральной регургитации фокусируется на периодических исследованиях изображений для раннего выявления дисфункции желудочков. Другие неблагоприятные последствия хронической митральной регургитации, связанные с серьезностью и продолжительностью регургитации, включают в себя расширение левого предсердия, фибрилляцию предсердий и легочную гипертензию.
При третьей степени ПМК показана операция на митральном клапане: либо вживляется протез, который выполняет функции клапана, либо проводится хирургическая коррекция створок.
Как осуществляется лечение?
Выбор методов лечения патологии будет зависеть от ее формы, степени и от сопутствующих заболеваний.
Существуют 3 тактики лечения регургитации:
- Хирургическое изменение строения клапанного отверстия (различные виды пластики).
- Полная замена клапана (протезирование).
- Медикаментозное консервативное лечение.
Пластика клапана
Основное показание для проведения операции — это недостаточность клапана с симптомами сердечной недостаточности. Пластика сердечных клапанов проводится под общим наркозом с внутривенным введением обезболивающих средств.
После начала действия наркоза кардиохирург делает разрез передней поверхности груди и грудинной кости. Сердце на время операции подключают к аппарату искусственного кровообращения.
Методика коррекции клапанного отверстия будет зависеть от вида деформации:
- Аннулопластика – восстановление отверстия с помощью специального опорного кольца.
- Шовная пластика – сшивание створок клапана вручную; применяется при клапанной недостаточности и неполном смыкании.
- Рассечение сросшихся створок клапана (закрытая или открытая комиссуротомия).
- Папиллотомия – операция по рассечению увеличенных сосочковых мышц, препятствующих полному смыканию створок.
- Резекция (удаление части) створок клапанного отверстия применяется при прогибании створок митрального клапана в полость левого предсердия. Оставшаяся часть клапана ушивается и фиксируется кольцом.
Противопоказания к операции:
- последние стадии хронической сердечной недостаточности;
- гипертрофическая кардиомиопатия;
- необратимые изменения почек и печени;
- острые инфекционные заболевания;
- инсульт, или инфаркт миокарда.
Протезирование
Показание к этой операции – тяжелое органическое поражение митрального клапана.
Протезирование необходимо, когда нарушение функционирования клапанного отверстия оказывает негативное воздействие на гемодинамику и стало следствием приобретенного порока сердца.
Протезы бывают двух видов – механические и биологические. Недостатком механических клапанов является высокая скорость образования тромбов на его створках. Минусом биологического клапана является высокий риск повторного бактериального воспаления.
Протезирование, как и пластика клапана, проводится под общим наркозом с применением аппарата искусственного кровообращения. После того как пациент крепко уснул от наркоза, врач рассекает кожу и грудину в продольном направлении.
Следующим этапом выполняется разрез левого предсердия и установка протеза, кольцо которого фиксируют швами. После протезирования выполняют электрокардиостимуляцию и зашивают операционную рану.
Операция, связанная с протезированием клапанов запрещена при следующих заболеваниях:
- Острый инфаркт миокарда и инсульт.
- Обострение имеющихся хронических заболеваний.
- Инфекционные заболевания.
- Крайне тяжелая степень сердечной недостаточности при митральном стенозе.
Консервативное лечение
Цель консервативной терапии – улучшение состояния пациента. Это даст возможность безопасно провести хирургическую операцию.
На основании клинических рекомендаций лечащего врача назначают следующие группы препаратов:
- Нитраты, они снижают нагрузку на сердце.
- Мочегонные препараты для снижения артериального давления и устранения отеков.
- Ингибиторы АПФ положительно влияют на стенки сосудов и тканей миокарда, нормализуют давление.
- Сердечные гликозиды улучшают деятельность сердца при тяжелых формах недостаточности и фибрилляции предсердий.
- Антикоагулянты подавляют активность свертывающей системы крови, препятствуют процессу образования тромбов.
Симптомы
На ранних стадиях больные не чувствуют никакого дискомфорта и течение болезни остается скрытым.
По мере растяжения левого предсердия и изменения структуры левого желудочка начинают проявляться характерные симптомы:
- Одышка.
- Чувство усталости.
- Сильное сердцебиение.
- Интенсивная пульсация в области верхушки сердца.
- Симптомы сердечной недостаточности (отеки, увеличение печени, боль в правом подреберье, скопление жидкости в брюшной полости, кашель с кровью).
На более поздних стадиях патологии при пальпации уже можно выявить увеличение размеров предсердия и желудочка. Характерный симптом – голосистолический шум.
Он определяется при выслушивании с помощью стетоскопа, когда больной лежит на левом боку. Шум будет усиливаться при приседании и рукопожатии.
Почему возникает обратный заброс крови в МК?
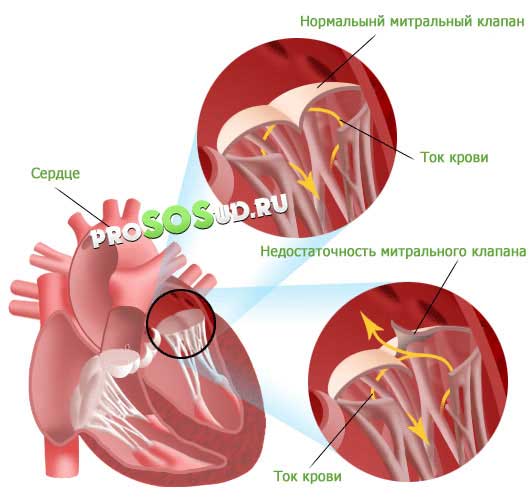
От заброса крови обратно в предсердие предохраняют плотно сомкнутые фиброзные пластинки – створки митрального клапана. Если их края при систоле не соприкасаются, часть объёма жидкости перемещается назад, и возникает регургитация.
Такое состояние называют митральной недостаточностью.
Причинами обратного заброса крови могут быть дегенеративные процессы в створках. Изменение структуры клапана нарушает форму его краёв и негативно сказывается на амплитуде движений.
- системные поражения соединительной ткани (например, склеродермия);
- врожденные наследственные заболевания (синдром Элерса-Данлоса);
- ревматизм;
- эндокардит инфекционной этиологии;
- разрыв хорд (тонких струн, которые соединяют край клапана и дно левого желудочка; основная функция – предотвратить выворачивание (пролапс) створок в сторону предсердия);
- дисфункция сосочковых мышц (располагаются в основе хорд);
Приклапанную митральную регургитацию может обуславливать изменение миокарда при нормальной структуре створок:
- расширение митрального кольца;
- патологическое увеличение полости левого желудочка (при сердечной недостаточности);
- гипертрофическая кардиомиопатия (характерно для гипертонической болезни 2, 3 стадии).
Предсердно-желудочковое отверстие имеет округлую форму. Основой для створок служит фиброзное кольцо, спаянное с миокардом. Если сердечная мышца растянется – форма отверстия изменится. В этом случае неизмененные створки не смогут выполнять свою функцию (наглухо перекрыть этот выход для крови при систоле) и возникнет регургитация.
Если двустворчатого клапан не смыкается полностью, это запускает каскад патологических процессов:
-
Возвращение части объёма крови в левое предсердие обуславливает растяжение его стенок (дилатацию) и переполнение кровью.
- Миокарду приходится выталкивать больший объем, мышечные волокна компенсаторно гипертрофируются, сокращаются сильнее.
- Поскольку кровь в левое предсердие поступает из малого круга кровообращения, давление в легких повышается (тут возникает первый характерный симптом – одышка).
- В легкие кровь качает правый желудочек, и для преодоления возросшего сопротивления он тоже гипертрофируется, но в меньшей степени.
- Левый желудочек постепенно растягивается увеличенным поступающим объемом крови.
Пока он способен справляться с возросшей нагрузкой, клинических симптомов не будет.
Симптоматика
Например, признаки регургитации трикуспидального клапана определяются стадией развития болезни и ее формой. Во время первой и второй степени пациенты практически не замечают явных симптомов у себя
Но при этом можно обратить внимание на интенсивность пульсации вен в области шейного отдела. Причиной становится повышение давления крови в сосудах
Для определения такого симптома нужно приложить ладонь к шее с правой стороны. При прогрессировании заболевания больные замечают, что их вены набухают и подергиваются.
Признаки митральной регургитации хорошо проиллюстрированы на рисунке:
Симптомы недостаточности аортального клапана не проявляются очень длительно, и в этом ее опасность. Когда появляется одышка, слабость, бледность и приступы стенокардии, левый желудочек уже сильно расширен.
Недостаточность пульмонарного клапана проявляется нарушениями ритма, цианозом кожи, нарастанием отеков и увеличением печени.
Особенности болезни
Сообщение между предсердиями и желудочками происходит через клапаны. Они обеспечивают возможность движения крови в одном направлении. В правой половине сердца камеры сообщаются посредством трикуспидального клапана. Он имеет три створки. Назначение клапана пропускать венозную кровь из предсердия в желудочек, обеспечивать плотную заслонку и невозможность возврата в момент перехода порции крови в лёгочную вену.
Недостаточность клапана обозначает, что он неспособен в полной мере выполнить своё предназначение. В этой ситуации кровь из желудочка имеет возможность какой-то частью возвращаться в предсердие. Если это нарушение происходит в незначительном объёме, то влияние на работу сердца оказывает незаметное. Более выраженные проблемы клапана, когда возврат крови ощутимый – камеры правой половины сердца поддаются деформации, в них меняется уровень давления. Оно может увеличиваться в восемь раз от природного значения.
Правая половина сердца создана для пропуска венозной крови в малый круг через лёгочную артерию. Компенсаторные возможности правого предсердия невелики, поэтому ситуация может привести к тому, что оно не сможет хорошо выполнять свою функцию. Это чревато застоем венозной крови в области большого круга. Увеличение давления внутри камер правой стороны в результате их перегрузки приводит к пульсации крупных вен.
У детей недостаточность клапана может быть вызвана врождёнными его аномалиями или другими органическими поражениями. У новорождённых прослушивается шум в области сердца, наблюдается цианоз и, возможно, в сложных случаях проявление сердечной недостаточности.
Приобретённый порок, являющийся большей частью осложнением после заболеваний, встречается чаще и бывает и у детей, и у взрослых. Проявления патологии зависят от степени нарушения работы клапана.
Фонокардиограмма при трикуспидальной недостаточности
Диагностика и лечение
У пациентов с хронической митральной регургитацией лечение направлено на предотвращение вторичных осложнений заболевания. Профилактика эндокардита указана на основе принятых рекомендаций. У пациентов с ревматическим клапанным заболеванием также должны быть реализованы рекомендации по профилактике рецидивной ревматической лихорадки
Поскольку многие пациенты с митральной регургитацией в конечном итоге нуждаются в хирургическом вмешательстве, а так как хирургическое вмешательство является более высоким риском при заболевании коронарной артерии, особенно важно оценить и лечить факторы риска развития коронарной артерии
Пролапс митрального клапана 2 степени диагностирует кардиолог, который слушает жалобы, задает уточняющие вопросы и при подозрении на патологию дает направление на дополнительные диагностические мероприятия:
- Эхография;
- Ультразвуковое обследование сердца.
Эти методы позволяют определить степень выраженности аномалии, интенсивность регургитации и другие нарушения сердечной деятельности.
Если возникает фибрилляция предсердий, указывается лечение антикоагуляцией, кардиоверсией или контролем скорости. Периодическая клиническая и эхокардиографическая оценка является ключом к оптимальному управлению хронической митральной регургитацией. Оперативное вмешательство при начале симптомов и раннее вмешательство для предотвращения систолической дисфункции левого желудочка или легочной гипертензии обеспечивают оптимальные клинические результаты. Частота эхокардиографии определяется причиной и тяжести митральной регургитации.
Пролапс митрального клапана 2 степени можно контролировать, занимаясь спортом: упражнения укрепляют сердце и замедляют прогрессирование заболевания.
Но перед началом следует проконсультироваться у кардиолога, чтобы он дал рекомендации и сообщил, какие упражнения выполнять не следует.
Пациенты с легкой регургитацией нуждаются в нечастых обследованиях, примерно каждые пять лет. Пациенты с умеренной митральной регургитацией и нормальным размером левого желудочка изучаются каждые 1-2 года. Однако, если регургитация тяжелая или если «умеренная» регургитация сопровождается дилатацией левого желудочка, то ежегодная эхокардиография является подходящей. Частота обследования должна быть увеличена, если есть временное изменение симптомов или физическое обследование, новая начальная фибрилляция предсердий или если последовательные исследования предполагают прогрессирующее расширение левого желудочка, сократительную дисфункцию или увеличение давления в легких.
Терапия направлена на блокирование боли и сопутствующего дискомфорта, восстановление нормального ритма и устранение патологических изменений в психическом состоянии.
Лечение пролапса осуществляется с применением следующих препаратов:
И наоборот, у пациента с умеренной или умеренной регургитацией интервал между эхокардиограммами может быть увеличен, если есть устойчивые результаты в течение двух-трех интервалов обследования. Нет конкретного подхода к самому процессу болезни у пациентов с первичной митральной регургитацией. Нет известных методов лечения, которые благоприятно изменяют ткань листочков при миксоматозном митральном клапане; аномалии листовок в этом генетическом расстройстве кажутся неотъемлемыми без каких-либо известных связанных клинических факторов или медицинского лечения.
-
Седативные средства.
Уменьшают тревожность, улучшают сон, снижают напряжение при стрессовых ситуациях. При невыраженных симптомах тревожности применяются лекарства на травяной основе: валериана, пустырник. -
Бета-адреноблокаторы.
Блокируют действие адреналина, восстанавливают нормальный пульс. -
Антикоагулянты.
Разжижают кровь, что положительно влияет на обменные процессы и снижает риск возникновения тромбов. -
Антидепрессанты, ноотропы.
Снижают выраженность астении и депрессии. -
Комплексы витаминов и минералов.
Устраняют дефицит веществ, улучшают сердечную деятельность и сосудистый тонус.
Причины аортальной регургитации
Недостаточность KA разделяют на ревматическую и не ревматическую (сюда же относятся и дегенеративные формы РГ. У молодых
- приобретенными ревматическими пороками сердца и сочетается со стенозом аорты, пороком митрального клапана (митральная регургитация);
- врожденным двухстворчатым КА (в норме – трехстворчатый).
Помимо ревматического повреждения сердца, важную роль в формировании возвратной волны играет артериальная гипертензия с частыми гипертоническими кризами. Значительное повышение артериального давления способствует расширению корня аорты, способствуя развитию недостаточности КA.
Основные причины возникновения РГ разделяют на дисфункции КА и патологии ее корня.
К клапанным дисфункциям относят:
- врожденные дефекты KA (двухстворчатый или четырехстворчатый), сопровождающиеся неполным смыканием полулунных створок или пролапсом (пригибанием створок). У детей наиболее распространенной причиной врожденной тяжелой регургитации, считают тетраду Фалло , гиперплазию клапана ЛА (легочная артерия), значимые дефекты перегородок;
- приобретенные пороки ревматической природы, возникающие как осложнение перенесенной стрептококковой инфекции (стрептококковые тонзиллиты). К данной группе пороков, приводящих к AP, относят фиброз створок, их сморщивание, сращение или укорочение.
К приобретенным порокам, которые сопровождаются РГ, относят:
- расстройства гемодинамики после перенесенных инфекционных эндокардитов и вальвувитов (воспалительное поражение створок и эндокарда);
- кальциноз (в результате кальциноза возникают дегенеративные повреждения КА (часто сочетанные) и возникает регургитация митрального клапана и КА тяжелой степени;
- дегенерацию миксоматозного характера (миксоматозная дегенерация – это деформация створок, приводящая к их растяжению и утолщению, нарушая их полноценное смыкание и приводя к возникновению митральной РГ);
- повреждение створок из-за системных заболеваний, сопровождающихся поражением соединительной ткани и аутоиммунных патологий. У пациентов с системной красной волчанкой нарушение гемодинамики может возникать при развитии волчаночного эндокардита Либмана-Сакса. Также к формированию обратной волны крови может приводить поражение клапанного аппарата у пациентов с синдромом Марфана, ревматоидным артритом, псориатическим артритом, анкилозирующим спондилитом.
- травматические, токсические, медикаментозные поражения створок;
- сифилитический аортит;
- аортоартериит Такаясу.
К патологиям корня аорты, приводящим к РГ, относят:
- аневризмы ;
- расширение корня на фоне артериальной гипертензии;
- поражение сердечно-сосудистой системы при сифилитических аортитах;
- синдром Элерса-Данлоса (наследственное поражение соединительной ткани, обусловленное дефектным синтезом коллагена);
- дилатацию кольца КА у пациентов с синдромом Марфана;
- синдром Рейтера, развивающийся при гонококковой или хламидийной инфекции;
- тупые травмы грудной клетки.
Суть и классификация порока
При ПМК на стадии систолы ЛЖ происходит прогибание створок клапана в полость левого желудочка.
В норме на стадии систолы предсердия створки митрального клапана находятся в открытом состоянии.
При наступлении систолы левого желудочка половинки клапана смыкаются, выталкивая тем самым кровь из желудочка в аорту.
За счет того, что створки клапана находятся в состоянии пролабирования, часть крови возвращается назад в предсердие.
В современной медицине практикуется классификация РМК согласно ее тяжести:
- 1 степени – митральная регургитация 1 ст. считается незначительной и является нормой. Ее можно встретить как у людей молодого, так и пожилого возраста. Для диагностирования используется самый простой метод – аускультация. Как правило, в этой ситуации патология не требует специального лечения. Достаточно того, что пациент будет несколько раз на протяжении года проходить обследование у специалистов. Это необходимо для того, чтобы избежать возможности развития сопутствующих заболеваний либо каких-либо осложнений;
- 2 степени – умеренная МР — характеризуется развитием нарушений кровообращения, а также сокращения сердца. Диагностировать патологию этой тяжести можно посредством применения таких методов обследования, как электрокардиограмма или электрофизиологический осмотр сердца и системы. При прослушивании сокращения сердца пациента специалисты имеют возможность услышать специфический щелчок, который образуется во время пребывания сердца в фазе систолы;
- 3 степени – регургитация такой тяжести считается наиболее сложной и опасной. Среди симптомов, которые могут проявляться у пациентов, можно выделить наличие отеков верхних и нижних конечностей, увеличение объема печени, значительное повышение показателей венозного давления. Пациенты, у которых диагностирована РМК 3 ст. получают инвалидность 1 группы.
Хотелось бы также отметить, что регургитация МК 2 степени классифицируется по причине ее развития на такие группы:
- Первичная. Основная причина ее развития заключается в нарушениях строения соединительной ткани, оказывающих негативное влияние на конструкции створок митрального клапана. Эти нарушения развиваются в период внутриутробного развития ребенка. В результате таких нарушений клапан становится более эластичным и податливым.
- Вторичная. Этот дефект развивается в результате дистрофии миокарда, имеющей под собой ревматическое происхождение. Нередко причиной вторичной регургитации 2 степени является также механическое повреждение целостности грудной клетки, которое влечет за собой нарушение целостности сердца.
Максимально точное определение степени регургитации и причин ее происхождения поможет выбрать эффективный метод лечения.
Митральная регургитация
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования
Обратите внимание, что цифры в скобках (, и т. д.) являются интерактивными ссылками на такие исследования
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Митральная регургитация – несостоятельность митрального клапана, приводящая к возникновению потока из левого желудочка (ЛЖ) в левое предсердие во время систолы. Симптомы митральной регургитации заключается в сердцебиении, одышке и голосистолическом шуме на верхушке сердца. Диагноз митральной регургитации устанавливают при физикальном обследовании и эхокардиографически. Пациенты с умеренной, бессимптомной митральной регургитации должны находиться под наблюдением, но прогрессирующая или симптоматическая митральная регургитация – показание к восстановлению или замене митрального клапана.
, , , , , , ,
Классификация
В зависимости от локализации патологических явлений в сердечных клапанах, выделяют несколько степеней переправления крови в обратную сторону.
Митральная форма
Митральный вид регургитации – при этом поток крови из левого желудочка отправляется снова в предсердие. Такое состояние приводит к появлению растяжения стенок предсердия и усилению его износа. На начальных этапах обратный отток крови не дает о себе знать гемодинамически, ведь человеческое сердце компенсирует аномальное состояние изменением формы. Среди причин митральной регургитации можно назвать:
- ревматизм,
- нарушение работы створок клапана,
- отдельные патологические изменения соединительной ткани,
- нарушения обмена веществ,
- кардиосклероз постинфарктный,
- пороки сердца,
- инфекционный эндокардит.
Аортальная форма
Регургитация аортального типа возникает при неполном закрывании клапанных створок или пороках, связанных со структурой аорты. Во время расширения ее стенок (дилатации) клапанное кольцо увеличивается в размерах, от чего сам аортальный клапан не в состоянии до конца закрыться. Здесь осуществляется обратное переправление крови в полость левого желудочка. Данная часть сердца переполняется, растягивается, забирает большой объем крови, а в сосуд отправляется намного меньшее ее количество. Сердечная мышца начинает перекачивать кровь быстрее и интенсивнее. Следствием патологии становится недостаточное количество кислорода в крови и застойные явления в крупных сосудах.
Трикуспидальная форма
Регургитация трикуспидального типа – самое редкое явление. Оно провоцируется слишком высоким давлением в малом круге кровоснабжения. В это время опустошается правый сердечный отдел, затем возникает застой в артериях большого круга. Такой аномальный обратный отток крови имеет внешние проявления в виде синеватых покровов кожи, мерцательной аритмии, набухания вен, которые видны под кожей на шее, увеличением размера и дисфункции печени.
Регургитация на клапане легочного ствола
Клапан легочной артерии поражается при эндокардитах, ревматизме, тяжелых легочных заболеваниях, сифилисе. Иногда встречается врожденная патология. При этом клапан в легочной артерии закрывается не полностью, что перегружает правые отделы сердца, приводит к дилатации правого желудочка.
Степени
Существует четыре степени переливания крови в обратную сторону:
- При 1 степени регургитации клапанов симптомы отсутствуют на протяжении нескольких лет. Большое количество возвращающейся крови увеличивает отдел сердца, что может вызвать, если должного лечения не последовало при выявлении, стойкое повышение артериального давления. При обследовании пациента выявляют шум в сердце, УЗИ показывает небольшое расхождение в клапане и незначительное нарушение кровотока.
- 2 степень регургитации клапанов сердца характеризуется большей выраженностью возвращающегося потока. Происходит застой в малом кругу.
- 3 степень регургитации клапанов характеризуется большой обратной струей, поток которой доходит до задней стенки предсердия. Здесь развивается повышение АД в легочной артерии, из-за которого происходит перегрузка на правую сторону сердечной мышцы. В следствии такого нарушения происходит недостаточность в большом круге кровообращения.
Оценка тяжести стадий определяется по мощности струи крови, которая возвращается в желудочек или предсердие:
- не выходит за переднюю створку клапана, соединяющего левый желудочек с предсердием;
- достигает или переходит створку;
- по величине потока подходит к половине длины желудочка;
- струя касается его верхушки.
Еще выделяют пролапс двухстворчатого сердечного клапана, из-за которого происходит обратное перетекание жидкой ткани организма различной степени. Раньше этот диагноз ставился не часто. Это связано с более новыми способами выявления заболевания. Использование метода допплерометрии помогло устанавливать точное количество возвращающейся струи.
Пролапс клапанов сердца обнаруживают у худых, высоких людей, подростков. В большем количестве случаев заболевание не вызывает никаких недомоганий у пациента и выявляется у молодых людей случайно, проходя разные медкомиссии, например, при поступлении в институт, или перед призывом в армию.
Если степень первая или даже нулевая, то в лечении нет необходимости. Главное не пропустить переход образование осложнения, для этого необходимо обследоваться у врача.
Общая информация
В кардиологической практике сложным термином «трикуспидальная регургитация» принято называть состояние, при котором происходит изменение кровотока в обратную сторону. То есть кровь забрасывается из одной сердечной камеры в другую. Виной происходящему — трикуспидальный (трехстворчатый) клапан, который теряет способность полноценно смыкать створки.
Заболевание делится на несколько видов:
- врожденное, которое диагностируется у плода или у рожденного ребенка в первые месяцы жизни;
- приобретенное, обнаруженное уже в зрелом возрасте;
- первичное, развивающееся на фоне сердечных патологий;
- вторичное, возникающее на фоне болезни легких.
Также заболевание классифицируется исходя из стадии (степени) развития:
- 1 — характеризуется возвращением из желудочка в предсердие незначительного потока крови и не требует лечения;
- 2 — диагностируется при длине струи 2 см и требует специализированного лечения;
- 3 — отличается увеличением длины потока более 2 см;
- 4 — диагностируется в том случае, если длина струи превышает 3 см.