Как распознать воспалительный процесс в организме?
Содержание:
- Советы по уходу за воспаленной кожей и образу жизни
- Поражение мягких тканей руки
- Лечение
- Почему воспаление вызывает боль?
- Воспаление сустав кисти
- Общие признаки воспаления
- Как оценить воспалительные заболевания?
- Основная классификация
- Виды воспаления
- Симптомы воспаления
- Причины воспаления
- Снижение соотношения альбумин / глобулин
- Основные медиаторы воспаления и их роль
Советы по уходу за воспаленной кожей и образу жизни
Вы должны помнить, что без регулярного и грамотного ухода ваша кожа будет постоянно «капризничать», огорчая частыми воспалениями, поэтому:
- Исключите горячие ванны и умывания, которые способны только усугубить ситуацию, усиливая очаги воспаления. Для умывания лица всегда используйте мягкую воду (кипяченую или фильтрованную) комнатной температуры или травяные отвары, эффективно снимающие гиперемию;
- Отучите себя постоянно касаться руками кожи лица, особенно чесать и выдавливать угри, поскольку эти действия провоцируют проникновение под кожу болезнетворных бактерий, а также гноя, способного поражать обширные участки кожи;
- Нормализуйте режим и состав питания, стараясь кушать в одно и то же время, избегая использования углеводистой, жареной, копченой, пряной и жирной пищи, а также фастфуда. Отдавайте предпочтение сырым овощам, фруктам, натуральным сокам, минеральной воде, зелени, орехам и сухофруктам;
- Откажитесь от употребления сигарет, алкогольных и сладких газированных напитков, являющихся для здоровья кожи губительными;
- Не травмируйте воспаленную кожу скрабами, заменяя их гипоаллергенными средствами для чувствительной кожи;
- Не занимайтесь самолечением при тяжелых формах воспалительных реакций, связанных с обширными гнойными очагами, фурункулами и пустулами, чтобы не усугубить и не ухудшить состояние кожи лица;
- Укрепляйте иммунную систему, закаливайте организм, занимайтесь физическими упражнениями, принимайте поливитаминные препараты минимум 2 раза в год;
- Не пренебрегайте медосмотрами, помогающими своевременно обнаружить заболевания внутренних органов, которые могут провоцировать всевозможные реакции воспаления кожной поверхности;
- При первом использовании каждой новой маски или косметического средства обязательно проводите предварительное тестирование кожи в области внутреннего локтевого сгиба, чтобы предохранить лицо от возможных аллергических реакций;
- Очищайте поры кожи 1 раз в неделю при помощи паровых ванночек на травяных отварах либо с добавлением в горячую воду эфирных масел, способствующих освобождению протоков от скопившихся загрязнений, сальных пробок, снимающих воспаления и обладающих антибактериальным эффектом.
Поражение мягких тканей руки
В большинстве случаев воспаление мягких тканей руки происходит медленно (в течении нескольких лет), а симптоматика усиливается постепенно. К симптомам начала воспаления относят:
- неприятные ощущения, болезненность возле лучезапястного сустава;
- при движении больной рукой можно услышать хруст;
- заметны отеки, краснота на коже, повышается температура рядом с пораженным местом или суставом;
- ухудшается подвижность конечности, тяжелее дается захват предметов.
На ранних стадиях поражения пациент ощущает дискомфорт и боль в месте пораженного сустава при резких движениях (при сгибании руки либо отведении первого пальца в сторону). Особенно сильно боли проявляются при смене погоды либо в ночное время.
Без оказания нужных лечебных мероприятий патология перерастает в хроническую форму, которая проходит совместно с дистрофическими изменениями тканей:
- сухожилия становятся толще;
- начинается процесс окостенении;
- лучевые и локтевые ткани разрастаются, появляются остеофиты.
В конце всех процессов костно-фиброзный канал сужается, вдавливая соединенный нерв и сосуды, которые находятся близко к сухожилию. Ущемление нерва происходит с:
- сильной болью острого характера;
- понижением температуры тела, болевыми ощущениями в руке;
- чувством покалывания и онемения возле руки.
Лечение
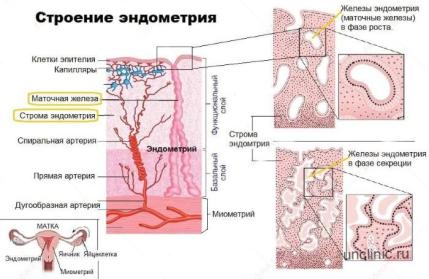
Лечение воспалительных заболеваний матки происходит в условиях стационара, где помимо медикаментозной терапии обеспечивается бережный уход, диета, и проведение физиотерапевтических процедур.
После обследования пациентке назначается индивидуальная терапия, в которую входят противомикробные препараты, иммуностимуляторы и иммуномодуляторы, препараты для коррекции менструального цикла, физиопроцедуры (назначаются после снятия острой стадии воспаления).
При лечении острой стадии воспаления шейки матки или ее стенок после тестирования на резистентность возбудителя, обязательно проводится антибиотикотерапия. Назначается постельный режим. Доброжелательное и внимательное отношение персонала наравне с комфортными условиями пребывания в стационаре Поликлиники Отрадное также способствует успеху лечения, поскольку обеспечивает психологический комфорт пациенток.
При лечении воспаления матки в нашей клинике реализуется комплексный подход, благодаря которому достигается стойкая ремиссия:
- устранение или полное блокирование возбудителей заболевания;
- устранение симптомов и дискомфорта;
- восстановление слизистой оболочки шейки и стенок матки;
- восстановление менструального цикла;
- восстановление детородной функции.
Помимо перорального приема препаратов и внутримышечных инъекций, лекарственные препараты вводятся непосредственно в полость органа, также применяется парафинотерапия, лечебные ванны, электрофорез.
Особое внимание уделяется женщинам с перенесенным эндометритом в любой форме при ведении беременности, поскольку наличие подобного заболевания в анамнезе обеспечивает их попадание в группу риска. При лечении острого послеродового метроэндометрита обязательно удаляют из полости матки остатки плаценты и применяют антибиотикотерапию для устранения риска развития воспаления
При лечении острого послеродового метроэндометрита обязательно удаляют из полости матки остатки плаценты и применяют антибиотикотерапию для устранения риска развития воспаления.
Успех лечения заболевания во многом зависит от восстановления нормальной функции яичников и менструального цикла, поскольку именно его нарушения зачастую провоцируют развитие воспалительного процесса.
В особо запущенных случаях при прямой угрозе жизни пациентки гинеколог-хирург может принять решение об удалении матки полностью или с сохранением части органа. Такие меры позволяют избежать перитонита (воспаления брюшины), но ведут к ряду осложнений в жизни пациентки. Современные методы лечения и диагностики при условии своевременного обращения обеспечивают гарантированное успешное излечение и полное восстановление функций матки и ее придатков.
Почему воспаление вызывает боль?
Боль — это очень субьективный признак, и единственный человек, который может описать ее правильно, это тот, кто ее ощущает.
Боль может быть или . Это также может быть:
Ноцицептивная боль
Специфические стимулируются, чтобы мы чувствовали этот тип боли. Эти рецепторы ощущают изменения , , и , которые приводят к повреждению клеток. «Ноцицептивное» означает причинение или реакцию на боль — причина боли приходит извне нервной системы, и нервная система реагирует на нее.
Соматическая боль
Это вид ноцицептивной боли. Ощущается в , , , и на . является . Болевые рецепторы чувствительны к: растягиванию в мышцах, вибрации, температуре, а также к воспалению. Когда есть , могут быть болезненные .
Соматическая боль бывает резкой и локализованной — прикосновение или перемещение пострадавшей области приведет к более сильной боли.
Висцеральная боль
Это вид ноцицептивной боли. Боль ощущается глубоко в теле, во , таких как , , , , , , , и . Ноцицепторы (болевые рецепторы) ощущают кислородное голодание (ишемия), растяжение и воспаление. Боль можно описать как глубокую. и являются примерами висцеральной боли.
Воспаление главным образом вызывает боль, потому что отек наталкивается на чувствительные нервные окончания, которые посылают болевые сигналы в мозг. Нервные окончания посылают болевые сигналы в мозг целый день. Однако, мозг учится игнорировать большинство из них, если не усилится давление на нервные окончания.
Во время воспаления происходят также другие биохимические процессы, влияющие на состояние нервных волокон, вызывая боль.
Воспаление сустав кисти
Первые симптомы острого воспаления мягких тканей суставов настолько выражены, что выявить поражение можно самостоятельно еще до похода к врачу: у метеозависимых людей при резкой смене погоды появляются сильные боли в суставах – первый симптом воспалительного процесса.
В некоторых случаях поражение протекает в скрытой форме, но на протяжении нескольких лет симптомы набирают обороты. При хронической форме воспаление часто выявляется уже на той стадии, когда восстановить сустав и устранить изменения в нем не получается.
Основные симптомы артрита:
- болезненные ощущения, которые часто появляются совместно с повышением температуры тела. При хроническом поражении боли усиливаются после покоя конечности;
- скованность по утрам, которая продолжается от 2 до 20 минут;
- чувство онемения либо покалывания в месте воспаления, характерный хруст при движении;
- заметная отечность тканей;
- нарушение структуры сустава при долгом воспалении кисти руки.
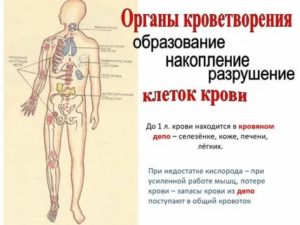
Общие признаки воспаления
Воспаление
— это процесс, который проявляется не
только
ярко выраженными местными признаками,
но и весьма
характерными и нередко существенными
изменениями
во всем организме.
Какие
же признаки общего характера могут
свидетельствовать
о развитии воспаления?
Изменение
количества лейкоцитов в периферической
крови: лейкоцитоз
(развивается при подавляющем
большинстве воспалительных процессов)
или значительно
реже лейкопения
(например, при воспалении
вирусного происхождения). Лейкоцитоз
обусловлен
активацией лейкопоэза и перераспределением
лейкоцитов в кровеносном русле. К числу
основных причин
его развития относятся стимуляция
симпатоадреналовой системы, воздействие
некоторых бактериальных
токсинов, продуктов тканевого распада,
а также ряда медиаторов воспаления
(например, интерлейкина-I,
фактора индукции моноцитопоэза и др.).
Лихорадка
развивается
под влиянием поступающих из очага
воспаления пирогенных факторов, таких
как липополисахариды,
катионные белки, интерлейкин-I.
Изменение
белкового «профиля» крови выражается
в том, что при остром процессе в крови
накапливаются синтезируемые печенью
так называемые «белки острой
фазы» (БОФ) воспаления — С-реактивный
белок, церулоплазмин,
гаптоглобин, компоненты комплемента и
др. Для хронического течения воспаления
характерно увеличение в крови содержания
альфа- и особенно гамма-глобулинов.
Изменения
ферментного состава крови выражаются
в
увеличении активности трансаминаз
(например, аланинтрансаминазы
при гепатите; аспартаттрансаминазы при
миокардите), гиалуронидазы, тромбокиназы
и т.д.
Увеличение
скорости оседания эритроцитов (СОЭ)
из-за
снижения отрицательного заряда
эритроцитов, повышения вязкости крови,
агломерации эритроцитов, изменения
белкового спектра крови, подъема
температуры.
Изменения
содержания гормонов в
крови заключаются,
как правило, в увеличении концентрации
катехоламинов, кортикостероидов.
Изменения
в иммунной системе и аллергизация
организма
выражаются
в нарастании титра антител, появлении
сенсибилизированных лимфоцитов в крови,
развитии
местных и общих аллергических реакций.
Кроме
того, очаг воспаления может быть
источником
патологических
рефлексов (например,
развитие стенокардии при холецистите,
аритмий сердца при аппендиците),
интоксикации
организма
и сепсиса.
Механизмы
развития воспаления. Компоненты
воспаления
Динамика
воспалительного процесса, независимо
от вызывающих его причин, всегда
достаточно стандартна, т.е. воспаление
по существу является «моиопатогенетическим»
процессом.
Патогенетическую
основу воспаления составляют три
взаимосвязанных
компонента — альтерация,
экссудация и
пролиферация.
Альтерация
Альтерация
(от
лат. alteratio
— изменение). Под альтерацией в очаге
воспаления понимают комплекс обменных,
физико-химических, структурно-функциональных
изменений, а также образование и/или
активацию медиаторов
воспаления. Принято выделять первичную
и вторичную
альтерацию в очаге воспаления.
Первичная
альтерация
возникает в ответ на прямое
воздействие флогогенного фактора.
Реакции первичной альтерации как бы
пролонгируют действие причины воспаления.
Вторичная
альтерация возникает под воздействием
как флогогенного раздражителя, так и
факторов первичной
альтерации. Эти воздействия опосредованы
нервной
системой, физико-химическими факторами
(ацидоз
и др.), а в основном — медиаторами
воспаления.
Обменные
изменения при
развитии вторичной альтерации
включают в себя интенсификацию процессов
распада
углеводов, жиров и белков, усиление
анаэробного гликолиза и тканевого
дыхания, разобщение биологического
окисления и фосфорилирования, снижение
активности анаболических процессов.
Следствием указанных
изменений являются увеличение
теплопродукции, развитие
дефицита макроэргов, накопление продуктов
обмена, образование медиаторов воспаления.
Комплекс
физико-химических изменений включает
в себя ацидоз, гиперионию (накопление
в очаге воспаления
ионов К+,
Cl-,
HPO,
Na+),
дисионию. гиперосмию, гиперонкию
(обусловлена увеличением концентрации
белка,
его дисперсности и гидрофильности).
Структурно-функциональные
изменения при
воспалении
весьма разнообразны и могут развиваться
на субклеточном,
клеточном и органном уровнях.
Закономерный
характер развития воспаления в большой
мере обусловлен его медиаторами.
Медиаторы
воспаления
— это комплекс физиологически
активных веществ, опосредующих действие
флогогенных факторов, определяющих
развитие и исходы
процесса воспаления.
По
происхождению
условно
различают клеточные и плазменные
(гуморальные) медиаторы.
Как оценить воспалительные заболевания?
Поскольку воспаление обычно опосредуется состоянием кишечника, то именно его следует обследовать в первую очередь в процессе оценки состояния здоровья любого пациента. Есть семь общих факторов, которые следует учитывать при изучении причинных факторов желудочно-кишечной дисфункции, которые создают условия для хронического воспаления. Они перечислены ниже вместе с ключевыми триггерами:
- Диета: алкоголь, клейковина, казеин, пищевые продукты, сахар, фаст-фуд.
- Медикаменты: кортикостероиды, антибиотики, антациды, ксенобиотики.
- Инфекции: H. Pylori, дрожжи, бактерии, вирусы или паразитарная инфекция.
- Стресс: повышение кортизола, увеличение катехоламинов.
- Гормональные: щитовидная железа, прогестерон, эстрадиол, тестостерон.
- Неврологические: травма мозга, инсульт, нейродегенеративные заболевания.
- Метаболический: гликозилированные конечные продукты (воспалительные конечные продукты метаболизма сахара), воспаление кишечника, аутоиммунные заболевания.
- Воспаление и аутоиммунные заболевания
Повышенная проницаемость кишечника часто является существенной причиной чрезвычайно долгого списка заболеваний. Воспалительный каскад, происходящий вследствие воспалительного триггера (диета, лекарства, инфекции, стресс, гормональные, неврологические или метаболические) может разрушить кишечную проницаемость.
Из-за различных триггеров часто можно уменьшить иммунную реактивность индивида, но не вылечить его (если дырявый кишечник не является основным триггером для воспалительного процесса). Аутоиммунные заболевания могут быть введены в ремиссию, и это может иметь серьезные последствия для улучшения жизни пациента. Но они могут включиться снова, если изменятся жизненные обстоятельства. Вот почему аутоиммунные заболевания считаются «неизлечимыми».
Для аутоиммунных заболеваний характерно нарастание и убывание процесса. Это воспаление инициируется повышением уровня индуцируемого оксида азота, который вызывает немедленное увеличение кишечной проницаемости (как повышенные уровни кортизола от стресса). После того, как это происходит, белковые частицы в сыворотке становятся чрезвычайно химическими. Клейковина является чрезвычайно распространенным сывороточным белком в случае повышенной проницаемости вследствие ежедневного воздействия.
Если вы слишком переутомляетесь, плохо едите, имеете ограниченный или плохой сон, то кишечная проницаемость будет увеличиваться, а частицы пищи начнут просачиваться через кишечник. Ваша иммунная система начнет распознавать эти белки как чужеродные, но также может начать атаковать другие подобные белки (мозжечка, щитовидной железы и др.).
Когда это происходит, вы будете испытывать симптомы, которые никак не связаны с кишечником: «затуманенность» мозга, боль, усталость, плохой сон, беспокойство или эндокринную дисфункцию. Создаются воспалительные химические вещества – цитокины, которые сильно разрушительны для функции мозга. На самом деле повышенный уровень цитокинов определяют при таких заболеваниях, как болезнь Альцгеймера, болезнь Паркинсона, рассеянный склероз и даже аутизм.
Обычно аутоиммунное заболевание клинически не диагностируют до тех пор, пока не происходит разрушение ткани. Для некоторых нейродегенеративных заболеваний необходимо до 70% демиелинизации (повреждения нервов) прежде, чем это будет видно на МРТ. Если у вас есть перечисленные выше симптомы, в крови присутствуют специфические антитела, есть аутоиммунные реакции, то нужно изменить свой образ жизни. Воспаление может даже оказаться полезным, поскольку его следует интерпретировать как ранний признак аутоиммунных реакций. Обязательно примите меры, прежде чем воспаление превратится в огонь, который выйдет из-под контроля и будет поражать ткани организма.
Основная классификация
Специалисты определяют несколько разновидностей воспалительных процессов мягких тканей. В медицинскую группу включены следующие формы поражения:
- Появление фурункулов. Такое воспаление мягких тканей обусловлено формированием скоплений гноя. С течением времени экссудат начинает поражать ткани в области волосяного фолликула, а также вокруг соединительной ткани, которая находится рядом с прыщиками.
- Фурункулез – второй вид воспаления. Его принято относить к болезням хронического характера. Патология в короткие сроки распространяется по мягким тканям. На поверхности кожи лица и тела при таком поражении появляется большое количество фурункулов. В зависимости от стадии заболевания, образования могут быть крупными либо мелкими.
- Карбункул – это острый процесс, распространяющийся на волосяные фолликулы и сальные железы. Нужно отметить, что образования распространяются не только по коже, но и затрагивают подкожную клетчатку.
- Абсцесс – поражает определенный участок тканей, причиной является гной, который со временем скапливается в большом количестве и локализуется. В дальнейшем абсцесс поражает и внутренние органы.
- Бурсит – еще одна форма воспаления, которое в большинстве случаев затрагивает синовиальные сумки. Внутри начинает скапливаться экссудат.
- Мастит – воспаление, происходящее в молочных железах женщин и мужчин.
- Панариций – воспаление мягких тканей пальцев рук и ног человека. В некоторых случаях воспалительный процесс также распространяется на суставы и костную ткань больного.
- Парапроктит – воспалительный процесс, затрагивающий ткани прямой кишки.
- Гидраденит — воспаление тканей потовых желез.
- Лимфаденит – воспаление, которое распространяется на лимфатические узлы.
Виды воспаления
Всем нам известны классические ощущения, сопровождающие воспаление. Например, если вы подвернете ногу, она опухнет — благодаря иммунным клеткам, которые делают кровеносные сосуды более проницаемыми для проникновения других агентов иммунной системы. Некоторые из поступающих белков вызывают ощущение тепла (поэтому больная нога «горит») или боли. Эти ощущения исчезают, когда стихает этот короткий приступ так называемого острого воспаления.
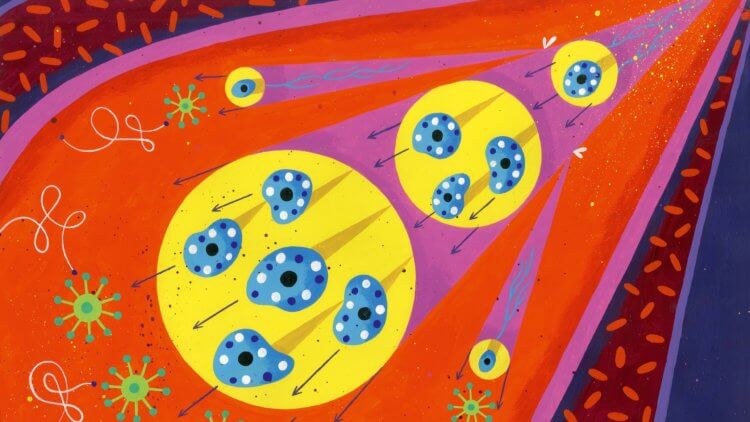
Иммунные клетки устремляются к месту повреждения, запустив процесс воспаления
Во время хронического воспаления в организме все время циркулируют те же клетки иммунной системы. Это воспаление больше характерно для пожилых людей. По мере старения иммунной системы ее клеткам сложнее остановиться.
Например, хроническое высокое кровяное давление повреждает стенки кровеносных сосудов. Это повлечет за собой воспалительную реакцию, чтобы устранить повреждение, но сделать это не так просто из-за постоянного течения болезни. Если у человека высокое давление, ему сначала нужно снизить его. В другом случае иммунная система будет активна в этом месте постоянно, но ничего не сможет сделать.
Поэтому иногда постоянная иммунная активность мешает другим биологическим процессам. Например, белки воспалительных процессов нарушают взаимодействие клеток с инсулином. Это может снизить чувствительность к инсулину, что может привести к диабету. В головном мозге некоторые агенты иммунной системы могут разрывать связи или синапсы между клетками.
Симптомы воспаления
Симптомы острого воспаления были впервые описаны римским ученым и энциклопедистом Аврелием Цельсом (25 г. до н.э. – 50 г. н.э.). в единственной работе «Медицина», которая сохранилась до наших дней, он описал четыре основных симптома острого воспаления, которые иногда называют тетрадой Цельса:
- боль (лат. dolor);
- повышенная температура (лат. calor);
- покраснение (лат. rubor);
- отек (лат. tumor).
Пятый признак воспаления – потеря функции и повреждение органов (лат. Functiolaesa) был добавлен немного позже, возможно, греческим врачом и философом Галеном (129-200 н.э).
Покраснение кожи является результатом увеличения кровотока в области, пораженной патогенными микроорганизмами, отек – это результат проникновения белка и клеток из сосудов в ткани – все это вызывает боль. Температура также является следствием увеличения кровотока. В свою очередь, «потеря функции» означает, что орган не функционирует должным образом.
В развитии воспалительной реакции участвуют многие физиологические механизмы, связанные как с клетками – гранулоцитами, моноцитами, тромбоцитами, лимфоцитами Т и В, тучными клетками, эндотелиальными клетками кровеносных сосудов, макрофагами, фибробластами, так и с веществами, выделяемыми ими – медиаторами воспаления. Со временем могут быть поражены целые органы и могут возникнуть системные симптомы – повышение температуры тела, потеря веса, мышечная атрофия, чувство общей слабости.
Воспаление при ларингите
Причины воспаления
Причины как острого, так и хронического воспаления могут быть различными. В частности, они могут быть следующими:
- Инфекционные агенты, такие как бактерии, вирусы, грибки;
- Травмы, такие как ссадины, царапины, порезы;
- Повреждения, вызванные попаданием в организм инородных тел;
- Химические частицы: Такие вещества, как диоксид кремния, содержащийся вугольной пыли, не может быть полностью разрушен или удален из организма, и поэтому может вызывать хроническое воспаление.
- Аутоиммунные заболевания: то есть заболевания, при которых иммунная система организма начинает атаковать свои собственные ткани или органы. Например, системная волчанка, Ревматоидный артрит.
ВНИМАНИЕ: Такие факторы, как курение, ожирение, злоупотребление алкоголем, стрессы, преклонный возраст, низкий уровень мужских и женских половых гормонов, расстройства сна, рацион питания, содержащий рафинированный сахар, насыщенные жиры и трансжиры, способствуют течению хронических воспалений
Снижение соотношения альбумин / глобулин
В случае острого воспаления это происходит из-за повышенного переноса альбумина в воспаленную ткань, а в случае хронического воспаления – увеличения количества глобулинов (иммуноглобулинов) в крови.
Повышение скорости оседания эритроцитов (ERR) связано с изменением состава белков крови. Повышение EGA также связано с уменьшением отрицательного заряда белков крови и эритроцитов из-за ацидоза, что приводит к агрегации эритроцитов. Острое воспаление в большей степени характеризуется нейтрофилией и гипер-α2-γ-глобулинемией, тогда как хроническое воспаление характеризуется лимфоцитозом и гипер-α2-глобулинемией.
Скорость оседания эритроцитов
Основные медиаторы воспаления и их роль
Говоря о том, почему возникает воспаление, важно иметь представление о регуляции процесса, которая в основном происходит при участии биологически активных веществ, именуемых медиаторами воспаления. В большинстве случаев основные медиаторы воспаления действуют в воспалительном очаге, но некоторые из них, попадая в кровоток, оказывают системное воздействие на организм в целом
Основной ролью медиаторов воспаления и эффектами от их воздействия являются:
- расширение сосудов;
- повышение проницаемости сосудистой стенки;
- активация хемотаксиса лейкоцитов;
- воздействие на болевые рецепторы;
- повреждение тканей (вторичная альтерация).
По своему происхождению медиаторы воспаления делятся на клеточные (тканевые) и плазменные (гуморальные).