Ямка на грудной клетке у новорожденного ребенка
Содержание:
- Часто задаваемые вопросы (FAQ):
- Врожденная деформация грудной клетки у ребенка (ВДГК)
- Классификация
- Симптомы
- Килевидная деформация грудной клетки
- Часто задаваемые вопросы (FAQ):
- Лечение и операция при воронкообразной грудной клетке у ребенка
- Показания к хирургической коррекции воронкообразной грудной клетки
- Наиболее распространенные деформации
- Необходимые медицинские мероприятия
- Причины патологии
Часто задаваемые вопросы (FAQ):
В чем причина появления ямки на груди у ребенка?
Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга.
На сколько эффективен Vacuum Bell при исправлении ВДГК?
Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%.
Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК?
Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%.
Как нужно вести себя перед предстоящей операций?
Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген.
Какой наркоз используется при операции Насса?
Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит.
Сколько длится операция Насса по исправлению деформации грудной клетки?
Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут.
Через какое время после операции можно выйти на работу/учебу?
В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом.
Через какое время после операции по Нассу я смогу заняться спортом?
Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу.
Сколько нужно находиться в клинике после операции по Нассу?
Пребывание в стационаре после операции обычно до 10 дней.
Из какого материала изготовлена пластина для коррекции воронкообразной груди?
Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется.
Реагирует ли металлодетектор на установленную пластину?
Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены.
Сколько пластин устанавливать при исправлении вогнутой грудной клетки?
В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко.
Через какое время пластину нужно и можно извлекать?
Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет.
Врожденная деформация грудной клетки у ребенка (ВДГК)
При врожденных деформациях меняется форма передней поверхности груди, наблюдается недоразвитие грудины, ребер или мышц. Зачастую некоторые ребра могут вовсе отсутствовать. В подавляющем большинстве случаев (более 90% от всех грудных деформаций) диагностируется искривление груди по типу воронки.
Воронкообразная грудная клетка представляет собой западение передних отделов грудины внутрь. Точная причина появления данного дефекта не установлена. Однако нет сомнений в его генетическом происхождении, что подтверждается наличием такой же патологии у близких родственников пациентов. Кроме того, очень часто воронкообразной деформации сопутствуют и другие пороки развития.
Непосредственной причиной является дисплазия хрящевой и соединительной ткани, которая может проявляться не только до рождения ребенка, но и в процессе его дальнейшего роста. С возрастом патология нередко прогрессирует и приводит к негативным последствиям:
- искривлению позвоночника;
- сокращению объема грудной полости;
- смещению сердца;
- нарушению работы внутренних органов.
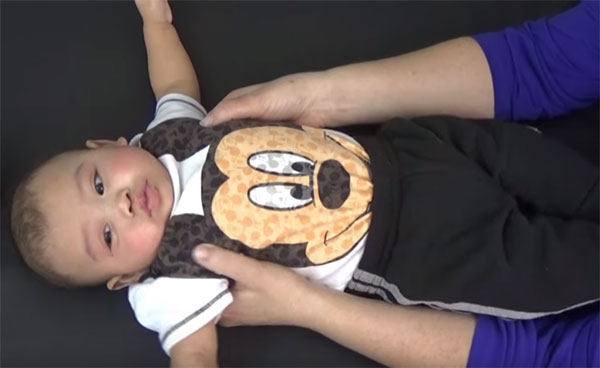
Врожденная воронкообразная деформация (грудь сапожника) встречается преимущественно у новорожденных младенцев мужского пола
Существует 3 степени воронкообразной деформации. Чтобы их определить, необходимо измерить величину впадины. Если она меньше 2 см – это 1 степень, при которой сердце не смещено.
При размере воронки от 2 до 4-х см говорят о 2 степени деформации, сдвиг сердца в этом случае составляет не больше 3-х см. Последняя 3 степень характеризуется глубиной воронки свыше 4-х см и смещением сердца более чем на 3 см.
У новорожденных и детей до года воронкообразная деформация почти незаметна. Единственным признаком аномалии является так называемый парадокс вдоха – усиление западения грудины и ребер при вдохе.
Однако постепенно искривление прогрессирует, достигая своего максимума к трем годам. У детей отмечается отставание в физическом развитии, нарушение работы вегетативной нервной системы и частые простуды. В дальнейшем глубина воронки все больше увеличивается и может достигать размера 7-8 см.
Килевидная деформация встречается в 10 раз реже, чем воронкообразная, и характеризуется чрезмерным разрастанием реберных хрящей, как правило, 5-6 ребер. Грудь выдается вперед посередине и становится похожей на лодочный киль.
По мере роста ребенка форма грудины все больше искажается и представляет собой существенный косметический дефект. Со стороны может показаться, что грудь находится в состоянии постоянного вдоха.
Стоит отметить, что при килевидной деформации позвоночник и органы грудной клетки практически не страдают. Сердце принимает форму капли – его продольная ось сильно увеличивается в сравнении с поперечной.
Основными жалобами пациентов являются одышка, быстрая утомляемость, сильное сердцебиение при физических нагрузках.
Классификация
Сегодня описано близко 40 синдромов, при которых наблюдается такая деформация грудины. Учитывая это, а также неустановленную этиологию трудно создать единую классификацию. Врачи предпочитают использовать метод Урмонас и Кондрашина. Согласно ему, выделяют такие виды аномального строения груди:
- Вид деформации – симметричная и ассиметричная, которая бывает левосторонней и правосторонней.
- Форменные особенности – обычная и плосковороночная.
- Иип аномальных изменений – винтовая, типичная и седловидная.
- Степень – первая, вторая и третья.
- Стадия недуга – компенсированный, декомпенсированный и субкомпенсированный.
- сочетание с другими аномальными отклонениями – сочетаемая или несочетаемая.
В современной медицине для определения сложности деформации специалисты используют метод Гижицкой. Он очень прост в применении. Чтобы установить степень, необходимо сделать рентгенологическое исследование в боковой проекции. На снимке измеряется наибольший и наименьший размер грудины. После этого второе значение делят на первое. В зависимости от того, сколько показал расчет, устанавливают степень воронки:
- первая степень – от 0,7 и более;
- вторая – 0,5-0,7;
- третья – меньше 0,5.
При такой деформации наблюдается повышенная потливость
Симптомы
Клиническая картина заболевания зависит от возраста больного.
Симптомы описываемого заболевания, которые проявляются у грудных детей, следующие:
- незначительное вдавление грудины;
- так называемое парадоксальное дыхание – при этом ребра и грудина западают во время вдоха, создается впечатление, что грудная клетка суживается, хотя при вдохе она должна расправляться.
У пациентов младшего детского возраста (чаще всего дошкольного) развиваются следующие признаки описываемой патологии:
- вдавление грудины становится более выраженным;
- под краями реберных дуг формируется характерная борозда;
- такие дети чаще болеют простудными заболеваниями, чем их сверстники.
У школьников с воронкообразной грудной клеткой наблюдаются следующие патологические проявления:
- возникает стойкое нарушение осанки – такой ребенок постоянно горбится;
- искривление ребер и грудины становится постоянным;
- грудная клетка уплощена;
- надплечья опущены;
- края реберных дуг подняты;
- живот выпячен вперед;
- парадоксальное дыхание по мере взросления ребенка становится менее выраженным и на каком-то этапе прогрессирования патологии исчезает.
Симптомы описываемого заболевания, которые проявляются у подростков и взрослых, следующие:
- грудной кифоз – искривление позвоночника в заднем направлении;
- сколиоз – искривление позвоночного столба вправо или влево относительно своей оси;
- повышенная утомляемость при обычных нагрузках;
- снижение трудоспособности – физической и интеллектуальной;
- регулярная потливость;
- ухудшение аппетита, нередко – его полное отсутствие;
- стойкая бледность кожных покровов и видимых слизистых оболочек;
- снижение массы тела в сравнении с возрастной нормой – такие пациенты кажутся недоразвитыми, ослабленными, взрослые по конституции (телосложению) могут напоминать подростков;
- плохая переносимость физических нагрузок;
- системные нарушения работы сердца и легких. Особенно часто при развитии воронкообразной грудной клетки диагностируются бронхиты (воспаление слизистой оболочки, выстилающей изнутри стенку бронхов) и пневмонии (воспалительное поражение легочной ткани). Боли в сердце также являются частым симптомом описываемого заболевания.
Килевидная деформация грудной клетки
Килевидная грудная клетка стоит на втором месте в числе врожденный аномалий грудной клетки (сразу после воронкообразной деформации). Чаще всего встречается у лиц мужского пола (в 4 раза чаще, чем у женщин). По всей вероятности, как и воронкообразная деформация, тесно связана с нарушением обмена гликогена и является следствием системных заболеваний соединительной ткани.
Килевидная деформация грудной клетки проявляется выпячиванием грудной клетки вперед, из-за чего она начинает напоминать грудную клетку птицы: патологию также иногда называют «куриной грудью
В раннем детском возрасте практически отсутствуют какие-либо функциональные нарушения, но с течением времени и ростом ребенка дефект становится все более и более заметным, а также появляются сердечная и дыхательная недостаточности, связанные с изменением формы грудной клетки.
Типы деформации
Килевидная грудная клетка бывает следующих типов
- Костальный. Это благоприятный вид деформации, при котором эстетические и функциональные дефекты незначительны, а грудная клетка удлинена за счет изгибания ребер кпереди;
- Манубриокостальный. Верхняя часть грудины (рукоятка) и соединенные с нею три пары ребер направлены кпереди, в то время как нижняя часть – тело и мечевидный отросток направлены кзади;
- Корпокостальный. Существует в двух вариантах: когда грудина выгнута дугообразно и наибольшая деформация в средней трети или грудина косо выгнута в нижней трети.
Также килевидная грудная клетка может быть ассиметричной или симметричной.
Симптомы и развитие заболевания
В возрасте до 7 лет болезнь практически ничем себя не проявляет, дефект может быть незначительным, а функции не нарушены.
Вплоть до подросткового возраста килевидная деформация грудной клетки становится все более и более выраженной. Функциональных нарушений не наблюдается, но подросток начинает стыдиться своего недуга и это отрицательно сказывается на психическом фоне.
После 25 больные у которых килевидная деформация грудной клетки жалуются на невозможность совершать физические нагрузки из-за слабости, быстрой утомляемости, что является следствием нарушений со стороны дыхательной и сердечно-сосудистой системы.
Лечение
К сожалению, консервативные методы лечения обычно не имеют значительного эффекта, но могут улучшить общее состояние больного и оттянуть момент появления осложнений. Обычно детям, у которых килевидная деформация грудной клетки, назначаются массажи, дыхательная гимнастика, укрепляющие упражнения.
Чтобы добиться стойкого результата, врачи прибегают к хирургическим методам лечения
Обратите внимание: далеко не всегда при данном дефекте есть нарушения работы легких и сердца, поэтому операцию могут выполнить и из соображений эстетики
Существует немало методик оперативных вмешательств, самые популярные из которых:
- Малоинвазивная операция по Абрамсону. Это самый востребованный метод на сегодняшний день, который заключается в произведении нескольких небольших разрезов (3-4 сантиметра) и установке костных пластин, которые за несколько лет выравнивают грудную клетку. После завершения лечения пластины удаляются;
- Операция по Равичу. Этот метод считается классическим, но более инвазивным. При этой операции делаются надрезы под молочными железами, отсекаются грудные и прямые мышцы от мест их прикрепления; затем удаляются хрящи, которые соединяют ребра и грудину, грудина устанавливается в нормальное положение, происходит фиксация ребер. Такая операция имеет множество модификаций.
В сложных случаях врачи прибегают в клиновидной стернотомии – разрезании грудины для достижения нужного результата.
После операции больной проходит курс реабилитации, которая включает ЛФК, массаж, физиопроцедуры.
Часто задаваемые вопросы (FAQ):
В чем причина появления ямки на груди у ребенка?
Воронкообразная деформация грудной клетки – это врожденная генетическая патология развития груднины, ребер и хрящей. У детей это обычно небольшая ямка, которая с ростом ребенка прогрессирует. Мы рекомендуем не спешить с оперативным лечением детей, наблюдаться у педиатора, ортопеда, хирурга.
На сколько эффективен Vacuum Bell при исправлении ВДГК?
Его эффективность трудно оценить, поскольку использование Vacuum Bell показано далеко не всем пациентам с ВГДК. Например, у женщин его использование крайне затруднительно. Vacuum Bell может несколько улучшить внешний вид грудной клетки и уменьшить воронку примерно на 30%.
Насколько эффективно ношение ортезов совместно с занятиями физическими упражнениями при ВДГК?
Ортезы являются эффективным способом исправления ВГДК у детей до 14 лет. Однако заниматься нужно регулярно и непрерывно не менее 2-х лет. Эта программа должна составляться индивидуально, под каждого пациента. К сожалению, в России такие программы пока только разрабатываются. Но зарубежный опыт показывает, что правильное применение ортезов помогает улучшить внешний вид воронки на 50-70%.
Как нужно вести себя перед предстоящей операций?
Рекомендации стандартные: не разрешается алкоголь и курение, лекарственные перпараты принимаются только по согласованию с врачом. Помимо прочего нужно будет сдать стандартные предоперационные анализы, пройти КТ-обследование грудной клетки или сделать рентген.
Какой наркоз используется при операции Насса?
Обычно используется внутривенный наркоз, при котором пациент спит. В конце операции, когда до последнего шва остается несколько минут, наркоз прекращается, чтобы пациент легче проснулся и начал сам дышать. Правда, впоследствии большинство пациентов этот момент не помнит.
Сколько длится операция Насса по исправлению деформации грудной клетки?
Операция Насса длится от 30 до 60 минут, в зависимости от степени деформации и, соответственно, количества устанавливаемых пластин – 1-2, 3. То есть операция, при которой коррекция проводится при помощи 1 пластины, занимает в среднем 30 минут.
Через какое время после операции можно выйти на работу/учебу?
В зависимости от типа работы. Если работа офисная, за компьютером, то через 1-1,5 месяца. Если работа сопровождается физической активностью, подъемом тяжестей, то не ранее, чем через 6 месяцев, или через 3 месяца, но со строго дозированными физическими нагрузками, оговоренными с Вашим врачом.
Через какое время после операции по Нассу я смогу заняться спортом?
Через 3 месяца после операции разрешены дозированные, согласованные с врачом нагрузки, а уже через 6 месяцев можно заниматься спортом в полную силу.
Сколько нужно находиться в клинике после операции по Нассу?
Пребывание в стационаре после операции обычно до 10 дней.
Из какого материала изготовлена пластина для коррекции воронкообразной груди?
Пластины сделаны из титана. Этот металл уникален тем, что обладает памятью формы и не окисляется.
Реагирует ли металлодетектор на установленную пластину?
Нет, металлодетекторы не реагируют на титан, так как он является парамагнетиком (слабомагнитным веществом). Если вы все же беспокоитесь – можно взять в клинике справку о том, что у вас установлены пластины. Сейчас делают много операций с установкой титановых элементов в различные участки тела, поэтому службы безопасности не будут удивлены.
Сколько пластин устанавливать при исправлении вогнутой грудной клетки?
В зависимости от степени деформации устанавливают от 1 до 3 пластин. Окончательное решение, сколько пластин ставить, принимается во время операции, когда уже образован доступ к ребрам. С одной пластиной послеоперационный период протекает немного легче, чем с двумя или тремя. Три пластины ставят достаточно редко.
Через какое время пластину нужно и можно извлекать?
Обычно пластины извлекают через 3-4 года. Здесь нет жестких критериев, но со временем пластина обрастает костной тканью и через несколько лет извлечь ее сложнее. Несмотря на молодость самого метода, уже есть пациенты, которые не извлекают пластину спустя 8 лет, аргументируя тем, что нет времени на операцию и восстановление. Это не совсем правильно. После того, как коррекция закончилась, швы рассосались, внутренние органы адаптировались, нужно убрать пластину. Грудь останется зафиксированной в нормальном положении. Во время операции по удалению пластины открывают пластину с обеих сторон, слегка разгибают по кривизне и вынимают. Процедура проходит под наркозом, в эпидуральной анестезии необходимости нет.
Лечение и операция при воронкообразной грудной клетке у ребенка
Патологию лечат с помощью оперативного метода. Консервативное лечение малоэффективное – оно поможет в какой-то мере скорректировать нарушения, возникшие в органах грудной клетки из-за ее деформации, но саму патологию не устранит.
Показаниями к хирургическому лечению являются:
- прогрессирующие нарушения работы со стороны сердечно-сосудистой и дыхательной систем;
- возникновение осложнений.
Также операция может быть выполнена по желанию пациента, который стремится избавиться от дефекта, уродующего грудную клетку в частности и внешний вид в целом.
Операции по медицинским показаниям проводят в раннем детском возрасте. Как показывают результаты хирургического вмешательства, наиболее оправдано проводить операцию в возрасте 4-6 лет.
Данный подход является оптимальным, потому что:
- снижает риск возникновения негативных последствий – в таком возрасте грудная клетка более эластичная, а сами дети легче переносят операцию;
- обеспечивает надлежащие условия для правильного формирования грудной клетки ребенка;
- помогает профилактировать вторичное искривление позвоночного столба;
- позволяет избежать нарушений в работе сердца и легких.
На данный момент в ортопедии и травматологии разработано около 50 видов операций по коррекции воронкообразной деформации грудной клетки. Они бывают двух типов:
- паллиативные;
- радикальные.
Во время проведения паллиативных операций при помощи пластических методик скрывают дефект грудной клетки, но коррекцию ее объема не проводят. Распространенной методикой является «вживление» силиконовых имплантов в подфасциальное пространство грудной стенки – они заполняют воронкообразный дефект, грудная стенка принимает нормальный вид.
Радикальные методы операций заключаются в увеличении объема грудной клетки. При этом проводятся:
- стернотомия – рассечение грудины;
- ихондротомия – рассечение хрящевой части ребер.
Деформированные структуры удаляют, дефект корректируют при помощи:
- аутотрансплантатов – собственных тканей пациента;
- аллотрансплантатов – искусственных гипоаллергенных материалов.
Фиксацию трансплантатов проводят при помощи швов, спиц и пластин.
Радикальная хирургическая коррекция показана в таких случаях, как:
- деформация грудной клетки 3 степени;
- ее деформация 2 степени, если развились субкомпенсация или декомпенсация;
- выраженный сколиоз;
- синдром плоской спины;
- осложнения со стороны сердца и легких.
К паллиативным операциям прибегают при 1 и 2 степени деформации. Детям их не проводят, так как ребенок растет и развивается, и силиконовый имплант перестает соответствовать форме и размерам грудной клетки, а проводить повторное хирургическое вмешательство для его замены – означает создавать лишние операционные риски. При наличии несущественной деформации у детей старше 13 лет могут откорректировать расположение реберных дуг – их отсекают и фиксируют при помощи швов или спиц на передней поверхности грудины.
Важно
Лучшие результаты в отдаленном периоде наблюдаются в случае, если была проведена пластика грудины без использования фиксаторов.
В послеоперационном периоде привлекают консервативную терапию. В ее основе – следующие назначения:
- ингаляции кислорода через носовой катетер;
- ориентировочно с 2-3 дня – занятия дыхательной гимнастикой, надувание обычных воздушных шариков. Такие мероприятия проводятся для профилактики застойной пневмонии, которая нередко возникает в послеоперационном периоде;
- массаж грудной клетки (в том числе вибро-);
- антибактериальные препараты – для профилактики присоединения инфекции.
Показания к хирургической коррекции воронкообразной грудной клетки
Хирургическую коррекцию рекомендуется проводить по функциональным, косметическим и ортопедическим показаниям.
К функциональным показаниям относят нарушения, затрудняющие нормальную работу организма. ВГДК приводит к снижению объема грудной клетки, которое в свою очередь сказывается на основных функциях внутренних органов.
С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.
Деформация влияет и на легкие пациента – снижается их жизненная емкость, нарушается механика дыхания. После проведения хирургической коррекции система транспорта кислорода в организме больного полностью восстанавливается. Также к функциональным показаниям к коррекции впалой грудной клетки можно отнести обще снижение выносливости и частые простудные заболевания.
Степень выраженности деформации определяется несколькими способами. Например, можно заполнить область деформации какой-либо жидкостью, тем самым измерив объем. Этот метод нагляден, но не стандартизирован. Для того, чтобы определить, нужна пациенту операция или нет, применяется индекс Галлера (ИГ). Для этого пациенту делают компьютерную томографию грудной клетки (РКТ, МСКТ) и вычисляют соотношение длины грудной клетки по средней линии (а) и расстояние от средней линии до самого глубокого места деформации (b). Если a/b составляет более 3,25 – пациенту необходима операция.
К косметическим показаниям относят, прежде всего, недовольство пациента (или его родителей) эстетическим состоянием грудной клетки. Часто воронкообразная деформация грудной клетки сопровождается психологическими нарушениями, наличием глубоких комплексов и внутренней неуверенности. Особенно это актуально для подростков, болезненно реагирующих на мнения окружающих. Однако, перед проведением операции лишь по косметическим показаниям необходимо более тщательное обследование пациента с целью выявления и сопоставления всех возможных рисков и результатов.
Ортопедические показания к операции являются наиболее спорным показанием. Они связаны с влиянием вогнутой груди на позвоночник. Исследования доказали наличие тех или иных нарушений в позвоночнике у пациентов с ВГДК, однако они связаны больше с мышечным напряжением, нежели с изменениями в позвоночнике. Тем не менее, успешно проведенные хирургические коррекции благоприятно сказываются на осанке пациента.
Что касается возраста проведения операции – оптимальным считается период перед пубертатом (от 12 до 15 лет), как только деформация начала себя активно проявлять. Выбор именно этого возраста связан с относительной мягкостью и эластичностью грудной клетки в этот период – поэтому и сама операция и послеоперационный период проходят гораздо легче. Кроме того, при вовремя проведенной коррекции можно избежать тяжелых психологические последствий и развития ощущения собственной неполноценности у пациентов с ВДГК. Если же по каким-либо причинам провести операцию вовремя не удалось – сегодняшние технологии позволяют провести операцию в любом возрасте.
Если говорить об операциях в раннем детском возрасте — они возможны только по серьезным медицинским показаниям, когда есть реальная угроза жизни пациента, или же когда деформация может привести к серьезным нарушениям развития сердца и легких пациента.
Спешка в проведении операции может стать причиной различных осложнений, а также повторного возникновения впалой груди. Если операция проводится в раннем детском возрасте — риск рецидива остается довольно высоким. Кроме того, в раннем возрасте ребенка деформация редко бывает настолько выраженной, чтобы сформировать у ребенка комплексы и психологические нарушения. Поэтому спешить с проведением оперативной коррекции ВГДК не стоит.
Наиболее распространенные деформации
Чаще всего встречаются воронкообразные и килевидные ДГК. Они относятся к врожденной форме заболевания. Также весьма распространенными являются плоские и кифосколиотические деформации.
Воронкообразная деформация (ВДГК) диагностируется у одного новорожденного ребенка из четырехсот. Причины развития этой патологии остаются неясными. Согласно одной гипотезе, заболевание начинается из-за чрезмерного роста реберных хрящей, которые вдавливают грудину назад. Нередко ВДГК является следствием генетических патологий, например, синдрома Марфана. У мальчиков воронкообразная деформация диагностируется в три раза чаще, чем у девочек.
При ВДГК происходит «западение» грудины и в центре грудной клетки образуется углубление, напоминающее воронку. Степень патологии может быть разной: от незначительной аномалии до явно выраженного дефекта, при котором грудина расположена практически у позвоночника. У деформации выделяют три степени:
- Первая. Углубление меньше 2 см. Смещения сердца нет;
- Вторая. Глубина от 2 до 4 см. Сердце смещено на 3 см;
- Третья. Воронка достигает глубины четырех и более сантиметров. Сердце смещается на более чем на 3 см.
Килевидная деформация. Она встречается реже воронкообразной и считается менее опасной
На втором месте по распространенности находится килеобразная деформация грудной клетки. По статистике, она встречается в пять раз реже, чем ВДГК. При этой патологии грудина сильно выдается вперед, образуя характерный выступ. Он действительно напоминает киль или птичью грудку, что хорошо заметно на фото больных. Считается, что данное заболевание детерминировано генетически – у 26% больных оно есть в семейном анамнезе.
Килевидная деформация незначительно влияет на работу внутренних органов, зато данный дефект, как правило, превращается в серьезную психологическую проблему. При этом заболевании пациенты чаще всего жалуются на быструю утомляемость, отдышку, сердцебиение. Позвоночный столб практически не страдает.
Уплощение грудной клетки – это уменьшение ее переднего размера. Подобный дефект обычно считают не патологией, а просто особенностью строения. Плоская грудная клетка не оказывает влияния на работу сердца и органов дыхания. Данная патология может иметь, как врожденную, так и приобретенную природу.
Необходимые медицинские мероприятия
При помощи осмотра установить диагноз проще всего в трехлетнем возрасте. Именно тогда ярко заметны нарушения в развитии скелета, перебои в работе легких и сердца.
В медицинском учреждении проводятся следующие мероприятия:
- рентген,
- МРТ,
- томограмма и другие исследования.
К примеру, на основе рентгена выводится индекс Гижицкой, то есть определяется расстояние между позвоночником и грудиной. Если это расстояние меньше единицы, то это свидетельство того, что малыш имеет заболевание ВДГК.
Обязательно проверяется работа дыхательной, сердечной и сосудистой систем. Для проверки работы легких используют электромиографическое исследование. Определяется объем легких, какая их емкость при вдохе и выдохе.
Помимо ВДГК, у ребенка может быть выявлена вегетативно-сосудистая дистония. К этому заболеванию приводят уменьшение объема легких и сердечная недостаточность. Симптомами являются колющие или/и режущие боли в области сердечной мышцы. Затем работа других систем изменяется в худшую сторону, ухудшаются солевой, белковый и водный обмен и так далее.
Естественно, что не следует забывать и о психологическом исследовании, ведь большинство людей, страдающих ВДГК, имеют комплекс неполноценности. Такое состояние опасно не только для детей, но и для взрослого человека.
Причины патологии
Нарушение такого типа чаще всего бывает врожденным. Ученые сходятся на четырех вариантах развития заболевания, основанных на нарушениях развития эмбриона. Перечислим причины воронкообразной формы груди у грудничка:
- Дефектное формирование хрящевой и костной ткани (ребер, грудины) у эмбриона. В местах роста костей возникают нарушения. Затем наблюдается отставание в развитии костей скелета.
- Аномалия развития диафрагмы, в особенности в участках, где прикрепляются ребра. В результате реберный каркас принимает неправильную форму: мышечный слой грудной клетки затягивает в воронку. Этот процесс впоследствии нарушает физиологически верное строение туловища.
- Неправильное положение плода в период беременности, из-за которого возникает давление на грудную клетку. Причиной обычно служит маловодье.
- Заражения, вредные вещества или абсцессы в утробе матери, из-за которых происходят деструктивные нарушения в скелете плода.