Какие первые симптомы (признаки) лейкоза у детей до года и можно ли вылечить новорожденного ребенка от лейкемии
Содержание:
- Что провоцирует / Причины Лейкоза у детей:
- Симптомы лейкоза у детей
- Прогноз жизни при остром миелоидном лейкозе
- Симптомы лейкоза
- Лейкоз у детей: клиническая картина
- Кожные признаки
- Возможная схема лечения лейкоза у детей
- Острый лимфобластный лейкоз у детей: что это такое?
- Как диагностируют лейкоз у детей?
- Симптомы
- Характеристика заболевания у детей
- Анализ крови при лейкозе у детей
Что провоцирует / Причины Лейкоза у детей:
Сегодня доказанной является роль онкогенных вирусных штаммов, радиационного излучения, наследственной предрасположенности, химических факторов, эндогенных нарушений на возникновение лейкоза у детей. Лейкоз вторичный может появиться в результате лучевой или химиотерапии, которые были проведены для лечения другого заболевания (окнологического).
У детей с диагнозом «болезнь Дауна» лейкоз бывает примерно в 15 раз чаще, чем у детей без такой болезни. Также в группе риска дети с такими заболеваниями:
- синдром Клайнфельтера
- синдром Ли-Фраумени
- синдром Блума
- синдром Вискотт-Олдрича
- первичные иммунодефициты
- анемия Фанкони
- полицитемия и т.д.
Факторы риска при лейкозах у детей
Факторами риска считаются любые влияния, которые увеличивают вероятность заболевания ребенка лейкозом. Сюда относят вредные привычки, нездоровое питание, многочасовое пребывание на солнце. Важную роль играют генетические факторы риска, которые были перечислены выше.
Если у одного из сиблингов в возрасте до 6 лет возник острый лейкоз, то вероятность 20-25%, что лейкоз обнаружат со временем и у второго сиблинга.
Больные, которые получают интенсивную терапию с целью угнетения иммунных функций, имеют повышенный риск развития опухолей, особенно лимфоидной системы, в том числе острого лимфобластного лейкоза.
Симптомы лейкоза у детей
Для клинической картины болезни характерно общее ухудшение самочувствия, постоянна слабость, боль в мышцах, снижение активности и повышение температуры тела. Выявить болезнь на ранних стадиях, без проведения лабораторных тестов, невозможно, потому что ее признаки имеют схожесть с простым ОРВИ.
Не всегда болезнь имеет легкое начало, в отдельных случаях клиника проявления схожа с картиной острого сепсиса. Температура тела повышается до критических отметок, развивается ангина и диатез, осложняется дыхание, на коже возникают петехии и экхимозы, проявляется внутреннее кровотечение.
Поскольку лейкоциты отвечают за защиту организма, заподозрить лейкемию можно по увеличению частоты заболеваемости гриппом и ОРВИ. Эти болезни при раке крови сложно поддаются лечению и часто протекают с осложнениями.
Первые признаки
Первые признаки лейкоза у заболевающих, проявляются так:
- сильная утомляемость организма;
- снижение аппетита;
- нарушения сна;
- незначительное, но беспричинное повышение температуры тела;
- быль в мышцах, костях и суставах.
Внимание! Ранние симптомы лейкемии у детей схожи с проявлениями обычной простуды, потому родители вряд ли смогут идентифицировать болезнь самостоятельно и своевременно, поэтому посещать врача нужно регулярно, не пренебрегая необходимостью сдачи крови на анализ. У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна
Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями
У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна. Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями.
При остром течение
Острый лейкоз у детей проявляется с разной интенсивностью. Эта особенность зависит от степени злокачественности процесса. Измененные клетки поражают организм и активно размножаются, потому клиническая картина отягощается.
Отмечается возникновение таких симптомов:
- снижение гемоглобина;
- анемия, вялость, повышенная утомляемость;
- геморрагический синдром, кровоизлияния;
- кровоточивость десен, кровь из носа, снижение свертываемости крови;
- выраженный иммунодефицит, повышенная восприимчивость к инфекционно-вирусным болезням;
- общая интоксикация: отказ от пищи, неукротимая рвота, лихорадка;
- сосудистые изменения, сбой сердечного ритма;
- желтушность слизистых, склер глаз, кожи;
- увеличение размеров и болезненность узлов лимфатической системы;
- головокружение, острые головные боли;
- парез конечностей.
Лейкоз у новорожденных приводит к отставанию в развитии. Грудной ребенок отказывается от еды, плохо набирает вес, питание обеспечивается искусственно, через капельницу.
Хроническая форма болезни
Хронический лейкоз у детей можно разделить на два вида:
- лимфобластный;
- миелобластный.
Каждое заболевание имеет свои симптомы и требует конкретного воздействия.
При лимфобластном раке крови возникают такие признаки:
- общее истощение организма;
- слабость;
- головокружение;
- гипергидроз;
- увеличение лимфатических узлов;
- увеличение селезенки и печени;
- учащенное сердцебиение;
- нарушение сна.
Внимание! Хронический лейкоз, перенесенный в детском возрасте, имеет последствия для женской и мужской половой системы. У мужчин болезнь провоцирует импотенцию и бесплодие, а у женщин – аменорею
При лимфобластном малокровии прослеживается значительное изменение лейкоцитарной формулы с увеличением массы лимфоцитов в крови до 95 %. Масса тромбоцитов изменяется незначительно или остается заниженной, существенно уменьшается гемоглобин. При хронической форме болезни, ее симптомы могут проявиться спустя 3-8 лет.
Миелобластное белокровие прогрессирует постепенно и провоцирует появление таких признаков:
- боль в скелете и мышцах;
- бледность кожи;
- кровотечение из носа и десен;
- гипергидроз;
- потеря веса;
- слабость.
Прогноз жизни при остром миелоидном лейкозе
Как правило, врачи довольно осторожны в формулировке прогноза жизни при остром миелоидном лейкозе. Он во многом зависит от возраста больного, наличия и тяжести сопутствующих патологий, индивидуальной реакции на лечение, а также стадии, на которой установлен диагноз и назначена адекватная терапия.
В целом тенденции следующие:
- у детей и молодых людей добиться ремиссии проще, чем у пожилых пациентов. К тому же, она бывает более длительной;
- дети переносят заболевание легче и реагируют на лечение более эффективно;
- прогноз при остром миелоидном лейкозе на выживаемость и приемлемое качество жизни у детей составляет порядка 40-50%, в то время как у взрослых этот показатель находится в пределах всего 20-40%;
- пятилетняя выживаемость пациентов, прошедших полный курс лечения и не осложненных хроническими заболеваниями, составляет по статистике 70-75%;
- рецидивы в течение первых 5 лет после лечения случаются примерно у 30% больных с диагнозом ОМЛ.
Особая группа пациентов – это больные с генетическими мутациями 3, 5 и 7 хромосом. Подобные отклонения значительно осложняют лечение острой миелоидной лейкемии и снижают прогноз выживаемости до 15%, при этом повышая вероятность рецидива до 80%.
Симптомы лейкоза
По первым признакам лейкемию у детей распознать трудно
Родители должны обращать внимание на резкие изменения в их поведении и состоянии. Предположить возникновение заболевания можно, если ребенок слабеет физически, жалуется на постоянную усталость
В возрасте до 1 года о лейкозе может говорить отставание в развитии. Маленький ребенок капризничает больше, чем обычно, не играет, становится вялым.
О заболевании лейкозом свидетельствуют частые носовые кровотечения, беспричинная рвота, тошнота и слабость. Если у детей пропадает аппетит, они плохо спят, жалуются на боли в суставах и костях, наблюдается необъяснимое повышение температуры, следует срочно посетить педиатра и сделать анализы. По составу крови предполагают наличие лейкоза. После этого проводится углубленное обследование.
При каких болезнях возникают схожие симптомы
Первые признаки лейкоза можно принять за проявления простуды или аллергии. У ребенка на теле появляется сыпь. Если при этом сразу заметно увеличиваются печень и селезенка – это повод для немедленного обращения к врачу.
Сходные проявления бывают у детей при анемии, авитаминозе, ВИЧ-инфицировании, лечении других патологий гормональными препаратами. Симптомы лейкоза можно спутать с признаками развития воспалительных процессов в различных органах, а также с проявлениями инфекционного мононуклеоза и туберкулеза. Существует также заболевание, которое называют «псевдолейкемией», при котором происходит увеличение лимфоузлов и селезенки, но злокачественное поражение крови отсутствует.
Чтобы отличить лейкоз от сходных по симптомам болезней и состояний, требуется тщательная диагностика.
Острая форма лейкоза
Образование метастазов приводит к поражению головного мозга, печени, селезенки, кишечника, половых и других органов. При острой форме лейкоза у детей стремительно развиваются следующие симптомы:
- Слабость, повышенная утомляемость, бледность кожных покровов, тошнота, рвота, ломота в мышцах, нарушение сердечного ритма. Они появляются из-за быстрого падения уровня гемоглобина в крови и возникновения анемического синдрома.
- Подкожные кровоизлияния (появление многочисленных синяков), кровотечения из носа, десен, во внутренних органах (легких, кишечнике, желудке). Возникает геморрагический синдром, при котором источником сильного кровотечения может стать любая царапина.
- Возникновение стоматита, тонзиллита, тяжелых инфекционно-воспалительных заболеваний из-за поражения иммунной системы (иммунодефицитный синдром) и повышенной восприимчивости к любым видам инфекции. Нередко причиной летального исхода становятся пневмония или заражение крови.
- Поражение головного мозга, приводящее к появлению менингита, признаками которого являются характерное напряжению шейных и спинных мышц, сильные головные боли, рвота, паралич конечностей.
- Стремительная потеря веса.
- Увеличение и болезненность лимфатических узлов.
- Появление желтухи, увеличение селезенки и печени.
Стадии развития
Развитие лейкоза происходит в несколько стадий.
1 стадия (начальная). Появляются первые признаки недомогания (слабость, снижение активности, ломота в мышцах и костях, инфекционно-воспалительные заболевания).
2 стадия (развернутая). На коже появляется сыпь. Ребенок быстро слабеет, становится замкнутым. Состояние может стремительно ухудшаться. Поэтому лечение необходимо проводить срочно.
3 стадия (терминальная). У детей выпадают волосы. Метастазы распространяются по всем органам. В организме происходят необратимые изменения, которые приводят к летальному исходу.
Хроническая форма лейкоза
При хронической форме лейкоза симптомы у детей развиваются медленнее. Поэтому шансов на излечение больше, чем при острой форме. При своевременно начатом лечении развитие заболевания принимает различный характер.
Ремиссии. После проведенного лечения состав крови может полностью восстановиться или значительно улучшиться. При этом симптомы заболевания исчезают или не проявляются в течение определенного времени. Считается, что ребенок выздоровел, если через 5 лет после лечения они больше не появились.
Рецидивы. Если развитие злокачественных клеток возобновляется, то происходит рецидив заболевания, причем симптомы становятся более тяжелыми, а их развитие ускоряется.
Химиотерапия бывает неэффективной. В этом случае заболевание переходит в терминальную стадию, при которой кроветворение прекращается, происходит распространение рака на весь организм.
Лейкоз у детей: клиническая картина
Клиника лейкемии у пациентов младшего возраста при прогрессивных формах патологии достаточно выраженная, что позволяет специалистам вовремя заподозрить и диагностировать лейкоз. Почти все симптомы заболевания вызываются большим количеством лимфобластов в крови, которые не только не могут обеспечить достаточную защиту от патогенов, но и не способны обеспечить важнейшие функции красных лейкоцитов, например, транспорт кислорода и питательных веществ.
Картина крови при лейкозе
Кожные признаки
Наиболее характерными и типичными для любой стадии лейкемии являются изменения со стороны кожных покровов. Они становятся бледными, сухими, на некоторых участках появляются шелушения. Шелушиться начинает и кожа головы, так как волосяные луковицы и фолликулы не получают необходимых витаминов, что отрицательно сказывается на питании эпидермиса и состоянии волос. Бледность при лейкозе неестественная, при развернутой стадии у ребенка может развиться цианоз – синюшность кожи, вызванная стремительным повышением в крови карбоксигемоглобина. Карбоксигемоглобин – это гемоглобин, соединенный с молекулами угарного газа. Если концентрация угарного газа достигнет критических значений, у ребенка одновременно с кожными симптомами проявятся и другие признаки, например:
- головные боли, мигрень;
- головокружение (при выраженной лейкемии – потеря сознания);
- тошнота и связанный с этим отказ от еды.
Изменение кожных покровов при остром лейкозе
Второй типичный признак злокачественного поражения крови – кожная сыпь. Кожа в этих местах может изменять свой цвет, шелушиться или покрываться кровоподтеками.
Склонность к кровотечениям
У детей даже с начальными формами лейкоза часто возникают носовые кровотечения. Обильное выделение крови из носовых ходов может начаться даже при незначительном воздействии – такой симптом всегда указывает на патологии в работе организма, поэтому игнорировать его ни в коем случае нельзя. Косвенным признаком злокачественного поражения крови также может быть кровоточивость десен, поэтому при частых примесях крови во время чистки зубов родителям следует показать ребенка стоматологу и исключить возможные воспалительные заболевания десен (гингивит, пародонтит).
У детей даже с начальными формами лейкоза часто возникают носовые кровотечения
Кровь при лейкемии может в небольших количествах присутствовать и в мокроте, отделяемой из зева во время сухого или влажного кашля. Иногда этот признак является симптомом воспалительных болезней бронхолегочной ткани или слизистых оболочек гортани, но исключить вероятность лейкоза сможет только врач после лабораторной и аппаратной диагностики.
Первая помощь при носовом кровотечении
Болевой синдром
Сам по себе лейкоз не вызывает болезненных ощущений, но ребенок может жаловаться на подобные симптомы в случае поражения других органов. Примерно у 35 % детей острые формы лейкемии сопровождаются увеличением печени и селезенки, поэтому ребенок может жаловаться на тупые боли в области правого подреберья, абдоминального пространства и по центру пупочной линии. Если болезнь уже вошла в стадию метастазирования, чаще всего поражается костная и суставная ткань, поэтому боли в суставах беспокоят почти половину пациентов с лейкозом в терминальной стадии.
Клинически это проявляется следующими признаками:
- ограниченная подвижность (ребенок может хромать, отказываться от участия в подвижных играх);
- мышечная слабость (ребенку трудно удержать в руках даже нетяжелые предметы);
- тики и подергивания (встречаются редко – не более 5-10 % детей).
Болевой синдром всегда следует оценивать в соответствии с другими признаками и симптомами, так как сам по себе это признак малоинформативен.
Кожные признаки
Внешним признаком является изменения кожи, заметные глазу. Она бледнеет, отличается сухостью и шелушением из-за нехватки витаминов. Процесс затрагивает кожу головы, вследствие нехватки витаминов. Бледные оттенки при лейкемии неестественные, развивается излишняя синюшность.
Появляется сыпь, при наличии которой кожные покровы изменяются под ней, меняют цвет, имеют кровоподтеки. Если родители своевременно не обратятся за помощью к врачу, увидев участки кожи с синюшностью, это грозит ребенку смертью. Связано посинение с острой интоксикацией от угарного газа, который в период заболевания соединяется с кислородом в клетках.
Возможная схема лечения лейкоза у детей
Обычно при остром лейкозе ребенка срочно госпитализируют.
Как правило, в схеме лечения можно выделить 3 фазы:
- индукционная терапия;
- консолидация (введение химиопрепаратов, в некоторых случаях облучение для удаления лимфобластов);
- поддерживающая терапия.
Лечение длительное: после облучения головного мозга около 2 лет должна проводиться поддерживающая терапия.
Один из вариантов лечения — трансплантация костного мозга — пока довольно редкая операция.
Тяжесть течения болезни зависит от вида лейкемии, от степени тяжести болезни и от зрелости злокачественных клеток
Хочется успокоить родителей, приведя последние данные статистики: более 70% детей больных лейкемией — выживают. Сегодня это заболевание лечится.
Интравенозное комбинированное лечение цитостатиками по установленным схемам, в соответствии с типом лейкоза и факторами риска. Выделяют следующие этапы лечения: достижение ремиссии, консолидация процесса и поддержание ремиссии.
Интратекальная профилактика и лечение.
Облучение ЦНС с профилактическими и терапевтическими мелями.
Поддерживающее лечение.
Пациентам с высоким риском или при рецидивах показана пересадка костного мозга или периферическая трансплантация i толовых клеток.
Наблюдение за больным
Осмотр кожи и слизистых оболочек: определение кровотечений, например, петехии, пурпура, экхимозы (синяки), гематомы.
Проверка мочи, кала и рвотных масс на наличие крови.
Поддержание точного водного баланса, ежедневные взвешивамия.
Контроль АД, пульса, температуры тела несколько раз в день.
Уход
- Уход при химиотерапии и облучении.
- Внимательное наблюдение и тщательный уход за кожей и слизистыми оболочками.
- Профилактика пневмоний.
- Уход за катетерами.
- При необходимости — наблюдение за переливанием продуктов крови.
- Поступление достаточного количества жидкости (внутрь, парентерально).
- Защита от инфекций; в тяжелых случаях (гранулоцитопения) — изоляция ребенка, персоналу следует надевать маску и халат.
- Высококалорийное питание со сниженным количеством микроорганизмов (исключение листьев салата, орехов, фрукты только без кожуры).
- Защищать ребенка от повреждений.
- Психическая поддержка ребенка.
Острый лимфобластный лейкоз у детей: что это такое?
Суть заболевания заключается в следующем. До того, как пойти по одному из путей развития и стать полноценным лимфоцитом, клетка находится в красном костном мозге в зародышевом состоянии. Ее называют клеткой-предшественницей или незрелой клеткой.
Если на этой стадии клетка подверглась мутации, она перестает развиваться по предусмотренному сценарию и приобретает черты атипичности. Такие видоизмененные клетки называют бластами или лимфобластами.
Бластная клетка начинает активно делиться и размножаться, угнетая деление других, здоровых клеток. Множественные лимфобласты заполняют собой костный мозг, затем выходят за его пределы, в кровяное русло пациента, и с током крови разносятся по всему организму. В результате состав крови меняется, а органы и ткани не получают нужного питания. Первыми в такой ситуации страдают лимфоузлы, печень, селезенка и головной мозг – именно сюда в первую очередь направляются лимфобласты.
Сопутствующей патологией, ускоряющей развитие злокачественного процесса в красном костном мозге и крови, являются мутации генов, отвечающих за апоптоз, – гибель клеток с нарушениями в ДНК.
В среднем, время от начала деления бласта до появления первых выраженных симптомов при ОЛЛ составляет 2-3 года.
Стадии ОЛЛ у детей
Теперь, рассказав в целом о том, что это – лимфобластный лейкоз у детей, можем детализировать информацию. В медицинской классификации выделяют несколько стадий этой онкологической патологии.
- Начальный период со слабовыраженными симптомами. На этом этапе ОЛЛ у детей диагностируется в единичных случаях.
- Развернутая стадия патологии. Ее также называют первично-активной. Симптомы становятся заметными, более того, они появляются одновременно или один за другим. Именно на этой стадии у детей чаще всего и выявляют острую лейкемию лимфобластного типа.
- Стадия ремиссии. Для нее характерно удовлетворительное самочувствие пациента и снижение количества бластных клеток в крови. Если этот показатель колеблется в пределах 5-20%, принято говорить о неполной ремиссии. Если же атопичных клеток в крови больного менее 5% — можно вести речь о полной ремиссии.
- Стадия рецидива. О ней врачи говорят при обострении болезни в стадии ремиссии, а также при проявлении вторичных нарушений, связанных с основным заболеванием.
- Терминальная стадия. Самый сложный и тяжелый этап детского рака крови по лимфобластному типу с большим количеством бластных клеток, критичным угнетением кроветворной системы и жизнеугрожающими состояниями.
- Стадия выздоровления. Встречается нечасто, чаще всего, у пациента наступает длительная устойчивая ремиссия. Тем не менее в отдельных случаях врачи имеют основание говорить о полном выздоровлении. Его подтверждают нулевой уровень бластов в крови, полное отсутствие клинических проявлений ОЛЛ и последствий заболевания.
Детская острая лейкемия лимфобластного типа: предпосылки возникновения
Достоверно причины острого лимфобластного лейкоза у детей до сих пор не известны. При одинаковых исходных данных и жизненных обстоятельствах у одного ребенка процесс может запуститься, а у второго – нет.
Предположительно предпосылками для проявления ОЛЛ являются:
- наследственные факторы. Сюда входят генетические мутации, хромосомные патологии, врожденные дефекты генов, а также наличие иных генетических заболеваний, например, синдрома Дауна, анемии Фанкони, некоторых других;
- врожденный иммунодефицит;
- воздействие ионизирующего излучения (радиации) как на самого ребенка, так и на мать во время беременности;
- накапливание в организме солей тяжелых металлов, а также пестицидов, гербицидов и промышленных канцерогенов;
- определенные вирусы – Эпштейн-Барр, вирус папилломы человека некоторых видов, герпес и другие;
- прием ребенком или женщиной во время вынашивания плода большого количества нестероидных противовоспалительных препаратов и антибиотиков, а также иммуносупрессоров и цитостатиков, например, в рамках лечения другого онкологического заболевания.
В группу высокого риска по острому лейкозу лимфобластного типа входят дети мужского пола европеоидной расы в возрасте от 2 до 5 лет, близким родственникам которых уже было диагностировано данное заболевание.
Как диагностируют лейкоз у детей?
В медицине существует два вида диагностики лейкоза:
Диагностика по крови. При подозрении на лейкоз, врач отправит на биохимический анализ крови, так как именно он дает развернутую картину по состоянию всех органов и организма в общем. Также забирают немного костного мозга, с помощи пункции подвздошной кости для исследования.
Пункция спинного мозга забирается с целью изучения состояния нервной системы, для обнаружения бластных клеток. Таким же образом забирается пункция лимфоузла.
Аппаратная диагностика. Более детальный анализ организма происходит с помощью специальной медицинской аппаратуры:
- УЗИ эффективно выявляет рост размеров печени и селезенки, а также крупных лимфоузлов;
- Генетические исследования выявляют дефект определенной хромосомы и передачу патологии по наследству;
- Цитометрия – процесс при котором через кровь, обработанную антителами пускают лазер. С помощью него выявляют насыщенность ДНК;
- Рентген диагностирует увеличенные лимфоузлы грудной клетки;
- Для диагностирования опухолей кости и инфекционного воспаления применяется сканирование костной ткани.
Как происходит лечение?
При обнаружении лейкоза у детей, их госпитализируют, и проводят лечение под постоянным наблюдением медперсонала.
Пациента помещают в онкологическое отделение, в отдельную палату, дабы избежать возможность бактериального заражения остальных пациентов палаты.
Целями терапии являются:
- Уничтожение лейкозных клеток;
- Усиление иммунитета;
- Не дать заразить организм вирусами;
- Нормализировать недостаточность эритроцитов и тромбоцитов.
Основными вариантами лечения являются:
- Химиотерапия. Является основным методом лечения лейкоза, направляется на уничтожение клона. И состоит из нескольких этапов лечения: достижение ремиссии, укрепление ремиссии, терапия, профилактика;
- Иммунотерапия. Данный вид терапии является дополнительным в химиотерапии, и состоит из: вакцины от ОСПЫ, вакцины БЦЖ и вводе лейкозных клеток;
- Лучевая терапия. Назначается при показаниях для облучения головы;
- Пересадка костного мозга. Производится от донора, после применения большой дозы химиотерапии.
Процедура пересадки костного мозга
Больший риск рецидива влечет за собой больший курс лечения. Преимущественно курс терапии, без пересадки костного мозга продолжается около 2 лет.
Этапы лечения лейкоза
В мире медицины существуют протоколы лечения, которые состоят из программы терапии. Лечение обычное отличается от лечения по протоколу, тем что прогноз выживаемости при протокольном лечении выше, и проверен годами.
Протоколы делятся на несколько этапов:
- Предварительный этап. Состоит из приготовления пациента к основному курсу лечения. На данном этапе применяется маленький курс химиотерапии для постепенного уменьшения количества лейкозных клеток. Контролируются нарушения фильтрации почек;
- Индуктивный. Курс длительностью от 5 до 8 недель, состоящий из терапии несколькими лекарственными препаратами, с целью ремиссии;
- Период консолидации с интенсивной терапией. Достигнутая на предыдущем этапе ремиссия закрепляется. Не дает распространятся болезни в спинномозговой канал. Иногда применяют облучение;
- Повторная индукция. Комбинированные курсы сильного действия с перерывами, с основной целью уничтожить оставшиеся белые клетки. Продолжается от нескольких недель до нескольких месяцев;
- Поддержание. Терапия малой дозировки, для поддержания стабильного состояния. Разрешено ходить в садик и школу.
Симптомы
Одним из признаков лейкоза может быть повторяющаяся ангина.
Начало болезни может быть и острым, и постепенным. В клинике лейкоза у малышей выделяют такие синдромы:
- интоксикационный;
- геморрагический;
- кардиоваскулярный;
- иммунодефицитный.
Достаточно часто заболевание начинается внезапно и развивается бурно. Повышается температура до высоких цифр, отмечается общая слабость, появляются признаки инфекции в ротоглотке (ангины, стоматит), носовые кровотечения.
При более медленном развитии лейкоза у детей характерным проявлением бывает интоксикационный синдром:
- болевые ощущения в костях или суставах;
- повышенная утомляемость;
- головная боль;
- значительное снижение аппетита;
- нарушение сна;
- потливость;
- необъяснимое повышение температуры;
- на фоне головной боли может появляться рвота и судорожные приступы;
- потеря массы тела.
Типичен в клинике острого лейкоза у детей геморрагический синдром. Проявлениями этого синдрома могут быть:
- кровоизлияния на слизистых и коже или в суставные полости;
- носовые кровотечения;
- кровотечение в желудке или кишечнике;
- появление крови в моче;
- легочное кровотечение;
- анемия (снижение гемоглобина и числа эритроцитов в крови).
Анемия усугубляется также за счет угнетения бластными клетками красного ростка костного мозга (то есть угнетения образования эритроцитов). Анемия вызывает кислородное голодание в тканях организма (гипоксию).
Проявлениями кардиоваскулярного синдрома являются:
- учащение частоты сердечных сокращений;
- нарушения ритма сердечной деятельности;
- расширенные границы сердца;
- диффузные изменения сердечной мышцы на ЭКГ;
- сниженная фракция выброса на ЭхоКГ.
Проявлением иммунодефицитного синдрома является развитие тяжелой формы воспалительных процессов, угрожающих жизни ребенка. Инфекция может принять генерализованный (септический) характер.
Крайнюю опасность для жизни ребенка представляет и нейролейкоз, клиническими проявлениями которого являются резкая головная боль, головокружение, рвота, двоение в глазах, ригидность (напряжение) затылочных мышц. При лейкемической инфильтрации (пропитывании) вещества мозга могут развиться парезы конечностей, расстройства функции тазовых органов, нарушение чувствительности.
При врачебном осмотре ребенка с лейкозом выявляются:
- бледность кожи и видимых слизистых, может быть землистый или желтушный оттенок кожи;
- кровоподтеки на коже и слизистых;
- вялость ребенка;
- увеличенные размеры печени и селезенки;
- увеличение лимфоузлов, околоушных и подчелюстных слюнных желез;
- учащенное сердцебиение;
- одышка.
Тяжесть состояния нарастает очень быстро.
Характеристика заболевания у детей
Лейкемия, или белокровие, у детей представляет собой злокачественное заболевание крови, которое вызывает сбой в формировании клетки. Клетка-зародыш не проходит весь цикл развития и остаётся в стадии бласта. Здоровые лейкоциты в процессе деления замещаются атипичными патогенами. Бластный слой постепенно полностью вытесняет нормальный лейкоцитарный ряд.
Замещение аномальными клетками здоровых называется лейкозом. Опухоль при образовании в определённом участке начинает активно увеличиваться. Болезнь имеет выраженный злокачественный характер. Опухолевый процесс отличается быстрым распространением по организму с кровотоком. Метастазирование тканей происходит быстро, особенно у детей.
Прекратить разрастание раковых клеток поможет воздействие специальных лекарственных препаратов и другие лечебные методики. Самостоятельное прекращение аномального процесса невозможно.
Детский лейкоз отличается агрессивным характером. Метастазы распространяются по крови очень быстро, поражая ткани, и возникают вторичные очаги, патологии. Лечение лейкоза на ранней стадии всегда заканчивается положительно. На более поздних сроках развития также можно вылечить болезнь, но процесс затягивается. Ребёнок легче переносит лечебные процедуры и выполняет клинические рекомендации врача беспрекословно, что значительно повышает шанс на выздоровление.
Дети от 2 до 5 лет страдают лейкозом чаще. Но есть примеры в медицинской практике возникновения болезни у грудных детей до года и у подростков. В основном диагностируется острый лейкоз со стремительно проявляющимися признаками. Педиатрия ищет варианты предотвращения детской заболеваемости раком крови и раннего выявления болезни.
Анализ крови при лейкозе у детей
Диагностика хронического лимфолейкоза у детей не создает трудности. Анализ крови показывает значительное повышение числа лейкоцитов, лимфоцитов. Только на ранних стадиях приходится дифференцировать много заболеваний.
Нормальное содержание лимфоцитов – около 5х109/литр. При превышении показателя вначале можно заподозрить инфекционный лимфоцитоз. Для нозологии характерна постепенная регрессия количества клеток лимфоцитарного ростка на фоне антибактериальной терапии.
Диагноз лейкоза маловероятен при увеличении лимфоцитов, на общем содержании лейкоцитов на уровне 9х109/литр. Встречаются случаи относительного лимфоцитоза на протяжении нескольких лет. Таким детям нужно проводить динамическое наблюдение, тщательное обследование.
Если анализ крови выявляет увеличение лейкоцитов свыше 20х109/литр, вероятность опухолевой пролиферации белого ростка значительно повышается. Верификация проводится с помощью клинико-инструментальных методов. Обязательна консультация гематолога!
Подтвердить злокачественную пролиферацию клеток крови позволяет исследование биоптата костного мозга. Значительное повышение лимфоцитов, обнаружение избытка лимфобластов позволяет верифицировать заключение.
Онкологические центры подтверждают диагноз лейкоза, установленный амбулаторными врачами, путем проведения тестов на кластеры дифференцировки (CD5, 19, 23). Данные антигена появляются на раковых лейкоцитах. По количеству кластеров можно установить выраженность процесса.
Важным признаком диагностики лейкоза на амбулаторном этапе является специфическое увеличение лимфатических узлов. Они приобретают консистенцию, которая схожа со структурой хлебопекарного теста. Квалифицированный врач при пальпации лимфоузлов сможет заподозрить онкологический процесс. Для лимфолейкоза характерно значительное повышение размера брюшных или шейных лимфатических узлов – до 15 см. Часто к процессу присоединяется гепатоспленомегалия – увеличение печени и селезенки.
Прогноз при остром лимфобластном лейкозе у детей неблагоприятен, так как клинические признаки нозологии быстро прогрессируют. Химиотерапевтические средства не могут уничтожить постоянно образующиеся бластные клетки.
При выявлении данной формы следует задействовать все существующие методы для устранения патологического процесса. Рентгенотерапия, химиотерапия костного мозга замедлят активное размножение клеток белого ростка. Рассчитывать на полное излечение данной формы, к сожалению, не приходится.
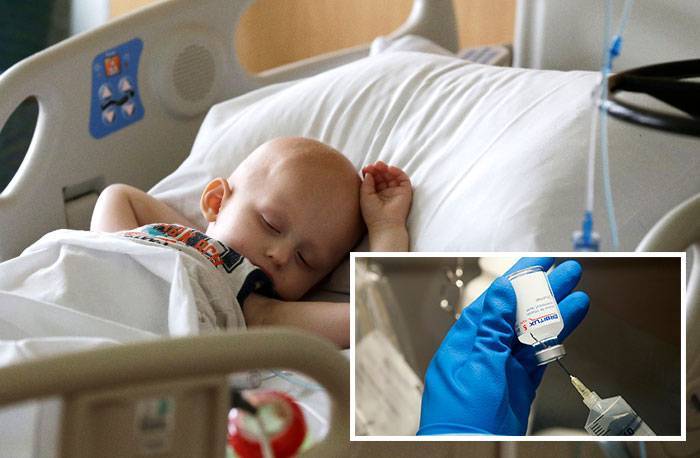
Раковые клетки можно уничтожить! У детей реактивный иммунитет, способный к быстрому ответу чужеродным агентам, проникшим в организм. Грамотное взаимодействие между онкологом, родителями и ребенком позволяет полностью избавиться от рака крови или достичь длительной ремиссии.