11 симптомов пневмонии, которые нельзя пропустить
Содержание:
- Этиология внебольничной пневмонии
- Симптомы болезни у взрослых и детей
- Диагностика
- Что собой представляет пневмония
- Причины возникновения
- Профилактика заболевания
- Группа риска
- Внебольничная пневмония лечение у детей в домашних условиях
- Основные факторы развития заболевания
- Диагностика пневмонии
- Лечение пневмонии
- Препараты для лечения пневмонии
- Домашние, народные и прочие средства в лечении пневмонии
- Осложнения пневмонии
- Особенности двухстороннего воспаления лёгких
- Что такое внебольничная пневмония
- Лечение и профилактика
- Диагностика
- Выводы
Этиология внебольничной пневмонии
Пневмония часто развивается у людей, страдающих хроническими заболеваниями ЛОР-органов. В группе риска находятся курильщики, пациенты с обструктивным бронхитом, раковыми опухолями, сердечной, почечной недостаточностью, выраженным иммунодефицитом.
Наиболее подвержены развитию внебольничной пневмонии маленькие дети младше 5 лет, пожилые пациенты, наркоманы, алкоголики, диабетики, это связано со слабой иммунной системой, наличием сопутствующих заболеваний. Воспалительный процесс в легких нередко развивается после перенесенного гриппа, респираторных, вирусных патологий. Заражение происходит после вдыхания большого количества микроорганизмов при контакте с кондиционером, увлажнителем воздуха, системами охлаждения воды. Таким путем чаще всего распространяются легионеллы и Chlamydophila pneumonia.
Болезнетворные микроорганизмы способны попадать в легкие из близлежащих органов (печени, поджелудочной железы), при открытых травмах грудной клетки или вследствие аспирации содержимым ротоглотки.
Симптомы болезни у взрослых и детей
Распознать заболевание помогут признаки пневмонии, которые могут быть легкими или тяжелыми. В целом болезнь характеризуется одними и теми же признаками, но они бывают ярко или слабо выраженными, могут иметь разную длительность проявления. Следующие симптомы являются типичными для этого заболевания:
- Повышенная температура (может достигать 39 градусов С и более) в течение нескольких дней;
- Кашель с мокротой, сопровождаемый болевыми ощущениями в грудной клетке;
- Бледность кожи;
- Усиленное потоотделение;
- Резкий упадок сил, ощущение усталости;
- Появление одышки при незначительной нагрузке, во время разговора и даже в состоянии покоя;
- Снижение аппетита, активности, ухудшение настроения, эмоционального состояния;
- При осмотре врачом выслушиваются хрипы.
Пневмония симптомы может иметь и дополнительные, но они встречаются реже – диарея, тошнота, рвота.
Клинические проявления у детей
Маленькие дети возрастом до 5 лет входят в группу риску по заболеванию. Для этой категории пациентов оно является одним из наиболее опасных. Согласно статистике, пневмония у детей – причина 20% детской смертности. Во многом связано это с тем, что не всегда удается своевременно диагностировать патологию. Например, не в каждом случае педиатр может выслушать хрипы у ребенка, равно как и не всегда «невооруженным глазом» можно распознать у него одышку.
Если развивается пневмония, симптомы у детей проявляются как типичные для всех, так и некоторые дополнительные признаки:
- Дыхание становится напоминающим кряхтящее;
- Озноб;
- Может наблюдаться втяжение межреберных промежутков;
- Синюшность, бледность в носогубной области;
- Наличие быстрой утомляемости;
- Затрудненное, учащенное дыхание;
- Ребенок раздувает крылья носа при дыхании;
- Сонливость;
- Тревожность;
- Капризность.
Педиатры отмечают, что первые признаки пневмонии у ребенка проще увидеть, чем услышать
Если некоторые симптомы проявляются, обратите внимание на наличие или отсутствие одышки, которую у самых маленьких пациентов можно заподозрить по частоте дыхания. В норме она должна составлять в минуту:
- Более 60 у детей до 2-х месяцев;
- Более 50 у детей возрастом 2-12 месяцев;
- Более 40 у детей возрастом 1-3 года.
В случае с новорожденными, младенцами ситуация может осложняться тем, что у них бывает пневмония без характерных симптомов
Но снижение активности, тревожность, наличие кашля, иногда рвоты, отказ от еды, появление проблем с дыханием – сигналы, на которые нужно сразу обратить внимание
симптомы пневмонии
Клинические проявления у взрослых
У этой группы пациентов признаки болезни также являются типичными. Если подозревается пневмония, симптомы у взрослых определить обычно несколько проще, чем симптомы пневмонии у детей. Объяснить это можно, в частности, тем, что взрослому человеку легче объяснить свое состояние, заметить, что в нем наметились изменения, свидетельствующие о заболевании. Симптомы пневмонии у взрослых являются такими:
- Болевые ощущения в груди при кашле, дыхании;
- Кашель, при котором выделяется мокрота;
- Повышенная температура;
- Неровное дыхание;
- Упадок сил.
Пневмония у некоторых взрослых осложняется сопутствующими болезнями, хроническими заболеваниями. Чаще всего это касается людей возрастом старше 65 лет.
Диагностика
«Золотой стандарт» диагностики пневмоний — рентгенография грудной клетки. Если пневмонии вызваны «типичными» возбудителями-бактериями, то характерен синдром долевого уплотнения легких с воздушными бронхограммами. При пневмониях, вызванных атипичными микроорганизмами, обнаруживают двусторонние базальные интерстициальные или ретикулонодулярные инфильтраты. При любом возбудителе воспаление затрагивает в основном нижние доли лёгких.
При стафилококковой пневмонии рентгенограмма показывает абсцедирование, мультидолевое поражение, спонтанный пневмоторакс и пневматоцеле. Для пневмонии, вызванной К. pneumoniae, типично вовлечение в процесс верхних долей, фиксируют также деструкцию легочной паренхимы с образованием абсцессов. Также абсцессы встречаются при внебольничных пневмониях, возбудителями которых являются М. pneumoniae, S. pneumoniae, и С. pneumoniae.
Ложноотрицательные результаты при рентгенографии грудной клетки пациентов с внебольничной пневмонией могут быть при:
- нейтропении
- потери организмом слишком большого количества жидкости
- ранних стадиях заболевания (до 24 часов)
- пневмоцистной пневмонии
Врач может назначить в качестве диагностического метода КТ, потому что данный метод считается высокочувствительным.
Лабораторные методы исследования
В ОРИТ для больных с пневмонией проводят анализ на основные показатели крови и газовый анализ артериальной крови. Общий анализ крови показывает количество лейкоцитов на уровне 15х109/л, что говорит о бактериальной природе болезни. Но пневмония может быть вызвана бактериями в части случаев более низких значений лейкоцитов. Чтобы оценить тяжесть заболевания, нужно провести определенные биохимические тесты:
- глюкоза
- мочевина
- маркеры функции печени
- электролиты
Микробиологическое исследование
Это исследование нужно, чтобы определиться с терапией. Актуальны такие микробиологические исследования:
- окраска по Граму и посев мокроты или материала из нижних отделов дыхательных путей
- исследование крови
- исследование антигенов Legionella spp и S. pneumoniae в моче
- анализ плевральной жидкости при наличии таковой
- исследование материала из нижних отделов дыхательных путей методом ПЦР или посева
- исследование материала из нижних отделов дыхательных путей методом прямой иммунофлюоресценции
- серологические исследования на Legionella spp. и атипичных возбудителей исходно и в динамике при отсутствии ПЦР-диагностики
Бактериологическое исследование у больных на искусственной вентиляции легких проводится с применением трахеобронхиального аспирата. В 30-65% всех случаев врачи получают отрицательные результаты. Это можно объяснить отсутствием мокроты у 10-30% пациентов с внебольничной пневмонией, а 15-30% больных уже давали антибиотики до проведения данного теста, что сказалось на результатах.
Среди экспресс-методов диагностики пневмонии актуально обнаружение антигенов микроорганизмов в моче. Их чувствительность — 50-84%. Также в части случаев применяют метод ПЦР, но при нем интерпретация результатов может быть затруднена. Серологические тесты обычно проводятся с целью выявления атипичных бактерий.
Анализ мокроты и аспирата может показать ложноотрицательный результат из-за того, что образец «пачкается» микрофлорой, которая обитает в ротоглотке. Потому прибегают к транстрахеальной аспирации, бронхоскопии с проведением защищенной щёточной биопсии и БАЛ, трансторакальной аспирации тонкой иглой.
Что собой представляет пневмония
Воспаление легких занимает четвертое место в структуре смертности после сердечно-сосудистых заболеваний, онкологии и травматизма.
Пневмонию классифицируют по нескольким критериям:
- на основании эпидемиологических показателей;
- по причинному фактору;
- по механизму развития;
- по характеру течения;
- с учетом развития осложнений;
- по степени вовлеченности легочной ткани;
- по степени тяжести и другим факторам.
Помимо внебольничной пневмонии, различают госпитальную (внутрибольничную), типичную и атипичную, очаговую и тотальную, острую и хроническую, иммунодефицитную, послеоперационную и другие группы.
Тяжелая форма пневмонии характеризуется плохим прогнозом и требует лечения в условиях реанимации. Лечение легкой формы воспаления может проводиться в домашних условиях.
Причины возникновения
Пневмония – заболевание, которое имеет инфекционное происхождение и характеризуется воспалением легочной ткани при возникновении провоцирующих физических или химических факторов, таких как:
- Радиоактивное излучение, к которому присоединяется инфекция.
- Термические факторы – переохлаждение или ожоги дыхательных путей.
- Воздействие на дыхательную систему различных химических агентов — ядовитых паров и газов.
- Осложнения после вирусных заболеваний (грипп, ОРВИ), атипичные бактерии (хламидии, микоплазма, легионелла).
- Аллергические процессы в легких — аллергический кашель, ХОБЛ, бронхиальная астма.
- Вдыхание жидкостей, пищи или инородных тел может стать причиной аспирационной пневмонии.
Причиной развития пневмонии является возникновение благоприятный условий для размножения различных болезнетворных бактерий в нижних дыхательных путях. Оригинальный возбудитель воспаления легких – гриб аспергилла, бывший виновником внезапных и загадочных смертей исследователей египетских пирамид. Владельцы домашних птиц или любители городских голубей могут заболеть хламидийной пневмонией.
Профилактика заболевания
Гарантированно защитить себя от болезни вряд ли возможно, но можно значительно снизить риски заражения. Для этого следует выполнять ряд несложных рекомендаций врачей.
Делайте прививки
От всех инфекций они не защитят, но избавят от риска пневмококковой пневмонии. Эффективными являются и противогриппозные прививки, поскольку одним из последствий гриппа может быть вирусное воспаление легких.
Мойте руки
Возбудители заболевания передаются воздушно-капельным, а также контактно-бытовым путем. Это значит, что «подхватить» их можно именно через руки, контактируя как с самими их носителями, так и с предметами, с которыми они имели контакт. Не пренебрегайте гигиеной – мытье рук позволит значительно снизить риск заражения.
курильщики в зоне риска заболеть воспалением легких
Бросайте курить
Эта вредная привычка приводит к появлению налета на стенках дыхательных путей. Со временем из-за этого снижается их способность к самоочищению. В результате формируется благодатная среда для скопления и активизации различных инфекций, что и может привести к развитию болезни.
Группа риска
Организм здорового человека, имеющий хороший иммунитет, способен побороть возбудителя и остановить развитие пневмонии. Но при ряде обстоятельств этого не происходит, и в группу риска по заболеваемости входят:
Дети до 5 лет. Иммунитет ребенка в этом возрасте еще не так крепок, как у взрослого, а симптомы болезни могут быть менее выраженными, что затрудняет своевременную диагностику. Подвержены риску могут быть и дети других возрастов, если имеют тяжелые болезни – такие как ВИЧ. В группу риска входят и дети, которые перенесли корь;
Люди возрастом более 65 лет. В этом возрасте защитные силы организма уже не такие, как в более молодом возрасте, поэтому самостоятельно справиться ему сложнее. Кроме того, у многих людей этой группы есть сопутствующие, хронические заболевания;
Люди со сниженным иммунитетом на фоне тяжелых заболеваний (ВИЧ, СПИД, сахарный диабет, сердечная недостаточность, хронические болезни легких). Течение таких патологий снижает иммунитет, в силу чего организму тяжело препятствовать другим болезням;
Люди, имеющие зависимости от табака, алкоголя, наркотиков. У них ослаблены защитные силы организма
К тому же, они не всегда своевременно обращают внимание на симптомы болезни, следовательно, она вовремя не диагностируется, не лечится. Смертность от пневмонии в этой группе пациентов выше, чем в других.
Внебольничная пневмония лечение у детей в домашних условиях
Перед лечением врач должен осмотреть ребёнка – синие губки, бледность, изменения в функции дыхания, кашель и другие симптомы уже могут натолкнуть специалиста на мысль о наличии пневмонии.
Основные обследования, которые проводятся для уточнения диагноза:
- рентгеновское исследование состояния лёгочной системы;
- фибробронхоскопия – эндоскопический метод диагностики бронхов;
- анализы крови – общий и биохимический;
- изучение образца мокроты;
- тестирование газообмена в лёгких;
- анализы мочи на антигены;
- сывороточная реакция на чужеродные белки методом серодиагностики.
Дополнительно используется компьютерная и магнитно-резонансная томография, полимеразная реакция – способ сканирования инфекционных микроорганизмов с помощью молекулярной биологии.
Кроме того, проводится дифференциальная диагностика с целью исключить такие заболевания, как туберкулёз, тромбоэмболию, онкологические новообразования, сердечную недостаточность.
Когда диагностирована внебольничная пневмония, лечение у детей в домашних условиях может проводиться, если очаг воспаления небольшой, а ребёнку больше чем три года. Детям до трёх лет показано обязательное помещение в стационар, поскольку терапия болезни комплексная и сочетает разные способы воздействия.
Рекомендуем: Внебольничная пневмония у взрослых: симптомы и лечение
Другие показания к госпитализации:
- хроническая форма воспаления лёгких;
- нарушения кровообращения;
- у грудных детей – пороки внутриутробного развития;
- риск осложнений.
Сюда можно отнести и неблагоприятные условия жизни маленького пациента.
При лёгком течении болезни лечение может проходить дома, но это не отменяет приёма некоторых эффективных препаратов и указаний доктора.
Домашняя терапия включает:
- Приём антибиотиков – это средства широкого спектра действия (Супракс, Суммад, Цефтриаксон), которые должны быть выбраны врачом индивидуально после изучения лабораторных анализов. Такие препараты должны приниматься в сочетании с пребиотиками, так как угнетают кишечную флору детского организма и имеют другие побочные действия.
- Лечение по основным симптомам предусматривает бронхолитические средства, способные снять спазмы органа (Эуфиллин, Эфедрин), муколитики – АЦЦ 100, Бромгексин, для снятия температуры – Панадол, Парацетамол, противоаллергические средства – Супрастин, Зиртек.
- Дома детям можно делать ингаляции, используя Пульмикорт, Беродуал, отхаркивающие средства на основе морской воды и травяных настоев. Полезен массаж грудной клетки.
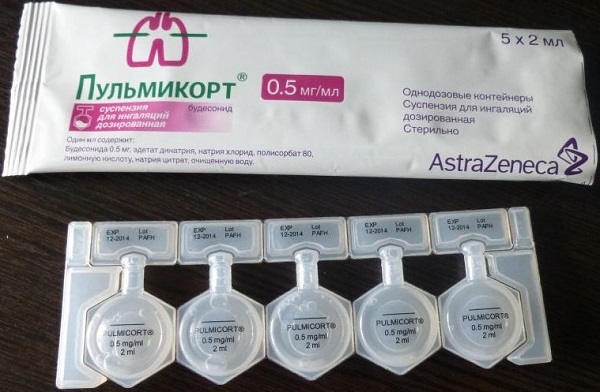
Дома детям можно делать ингаляции, используя Пульмикорт.
Папам и мамам следует иметь в виду, что при некоторых видах внегоспитальной пневмонии физиопроцедуры не желательны, поэтому проводить такие мероприятия можно только с разрешения специалиста.
Поскольку особую угрозу представляет внебольничная пневмония, симптомы у детей должны быть тщательно изучены родителями и детским доктором. Впредь, желательно, своевременно проводить вакцинацию, приучать детей к дыхательной гимнастике, являющейся отличным способом профилактики этого заболевания.
Основные факторы развития заболевания
Очень важное значение имеет и то, что воспаление легких появляется при участии разных предрасполагающих условий, которые в себя включают:
- наличие очагов хронической инфекции легких;
- курение;
- диабет;
- хроническое обструктивное заболевание легких;
- вредные условия труда (работа на открытом воздухе, охлаждающий микроклимат);
- наличие во время эпидемии гриппа тяжелой эпидемиологической обстановки;
- снижение иммунной системы на фоне ВИЧ-инфекции или алкоголизма;
- использование внутривенных наркотических средств;
- переохлаждение;
- отсутствие санации ротовой полости;
- пребывание в приютах, престарелых домах, местах лишения свободы.
У детей основными факторами риска воспаления легких является отсутствие физической активности, гиподинамия, нерациональное питание, перегревание организма, несоблюдение противоэпидемического режима в дошкольных и детских учреждениях. Что же относительно взрослых, то причины пневмонии, которая развилась вне больницы, могут быть связаны с эндокардитом (патологией сердца), пиелонефритом (заболевание почек). В развитии заболевания не стоит исключать и роль постоянных стрессов.
Диагностика пневмонии
- Общий анализ крови и уровень С-реактивного белка. Это исследование позволяет косвенно отличить вирусную пневмонию от бактериальной.
- Рентгенография грудной клетки. Это обследование обычно позволяет подтвердить или исключить пневмонию.
Другие исследования, который может назначить врач, если первые два не дали достаточно информации для постановки диагноза:
- Компьютерная томография
- Бактериальное исследование мокроты
- Исследование газов крови
- Бронхоскопия
Лечение пневмонии
Перед назначением лечения от пневмонии врач должен ответить на несколько важных вопросов. А именно:
- Вирусная пневмония или бактериальная? От ответа на этот вопрос зависит необходимость назначения антибиотиков. Вирусные пневмонии в назначении антибиотиков не нуждаются.
- Нет ли признаков более редких видов пневмонии, например, грибковой или микоплазменной. В этом случае тактика лечения будет иной.
- Где лечить пневмонию, дома или в больнице? Обычную пневмонию, вирусную или бактериальную, в отсутствии осложнений, можно и нужно лечить дома.
Госпитализация может понадобиться:
- Пациентам старше 65 лет
- Пациентам со сниженной функцией почек
- Пациентам с систолическим артериальным давлением ниже 90 миллиметров ртутного столба (мм рт. ст.) или диастолическим артериальным давлением ниже 60 мм рт. ст.
- Пациентам с признаками дыхательной недостаточности (30 или более вдохов в минуту (для взрослых), участие в дыхании вспомогательных мышц)
- Пациентам с низкой температурой тела
- Пациентам с избыточно учащенным или наоборот редким сердцебиением
Если врач предполагает, что понадобится вспомогательное аппаратное дыхание, то пациент может быть помещен сразу в отделение интенсивной терапии
Дети могут быть госпитализированы, если:
- Они младше 2 месяцев
- У них наблюдается вялость или чрезмерная сонливость
- У них проблемы с дыханием
- У них низкий уровень кислорода в крови
- Они кажутся обезвоженными
Препараты для лечения пневмонии
Антибиотики — основной класс препаратов в лечении бактериальной пневмонии. Начальная антибактериальная терапия назначается эмпирически, то есть сначала пневмонию предлагают лечить одним из наиболее используемых антибиотиков для лечения инфекции дыхательных путей.
Если эмпирически подобранная терапия оказалась неэффективна, может потребоваться бактериальное исследование мокроты с определением чувствительности к антибиотикам. Если лечение проводится в домашних условиях, то предпочтение отдается таблетированным формам антибиотиков.
Если больной находится в стационаре, то внутривенным.
Нестероидные Противовоспалительные Средства (НПВС, НПВП) позволяют контролировать температуру тела и боль
К препаратам, останавливающим кашель, нужно относиться с осторожностью. Кашель позволяет освободить легкие от мокроты
Мы рекомендуем средства от кашля только в том случае, если кашель особенно мучителен.
Эффект от лечения наступает достаточно быстро. Через 3-5 дней терапии пациент обычно чувствует себя существенно лучше. Если же облегчение не наступает, то необходимо повторное обращение к врачу.
Домашние, народные и прочие средства в лечении пневмонии
Для облегчения состояния следует:
- Больше отдыхать
- употреблять достаточное количество жидкости
- увлажнять воздух
Остальные методы лечения не имеют доказанной эффективности и сомнительны в вопросах безопасности.
Мы уже разбирали различные домашние и народные методы лечения простуды, ознакомиться с ними можно здесь. Выводы, сделанные в этой статье, справедливы и для пневмонии.
Осложнения пневмонии
Основные осложнения пневмонии:
- Бактериемия, сепсис (заражение крови). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функций одного или нескольких органов.
- Дыхательная недостаточность. Если у вас тяжелая пневмония или у хронические заболевания легких, у вас могут возникнуть проблемы с усвоением необходимого количества кислорода. Вам может потребоваться госпитализация и использование дыхательного аппарата (аппарата искусственной вентиляции легких).
- Плеврит — накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру). Если жидкость заразится, то, возможно, потребуется слить ее через грудную трубку или удалить с помощью операции.
- Абсцесс легкого. Он возникает, если в ткани легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или установка дренажа с длинной трубкой, помещенной в область абсцесса.
Особенности двухстороннего воспаления лёгких
Данная патология развивается самостоятельно либо выступает осложнением некоторых иных заболеваний, возникающих из-за инфекции. Существует тотальное и очаговое двухстороннее воспаление лёгких.
Чаще обнаруживают очаговую патологию. Страдает два лёгких, но только некоторых их части. Такая форма может быть полисегментарной, нижне- либо верхнедолевой.
Тотальная форма диагностируется нечасто. Страдает два лёгких и полностью все ткани. Патологический процесс быстро развивается. Симптомы выражены сильно. Нередки случаи смертельного исхода.
Вот наиболее частые симптомы двухсторонней лёгочной пневмонии:
- сильный кашель (часто с большим количеством мокроты);
- боли в груди и голове;
- обильное потоотделение;
- общая слабость;
- бледность кожи;
- одышка;
- озноб.
Двухсторонняя пневмония у ребёнка
Чаще всего страдают новорождённые дети. При появлении следующих признаков следует незамедлительно вызывать скорую:
- поверхностное дыхание;
- побледнение кожи;
- отказ от еды;
- сонливость;
- неспадающая температура тела более 37 °С.
Двухсторонняя пневмония у любого по возрасту ребёнка часто возникает после гриппа и простуды. Патологический процесс распространяется по лёгким очень быстро. Это связано с анатомическими особенностями путей дыхания, а также с неокрепшей иммунной системой.
Что такое внебольничная пневмония
Внебольничную пневмонию вызывают разные патогены, которые варьируются в зависимости от возраста пациента и других факторов, но симптоматика заболевания всегда схожа: при ней часто присутствуют кашель, лихорадка, озноб, усталость, одышка, судороги и плевритная боль в груди. Когда врач подозревает острую внебольничную пневмонию, он должен сначала оценить необходимость госпитализации с использованием инструмента прогнозирования смертности, такого как индекс серьёзности пневмонии, в сочетании с клинической картиной.
Наиболее распространёнными бактериальными причинами являются:
- пневмококк (S. pneumoniae);
- гемофильная палочка (H. influenzae) ;
- хламидии (C. pneumoniae);
- микоплазма (M. pneumoniae).
Что увеличивает риск заражения:
- хроническая болезнь лёгких;
- курение сигарет;
- нарушения работы головного мозга (инсульт, деменция, паралич);
- ослабленный иммунитет;
- недавняя хирургия или травма;
- хирургия при лечении рака рта, горла или шеи;
- медицинские условия, такие как диабет или болезнь сердца.
Внебольничная пневмония у детей также возникает от разных патогенов, наиболее распространённые из которых зависят от возраста:
- < 5 лет вирусы; среди бактерий общими являются пневмококк, золотистый стафилококк и S. pyogenes – разновидность стрептококков;
- > 5 лет бактерии пневмококка, микоплазмы и хламидии.
Лечение и профилактика
- Если пневмония вызвана бактериями, применяются антибиотики.
- Если имеет место вирусная пневмония, могут быть назначены противовирусные препараты.
Вам могут понадобиться лекарства, которые расширяют бронхиальные проходы. Также может понадобиться дополнительный кислород, если уровень кислорода в крови ниже, чем должен быть. При тяжелом течении пневмонии необходима госпитализация.
Меры профилактики и самопомощи:
- Не курите и не позволяйте другим курить вокруг вас. Никотин и другие химические вещества в сигаретах и сигарах могут вызывать повреждение лёгких. Если вы сейчас курите и нуждаетесь в помощи, чтобы бросить курить, вы можете обратиться в наркологический диспансер по месту прописки для получения бесплатной помощи. Электронные сигареты или бездымный табак также могут содержать никотин и не менее опасны для здоровья компоненты. Перед использованием этих продуктов обратитесь к лечащему врачу.
- Дышите тёплым, влажным воздухом, который помогает отходить мокроте. Поместите тёплую мокрую тряпку на нос и рот, однако следите, чтобы она не плотно прилегала к органам дыхания и не препятствовала поступлению воздуха. Также может помочь сделать воздух влажным увлажнитель воздуха.
- Сделайте глубокий вдох. Глубокое дыхание помогает открывать дыхательные пути. Сделайте 2 глубоких вдоха и кашляйте 2-3 раза в час. Кашель помогает вывести мокроту из организма.
- Выпивайте ежедневно большое количество жидкости, согласно указаниям лечащего врача. Обязательно спросите у лечащего врача, сколько жидкости следует выпивать каждый день и какие жидкости лучше. Жидкость помогает разжижать мокроту, что, в свою очередь, облегчает её выход из тела.
- Аккуратно сжимайте грудь. Это помогает лёгкому откашливанию. Для этого ложитесь так, чтобы голова была ниже груди, и сжимайте грудную клетку. Повторяйте упражнение несколько раз в день.
- Массажные постукивающие движения снизу вверх на спине также помогают продвигаться и поднимают мокроту к выходу из лёгких.
- Обеспечьте телу достаточное время для отдыха. Отдых помогает быстрее восстанавливаться.
Как предотвратить болезнь:
- Часто мойте руки с мылом. Используйте антибактериальный гель для чистки рук, когда мыло и вода недоступны. Не прикасайтесь к глазам, носу или рту, если сначала не вымыли руки.
- Часто чистите поверхности. Очищайте дверные ручки, столешницы, сотовые телефоны и другие поверхности, к которым часто прикасаетесь.
- Всегда закрывайте рот, когда кашляете. Кашляйте в ткань или рубашку, чтобы не распространялись микробы.
- Старайтесь избегать людей, у которых есть простуда или грипп. Если вы больны, держитесь подальше от других как можно дольше.
- Узнайте о вакцинах. Вам может понадобиться вакцина, чтобы предотвратить пневмонию. Делайте вакцину против гриппа каждый год, как только она становится доступной.
В каких случаях следует немедленно обратиться за медицинской помощью:
- сознание спутано, можете мыслить ясно;
- появились проблемы с дыханием;
- губы или ногти стали серыми или синими.
В каких случаях следует обратиться к лечащему врачу:
- симптомы не улучшаются или ухудшаются;
- моча отходит реже или не отходит совсем;
- у вас есть малейшее подозрение на пневмонию.
Поскольку пневмония является довольно опасным и тяжёлым заболеванием, следует избегать самолечения и вовремя обращаться за профессиональной медицинской помощью при малейшем подозрении, поскольку промедление может иметь отягчающие последствия. Проконсультируйтесь со своим врачом, медсестрой или фармацевтом перед тем, как следовать медицинскому режиму, чтобы убедиться, что он безопасен и эффективен для вас.
Диагностика
«Золотой стандарт» диагностики пневмоний — рентгенография грудной клетки. Если пневмонии вызваны «типичными» возбудителями-бактериями, то характерен синдром долевого уплотнения легких с воздушными бронхограммами. При пневмониях, вызванных атипичными микроорганизмами, обнаруживают двусторонние базальные интерстициальные или ретикулонодулярные инфильтраты. При любом возбудителе воспаление затрагивает в основном нижние доли лёгких.
При стафилококковой пневмонии рентгенограмма показывает абсцедирование, мультидолевое поражение, спонтанный пневмоторакс и пневматоцеле. Для пневмонии, вызванной К. pneumoniae, типично вовлечение в процесс верхних долей, фиксируют также деструкцию легочной паренхимы с образованием абсцессов. Также абсцессы встречаются при внебольничных пневмониях, возбудителями которых являются М. pneumoniae, S. pneumoniae, и С. pneumoniae.
Ложноотрицательные результаты при рентгенографии грудной клетки пациентов с внебольничной пневмонией могут быть при:
- нейтропении
- потери организмом слишком большого количества жидкости
- ранних стадиях заболевания (до 24 часов)
- пневмоцистной пневмонии
Врач может назначить в качестве диагностического метода КТ, потому что данный метод считается высокочувствительным.
Лабораторные методы исследования
В ОРИТ для больных с пневмонией проводят анализ на основные показатели крови и газовый анализ артериальной крови. Общий анализ крови показывает количество лейкоцитов на уровне 15х109/л, что говорит о бактериальной природе болезни. Но пневмония может быть вызвана бактериями в части случаев более низких значений лейкоцитов. Чтобы оценить тяжесть заболевания, нужно провести определенные биохимические тесты:
- глюкоза
- мочевина
- маркеры функции печени
- электролиты
Микробиологическое исследование
Это исследование нужно, чтобы определиться с терапией. Актуальны такие микробиологические исследования:
- окраска по Граму и посев мокроты или материала из нижних отделов дыхательных путей
- исследование крови
- исследование антигенов Legionella spp и S. pneumoniae в моче
- анализ плевральной жидкости при наличии таковой
- исследование материала из нижних отделов дыхательных путей методом ПЦР или посева
- исследование материала из нижних отделов дыхательных путей методом прямой иммунофлюоресценции
- серологические исследования на Legionella spp. и атипичных возбудителей исходно и в динамике при отсутствии ПЦР-диагностики
Бактериологическое исследование у больных на искусственной вентиляции легких проводится с применением трахеобронхиального аспирата. В 30-65% всех случаев врачи получают отрицательные результаты. Это можно объяснить отсутствием мокроты у 10-30% пациентов с внебольничной пневмонией, а 15-30% больных уже давали антибиотики до проведения данного теста, что сказалось на результатах.
Среди экспресс-методов диагностики пневмонии актуально обнаружение антигенов микроорганизмов в моче. Их чувствительность — 50-84%. Также в части случаев применяют метод ПЦР, но при нем интерпретация результатов может быть затруднена. Серологические тесты обычно проводятся с целью выявления атипичных бактерий.
Анализ мокроты и аспирата может показать ложноотрицательный результат из-за того, что образец «пачкается» микрофлорой, которая обитает в ротоглотке. Потому прибегают к транстрахеальной аспирации, бронхоскопии с проведением защищенной щёточной биопсии и БАЛ, трансторакальной аспирации тонкой иглой.
Выводы
Итак, пневмония – это воспаление легких, которое протекает в острой форме и вызывается инфекцией. Заболевание является серьезным и опасным, потому что способно приводить к летальному исходу, если вовремя не выявить и не вылечить его. Пневмония в мире регистрируется системой здравоохранения в количестве до 190 млн случаев в год. Порядка 1,2 млн случаев заканчиваются летально.
Пневмония в России ежегодно поражает до 650 тыс. человек. Отмечается, что за последние несколько лет статистика несколько улучшилось – заболевших и умерших стало меньше
Независимо от того, пневмония лечится в Москве или в любом другом городе, населенном пункте, важно вовремя заподозрить болезнь. Если подтверждается пневмония, соблюдать рекомендации врача – главный шаг к выздоровлению
Пневмония без симптомов протекает редко – проходит она преимущественно с ними
Но у детей они могут быть неярко выраженными, поэтому важно следить за малейшими изменениями в поведении, самочувствии ребенка
Важно, что составлять схему лечения должен только врач. Самолечение может привести к трагическим последствиям