Гинекологические услуги в москве
Содержание:
Подготовка к обследованию
Перед тем как идти на УЗИ малого таза, у каждой женщины возникают вопросы о том, как подготовиться к мероприятию. От тщательности следования пациентки рекомендациям гинеколога напрямую зависят итоговые показатели и качество терапии.
На какой день цикла лучше делать
УЗИ любого типа рекомендуют проводить на 5–7-й день менструального цикла. Состояние яичников и желтого тела лучше устанавливать на 14–21-й день при повторном сканировании.
Во время менструаций исследование делают в редких случаях, если пациентка страдает от острых нестерпимых болей, для быстрого установления диагноза. Также обследование не откладывается на потом при явных паталогических отклонениях. В таком случае день не имеет значения.
Беременным советуется записаться на УЗИ через 14–21-й день после задержки менструаций. На 4–6-й неделе беременности плод отчетливо виден на мониторе аппарата.
Диета и питьевой режим
Воздух в кишечной полости препятствует правильному отображению импульсов ультразвука. Поэтому за 2–3 дня перед мероприятием следует соблюдать диету, чтобы снизить газообразование. Кушать предпочтительно быстроперерабатываемую и легкоусвояемую еду.
Список разрешенных продуктов:
- гречка, овсянка, ячневая и льняная каши (на воде);
- говядина, птичье мясо, нежирная рыба (на пару, в духовке, в вареном виде);
- омлет, яйца всмятку (не больше 1 шт. в день);
- отстоявшиеся кисломолочные напитки;
- зернистый творог, твердый нежирный сыр.
Продукты, повышающие активное образование газов, нужно убрать из рациона.
Запрещенные продукты:
- овощи и фрукты в сыром виде;
- хлебобулочные, сдобные изделия, печенье;
- цельное молоко;
- квашеная капуста;
- бобовые (фасоль, горох, чечевица, соя, арахис);
- жирное мясо и рыба;
- сладости;
- газировка, кофе, соки и алкоголь.
Самый лучший вариант — перейти на дробное питание (4–5 приемов пищи через каждые 3–4 часа). Ужин в 18:00 или за 3 часа до сна. За день следует выпивать достаточное количество негазированной воды (1,5–2 литра).
Делать УЗИ предпочтительнее утром натощак. За 6 часов до исследования можно сделать последний прием пищи.
При трансвагинальном и трансректальном способе мочевой пузырь должен быть пустым, поэтому нельзя пить воду за 30 минут до диагностирования. Перед процедурой хорошо сходить в туалет.
Трансабдоминальное УЗИ, напротив, проводят с наполненным мочой пузырем. Поэтому незадолго до процедуры необходимо выпить 5–8 стаканов воды и не опорожняться. В экстренных ситуациях пузырь наполняется с помощью катетера. Таким образом изображение мочевой системы будет контрастным.
Прием препаратов
Кроме диетического питания помочь страдающим метеоризмом может прием активированного угля или препаратов на основе симетикона за 3–4 дня до диагностики. Для улучшения пищеварения подходят фестал, мезим, панкреатин.
Основной принцип подготовки при трансректальном ультразвуке — очищение кишечника. В случае запоров врач прописывает слабительные средства или микроклизмы. Также приемлемо введение свеч с бисакодилом и очистительная клизма за несколько часов до диагностирования.
Что взять с собой в кабинет
Готовясь отправиться на исследование, важно побеспокоиться о личной гигиене половых органов — принять ванну или душ и сменить белье. Заранее продумайте, что надеть
Одежда должна быть свободной, чтобы ее можно было легко снять при обследовании.
Что понадобится в кабинете:
- В кабинете УЗИ пригодятся полотенце или пеленка, а также салфетки.
- Нелишними будут бахилы или сменная обувь.
- При внутреннем сканировании возьмите презерватив.
- При наружной эхографии возьмите с собой воду (1–2 л).
- Если УЗИ приходится проводить во время менструальных выделений, не забудьте взять с запасом гигиенические прокладки и тампоны.
Во время диагностики не стоит волноваться. Положительный настрой поможет сохранить спокойствие и обеспечит достоверное заключение.
Какое идеальное время для УЗИ органов малого таза
День цикла, в который предпочтительнее проводить УЗИ матки и придатков, варьируется. Выбор обусловлен тем, что хочет увидеть врач, и различен при каждой определённой патологии. Это связано с тем, что половые органы работают в цикличном режиме. Менструальный цикл можно разделить на 2 фазы:
- Первая фаза (фолликулярная) соответствует периоду от первого дня менструации до примерно 10-16 дня, когда происходит овуляция. В яичниках из определённого фолликула начинает формироваться доминантный фолликул, из которого впоследствии выйдет яйцеклетка. Он растёт, и к моменту овуляции достигает размеров 18-25 мм. Одновременно с этим в матке в момент менструации отторгается внутренний слизистый слой (эндометрий), и после короткой фазы репарации (3-4-й дни) наступает фаза пролиферации эндометрия, когда внутренний слой матки постепенно увеличивается от своей минимальной толщины в начале цикла.
На 5-7-й день от начала месячных эндометрий ещё довольно тонкий для того, чтобы хорошо рассмотреть патологические образования в полости матки (полип, подслизистую миому матки), а в яичниках доминантный фолликул не успел вырасти и кисты/опухоли на них легко можно разглядеть.
- Вторая фаза менструального цикла (лютеиновая) следует после овуляции и длится до начала следующей менструации. На месте доминантного фолликула формируется желтое тело, которое в случае наступления беременности будет помогать ее сохранять. Эндометрий в этот период находится в фазе секреции, активно утолщается и готовится к возможной беременности. УЗИ в этот период может охарактеризовать успешность 2 фазы для наступления и сохранения беременности (наличие желтого тела, толщина эндометрия).
УЗИ придатков для оценки репродуктивной функции (наличие доминантного фолликула, овуляции и желтого тела) необходимо производить в начале, середине и конце цикла. УЗИ во время менструации желательно не делать, так как картина будет смазана, а наличие сгустков в полости матки может ошибочно натолкнуть на неверный диагноз. Исключением являются экстренные ситуации (кровотечение, подозрение на внематочную беременность, разрыв кисты, апоплексию яичника и др.).
УЗИ проходимости маточных труб лучше делать с 24 по 28 день цикла, т.е. получается в конце.
Для определения беременности желательно делать УЗИ после недельной задержки, чтобы плодное яйцо успело опуститься в полость матки.
УЗИ молочных желез
До 40 лет женщинам рекомендуется проходить ежегодное профилактическое ультразвуковое обследование молочных желез. УЗИ помогает выявить ряд серьезных заболеваний:
- мастит,
- мастопатию,
- кисты,
- фиброаденомы,
- раковую опухоль.
Пройти это обследование рекомендуется при:
- травмах,
- воспалительных заболеваниях груди,
- а также при обнаружении во время осмотра объемных или диффузных образований.
Исследование имеет высокую информативность при выявлении начальных проявлений патологических процессов в молочных железах, изучении сосудистого рисунка и архитектоники молочных желез, оценки состояния силиконовых и гелевых имплантов, а также при обследовании кормящих и беременных женщин.
Записаться на исследование
Подготовка к осмотру
Важное условие для проведения через брюшную стенку – полный мочевой пузырь. Для этого нужно выпить достаточное количество жидкости, обычно 1-1,5 литра, за 1-2 часа до назначенного времени исследования
Это условие необходимо для улучшения визуализации матки через полный мочевой пузырь.
Но также важно помнить, что за несколько дней до УЗИ ОМТ следует отказаться от потребления продуктов, вызывающих повышенное газообразование. Газ, скапливающийся в кишечнике, не пропускает ультразвуковые волны, что приведёт к плохому качеству визуализации
Накануне ультразвуковой диагностики следует самостоятельно опорожнить кишечник, применение клизмы недопустимо.
Для адекватного осмотра трансвагинальным способом — нужно освободить мочевой пузырь, то есть помочиться, непосредственно перед процедурой. Поэтому при планировании комбинированного исследования сначала проводится осмотр через брюшную стенку, далее женщине рекомендуют помочиться и проводят ТВ УЗИ.
Более подробно о подготовке читайте статью — «УЗИ малого таза у женщин — как подготовиться».
Методики
От показаний, противопоказаний и возрастных особенностей лиц женского пола зависит, каким именно способом будет проводиться исследование. Основные виды УЗИ мочеполовой системы, которые применяются для женщин – это трансабдомнальное, трансвагинальное и трансректальное. Несмотря на общие моменты, эти методики имеют и некоторые различия, которые следует учесть пациенткам при подготовке к процедуре.
Трансабдоминальное УЗИ
Самый простой метод, применяющийся в большинстве случаях. Суть его заключается в изучении мочеполовой системы у женщин при обычном передвижении ультразвукового излучателя в нижней части живота. Для улучшения контакта с кожей и минимизации трения диагност наносит специальный гель на излучатель и затем обследует проекции внутренних органов малого таза.
Выполнение трансабдоминального УЗИ малого таза
Чтобы результаты получились максимально точными, все вышеперечисленные методики требуют проведения особой подготовки, состоящей из пищевых ограничений и правильного наполнения мочевого пузыря перед процедурой. Пищевые ограничения выглядят, как исключение из рациона продуктов, повышающих газообразование в кишечнике, так как пузырьки газа могут быть ошибочно приняты за кисты или опухоли.
К запрещенным продуктам относятся жирные виды сыров, мяса, рыбы и бульоны из них, сырые фрукты и овощи, острая, соленая, жареная пища, копчености, пряности, молочная и хлебобулочная продукция, сладости.
Следует исключить алкоголь, газированные напитки и воду, а за несколько часов до процедуры нельзя курить, жевать жвачку и сосать леденцы. Свое меню за 3–4 дня до проведения исследования необходимо составить из нежирных видов мяса, птицы, рыбы и первых блюд на их основе, отварных овощей, каш – гречневой, рисовой, овсяной. Также можно в день съедать 1 отварное яйцо и выпивать 1 стакан кефира или молока.
Разрешается пить на протяжении подготовки к УЗИ некрепкий чай или кофе. К трансабдоминальному УЗИ необходимо позаботиться о том, чтобы мочевой пузырь был полным – благодаря этому приподнимутся петли кишечника и внутренние органы будут доступны к изучению. Для достаточного наполнения пузыря можно просто воздержаться не менее 3 часов от мочеиспускания либо за 1–1,5 часа перед УЗИ выпить не менее 1 литра негазированной воды.
Трансвагинальное УЗИ
Или как его еще иногда называют интравагинальное УЗИ, несмотря на чуть более сложный доступ, применяется также довольно часто, как и предыдущая методика. При ее проведении используется специальный гинекологический датчик, имеющий диаметр около 3 см, что не приносит никаких болевых ощущений при осмотре.
Гинекологический датчик благодаря своему размеру позволяет провести процедуру безболезненно
Влагалищное обследование, как и две остальных процедуры длится не более 10-20 минут, и лишь в спорных случаях может немного затянуться. Подготовка к гинекологическому УЗИ через влагалище более проста, чем при предыдущей – необходимо помочиться перед исследованием, чтобы полный мочевой пузырь не мешал передвижению трандюсера (датчика). На него врач одевает презерватив в гигиенических целях, пациентка укладывается спиной на кушетку, разводит колени по принципу положения на гинекологическом кресле. Внутривагинальное УЗИ отдалено напоминает акушерский осмотр.
Важно! Если у пациентки есть аллергия на латекс, то при назначении внутривлагалищной ультразвуковой диагностики нужно обязательно сказать об этом врачу.
Трансректальное УЗИ
В гинекологии также применяется трансректальная методика, но гораздо реже – в основном у девственниц либо по каким-то определенным показаниям. Чтобы подготовиться к УЗИ таким способом, необходимо обязательно очистить прямую кишку от каловых масс, так как делается процедура путем ввода в нее специального датчика.
Ректальный ультразвуковой излучатель по диаметру еще меньше влагалищного, поэтому болевых и просто неприятных ощущений не бывает. При проведении гинекологической диагностики данной методикой также используется презерватив, и его смазка позволяет врачу войти в анальное отверстие легко и безболезненно. Мочевой пузырь наполнять не нужно.
Расшифровка результатов
Результаты УЗИ вносятся врачом в специальный протокол:
- Эхогенность. Если отклонения обнаружены не были, то в расшифровке ставится о. Гиперэхогенность свидетельствует о кавернозном фиброзе, гипоэхогенность – о воспалении пещеристых тел (острый кавернит).
- Изменения в пещеристых телах. Нормой считается однородная структура. Неоднородное строение тканей является признаком кавернозного фиброза.
- Патология белочной оболочки полового члена. В состоянии покоя толщина мембраны должна составлять около 2 мм, при эрекции – 0,5 мм. Превышение этого значения может свидетельствовать о болезни Пейрони. Белочная оболочка должна иметь «нормальную» эхогенность. Выявление гиперэхогенности – повод для назначения дополнительных обследований на предмет поражения сосудов.
- Диаметр артерий в норме – от 0,2 до 1,4 мм. Превышение показателя (более 1,4 мм) свидетельствует об аномальном развитии сосудов полового члена. Диаметр менее 0,2 мм говорит о наличии патологий, связанных с сахарным диабетом, атеросклерозом либо другими аутоиммунными заболеваниями.
Показатели нормы интенсивности движения крови при систоле:
| В состоянии покоя органа | 15-25 см/сек |
| При эрекции | От 35 см/сек |
Несоответствие нормам свидетельствует об артериальной недостаточности. В систолу должно отмечаться значительное сопротивление артериальных сосудов.
Интенсивность кровотока при диастоле:
| В состоянии покоя | 0 см/сек |
| При эрекции | От 10 см/сек |
Пульсационный индекс в норме – свыше 4.
Нормальные показатели индекса резистентности:
| В состоянии покоя | 0,8 |
| При появлении возбуждения | 0,7 |
| При эрекции | 1,0 |
Процесс исследования
Само мероприятие осуществляется очень просто и довольно быстро, но требует предварительной подготовки, о которой будет рассказано ниже. Существует несколько видов данного диагностирования, но самое распространенное из них – это трансабдоминальное.
Как проводят его:
- Пациентка укрывает кушетку принесенной с собой пеленкой или полотенцем.
- Ложится на спину и обнажает живот и пах, подняв верх одежды и опустив брюки или юбку.
- Врач смазывает датчик аппарата и живот пациентки специальным гелем.
- Начинается сеанс, в ходе которого врач водит датчиком по коже пациентки и фиксирует необходимые данные, которые выявляет прибор.
Любые действия в ходе диагностики не причиняют боли (если нет острого воспаления ОМТ), всего потребуется не более 10-20 минут. В случае трансвагинального:
- Женщина освобождается от одежды (ниже пояса) и укладывается на кушетку.
- Стопы ставятся на низ кушетки, ноги согнуты и разведены в стороны.
- Доктор раскрывает при пациентке упаковку с контрацептивом и надевает его на датчик.
- Обрабатывает его гелем, создающим хорошую проводимость.
- Датчик вводится во влагалище.
- Экран прибора отображает внутренние органы, а доктор их фиксирует.
Если врач аккуратно и медленно вводит датчик, то неприятных ощущений быть не должно.
Когда проводится обследование?
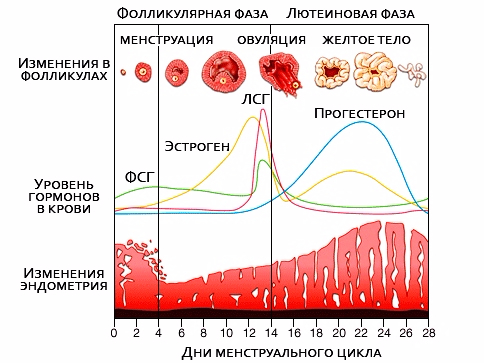
Изменение слизистой матки в течении менструального цикла: первые дни цикла являются удачными для проведения обследования, так как слизистая в этот момент тонкая и позволяет врачу увидеть больше.
Необходимо учитывать, что ультрасонография, как и любая разновидность обследования, проводится в определенное время, назначаемое только лечащим врачом. Если исследование запланировано, то его поставят на первую половину цикла женщины. Дело в том, что в этот период слизистая матки тоньше обычного, и любые образования (даже небольшие) просматриваются гораздо легче.
К моменту прихода менструации все временные образования уже пропадают, остаются лишь патологические явления, которые и нужно выявить врачу.
Если же пациентка жалуется на болезненные ощущения внизу живота, неприятные выделения (особенно если они в виде гноя), появление крови (в периоды, когда месячных быть не должно), слишком обильные выделения во время менструаций, боли во влагалище, то врач отправит ее на обследование вне зависимости от цикла, то есть буквально в любой день. Если у женщины отмечают задержку, то обследование назначают с пятого по десятый день.
У женщин
Такое исследование называется еще гинекологическим. Основная цель его проведения – оценить состояние женских половых органов, пространства около матки и связок, которые поддерживают этот орган. В народе такое исследование иногда называют исследование внутренних женских половых органов, что не совсем верно, ведь у женщин нет половых органов вне тела.
Что можно увидеть на таком УЗИ
Исследование женских половых органов показывает следующие заболевания и процессы в женском организме:
- беременность (в том числе внематочную);
- разные аномалии анатомического строения и положения матки (так, врач может заметить седловидную, двурогую, инфантильную матку и проч.);
- воспалительные заболевания маточных труб (при этом женщине дополнительно назначают обследование проходимости труб);
- воспаление полости матки;
- скопление в маточной трубе слизи, гноя, крови, а также другого вида жидкости, которую трудно дифференцировать;
- разные послеродовые осложнения;
- осложнения, возникшие после абортов;
- опухоли матки и других половых органов;
- полипы;
- миому;
- кисты, находящиеся в матке и яичниках;
- скопление патологической жидкости в области малого таза.
Как проводится УЗИ у женщин
Многих женщин интересует, как делается такое исследование. Существует несколько способов проведения ультразвукового исследования женских половых органов.
При трансвагинальном обследовании женщина раздевается до пояса, ложится на кушетку и немного сгибает ноги. Затем ей во влагалище вводится ультразвуковой датчик (на который с гигиенической целью надевается презерватив). Врач может двигать таким датчиком во время обследований (при этом не должно возникать никаких болезненных ощущений).
При трансректальном исследовании женщина также раздевается, однако ультразвуковой датчик вводится не во влагалище, а в анальное отверстие. Датчик для этого берется немного тоньше. Так же, как и в предыдущем случае, используется презерватив.
При фолликулометрии исследуются только яичники и фиксируется процесс созревания в них яйцеклеток. Такое обследование делается только трансвагинально.
Трансабдоминальное исследования надо проводить у девственниц, а также если необходимо обнаружить патологическое состояние органов малого таза. При этом врач водит ультразвуковым датчиком по животу.
Как подготовиться к процедуре обследования
В случае если женщине назначено трансабдоминальное обследование, то готовиться к нему надо таким образом.
- За несколько дней до процедуры обследования надо исключить из повседневного рациона все то, что вызывает образование газов в кишечнике или процесс брожения. Это, в частности, жирная пища, газировка, ягоды, фруктов, ржаной хлеб и капуста.
- Накануне такой диагностики надо поесть в 6 часов вечера. С утра нежелательно принимать пищу, можно только пить негазированную воду. Только в том случае, если обследование назначается на вечер, допускается позавтракать (не позднее чем в 11 часов). Пища должна быть диетической.
- Примерно за один час до диагностики надо выпить около литра негазированной воды (для того, чтобы наполнился мочевой пузырь).
При трансвагинальном ультразвуковом исследовании такую диету надо соблюдать не менее двух суток. За четыре часа до проведения диагностики надо вовсе отказаться от приема пищи. А вот перед обследованием необходимо помочиться: мочевой пузырь должен быть пустым.
Подготовка к трансректальному исследованию несколько иная. Пациентка должна соблюдать диету, не есть продуктов, стимулирующих газообразование как минимум сутки. Накануне обследования надо сделать клизму (подойдет и микроклизма, которую надо выпить вечером). Прямая кишка в любом случае должна быть пустой, так как в нее будет вводиться ультразвуковой датчик).
Что трактуется в результатах обследования
Непосредственно после проведения такого обследования врач сравнивает полученные результаты с ультразвуковой нормой. В протоколе ультразвукового обследования обязательно записываются такие параметры:
- форма и размеры матки;
- толщина слизистой (этот параметр может изменяться в зависимости от того, на каком дне месячного цикла проводится данное обследование);
- размер яичника;
- отсутствие (или наличие опухолевидных образований в полости матки);
- степень доброкачественности или злокачественности имеющихся образований в матке;
- наличие кист и их тип.
Если врач назначает УЗИ женских органов, его не стоит игнорировать.
Показания к проведению
- Сердце — сердечная недостаточность, боли, повышенное давление, нарушения ритма, шумы.
- Почки и мочевой пузырь — изменение характеристик мочи, отеки, учащенное мочеиспускание, боли внизу спины и живота, почечные колики, ушибы поясничной области, камни в почках, контроль эффективности урологического лечения.
- Щитовидная железа — слабость, повышенная утомляемость, нарушения сна, нервозность и перепады настроения, резкие колебания массы тела, беспричинный кашель и приступы удушья, отягощенная наследственность.
- Поджелудочная железа и органы брюшной полости — боль в животе, вздутие, потеря аппетита, изжога, тошнота, появление налета на языке и изменение стула, повышение температуры тела.
Однако УЗИ не делают при нарушении целостности кожи и слизистых в месте воздействия датчика.
Во время процедуры пациент находится в положении лежа. На кожу наносят контактный гель для беспрепятственного прохождения ультразвуковых волн через ткани. Отраженный сигнал формирует изображение на экране монитора. Манипуляция не вызывает дискомфорта.
| УЗИ | Цена |
| Нейросонография c доплером | 1500 руб. |
| УЗИ вилочковой железы | 1000 руб. |
| УЗИ лимфатических узлов 1-2 регионов | 600 руб. |
| УЗИ грудных желез | 1000 руб. |
| УЗИ мягких тканей | 1000 руб. |
| УЗИ надпочечников и забрюшинного пространства | 600 руб. |
| УЗИ органов брюшной полости(печень, желч. пуз., желчные пути, селезенка, поджелудочная железа, желудок) | 2000 руб. |
| УЗИ пазух носа | 600 руб. |
| УЗИ полых органов (желудок (дети до 1 года)) | 500 руб. |
| УЗИ простаты | 1000 руб. |
| УЗИ сердца с допплером (дет) | 2300 руб. |
| УЗИ сердца с допплером (взр.) | 3000 руб. |
| УЗИ тазобедренных суставов | 900 руб. |
| УЗИ селезенки | 500 руб. |
| УЗИ почек | 900 руб. |
| УЗИ щитовидной железы (дет.) | 900 руб. |
| УЗИ органов мошонки | 1000 руб. |
| УЗИ почек + мочевого пузыря (взрослые) | 1600 руб. |
| УЗИ почек и мочевого пузыря детям | 1200 руб. |
| Доплер сосудов органов | 700 руб. |
| УЗИ желчного пузыря с функциональной нагрузкой | 650 руб. |
| УЗИ мочевого пузыря с определением остаточной мочи | 600 руб. |
| Доплерография сосудов шеи (дет) | 1200 руб. |
| УЗИ органов малого таза (трансабдоминально) | 850 руб. |
| УЗИ органов малого таза (трансвагинально) | 950 руб. |
| УЗИ органов малого таза (трансабдоминально + трансвагинально) | 1600 руб. |
| УЗИ плода (3D/4D) + запись на CD | 2000 руб. |
| УЗИ (1 тримест беременности) | 1400 руб. |
| УЗИ (2 триместр беременности) | 1500 руб. |
| УЗИ (3 триместр беременности) | 1700 руб. |
| УЗИ многоплодной беременности ( 1 триместр) | 1850 руб. |
| УЗИ многоплодной беременности ( 2 триместр) | 2000 руб. |
| УЗИ многоплодной беременности (3 триместр) | 2350 руб. |
| УЗИ многоплодной беременности (2-3 триместр беременности) + допплерометрия | 3600 руб. |
| КТГ (кардиотокография) плода | 1000 руб. |
| Транскранеальный допплер (ТКД) головы | 1600 руб. |
| УЗИ (2-3 триместр беременности) + допплерометрия | 2400 руб. |
| Допплерометрия маточно-плацентарного кровотока (с 20 нед. беременности) | 1500 руб. |
| УЗИ трансректально | 800 руб. |
| УЗИ трансвагинально с опред. кровотока в матке | 1000 руб. |
| Фолликулометрия с определением кровотока в матке | 1000 руб. |
| УЗИ предстательной железы (трансректальным датчиком) (ТРУЗИ) | 1500 руб. |
| УЗИ предстательной железы с определением остаточной мочи (трансабдоминальным датчиком) | 1500 руб. |
| УЗИ полового члена с доплерометрией | 1100 руб. |
| Эхопроктография | 1700 руб. |
| Эхокардиография плода (с 22 нед. беременности) | 1500 руб. |
| УЗИ шейки матки для диагностики истмико-цервикальной недостаточности | 700 руб. |
| УЗИ щитовидной железы (взр) | 1500 руб. |
| Допплерография сосудов шеи (взр) | 2000 руб. |
| ТДК (транскранеальное дупдексное сканирование сосудов головного мозга ( с функц. нагрузкой) | 2800 руб. |
| Ультразвуковое дуплексное сканирование вен нижних конечностей | 2500 руб. |
| Ультразвуковое дуплексное сканирование вен верхних конечностей | 2500 руб. |
| Ультразвуковое дуплексное сканирование артерий нижних конечностей | 2500 руб. |
| Ультразвуковое дуплексное сканирование артерий верхних конечностей | 2000 руб. |
| УЗИ крупного сустава (плечевого, локтевого, коленного, тазобедренного, голеностопного, лучезапястного) | 1500 руб. |
| УЗИ одноименных суставов | 2500 руб. |
| УЗИ мелких суставов 1 кисти верхней конечности | 1500 руб. |
| УЗИ мелких суставов 2 кистей верхних конечностей | 2500 руб. |
| УЗИ мелких суставов 1 стопы нижней конечности | 1500 руб. |
| УЗИ мелких суставов 2 стоп нижних конечностей | 2500 руб. |
| МАГ + ТКД сосудов шеи и головы детям | 2800 руб. |
Виды гинекологических УЗИ
УЗИ придатков, матки различается по виду и режиму исследования. Женщине в зависимости от показаний назначают один из видов УЗИ в гинекологии:
- Трансвагинальное. Исследование женских половых органов проводится с помощью специального утонченного датчика, который вводят во влагалище. Предварительно инструмент смазывается гелем. Трансвагинальная ультразвуковая диагностика часто применяется в акушерстве для определения беременности на ранних сроках.
- Трансректальное. Ультразвуковой датчик проходит через прямую кишку. Способ исследования используется преимущественно среди девственниц.
- Трансабдоминальное. По-другому процедура называется УЗИ через брюшную полость. На нижнюю часть живота выдавливают гель, после чего проводят датчиком. Исследование позволяет досконально просмотреть матку и придатки. Способ обследования применяется при подозрениях на развитие опухолей, наблюдении за беременностью во 2-м и 3-м триместре.
УЗИ матки и придатков проводится в разных режимах, каждый из которых имеет свои специальные возможности для исследования:
- Двухмерная ультразвуковая диагностика. Внутренние органы малого таза визуализируются в одной плоскости. При помощи этого режима определяется форма, размер матки, расположение цервикального канала, состояние яичников и их придатков.
- Трехмерный статичный режим. Метод объединяет объемное изображение сразу в двух и более плоскостях. Внутренние органы исследуются по слоям на разных глубинах до 1 миллиметра. УЗИ матки в 3D-режиме при беременности во втором триместре определяет пол ребенка, выявляет наличие новообразований и их характер.
- 4D-графика в УЗИ. При исследовании матки и придатков изображение транслируется в реальном времени. Так, при беременности женщина может увидеть внутриутробные движения ребенка. 4D-режим показывает направление кровотока и его состояние.
Ультразвуковые аппараты с режимами 3D и 4D часто совмещаются с CID-диагностикой, цветным допплеровским картированием (ЦДК). Иногда совмещают несколько режимов и видов УЗИ матки и придатков одновременно. Такая техника преимущественно используется при обследовании беременных.
Дополнительно смотрите обзор специалиста о технических возможностях УЗИ:
Показания к УЗИ ОМТ
После определения органов, которые возможно осмотреть, нужно перечислить показания к УЗИ:
- боль внизу живота различного характера;
- нарушения менструального цикла;
- заболевания, развивающиеся в связи с нарушением гормонального фона;
- маточные кровотечения;
- бесплодие;
- подозрение на наличие опухолевых образований;
- воспалительные процессы;
- диагностика врождённой патологии внутренних половых органов;
- использование внутриматочных контрацептивов;
- динамика после оперативного лечения;
- ежегодные профилактические осмотры у женщин старше 40 лет.
То есть подозрение на любое патологическое состояние органов женской репродуктивной системы является показанием к проведению ультразвукового исследования данной области.
У мужчин
Данное обследование позволяет диагностировать многие специфические мужские заболевания. Ультразвуковой способ диагностики не причиняет никакого вреда и боли. Процедура позволяет качественно увидеть органы мошонки и простату. Точность же диагноза при таком обследовании приближается к 100 процентам.
Показания
Показания для проведения ультразвукового обследования мужских гениталий такие.
- Воспалительные заболевания яичек.
- Воспалительные заболевания придатка яичка.
- Варикоз вен семенного канатика.
- Подозрение на опухоль яичек.
- Травмы гениталий.
- При диагностике причин бесплодия.
- Невоспалительные заболевания гениталий.
- Некротические заболевания мошонки.
- Подозрение на перекрут семенного канатика и яичка.
Такое обследование делается и мальчикам. Показания для проведения такого исследования – это задержка развития, ожирение или недостаточность массы тела, гигантизм, карликовость. Необходимо делать такое обследование и при пороках сердца.
Как проводится обследование
Такое обследование проводится безболезненно. Пациент находится в лежачем положении. Кожа на мошонке смазывается гелем. Далее он водит с помощью этого датчика по коже мошонки для визуализации того или иного органа. Гель наносится на кожу немного подогретым. Его подогревают, чтобы яички не втянулись в паховые каналы и их можно было хорошо рассмотреть.
Если имеется очень сильная болезненность, то применяется анестезия. Врач обследует каждое яичко отдельно. Если поражен только один орган, то обследования начинается с здоровой железы.
Что видно на обследовании
В норме яички у мужчин визуализируются как круглые объекты, которые имеют гладкую поверхность. Структура таких образования обозначается как мелкозернистая. У мальчиков эхогенность яичек низкая. Однако к началу полового созревания яички становятся такими же, как у взрослых мужчин.
При наступлении половой зрелости у мальчиков, а также у всех здоровых мужчин определяется средостение. Это объект с высокой эхогенной структурой. Врач использует средостение в качестве ориентира для того, чтобы провести такую процедуру наиболее точно.
На эхографии также виден и придаток. Он визуализируется в виде булавы. Однако не у всех здоровых мужчин можно определить границы таких объектов. Совершенно не визуализируется придаток у мальчиков. У них белковая оболочка видна в виде тонкого гиперэхогенного образования.
Какие патологии можно обнаружить на таком обследовании
На сонографической диагностике гениталий у мужчин можно обнаружить следующие болезни и патологические состояния.
Крипторхизм (односторонний или двусторонний).
Уменьшение яичек относительно возрастных показателей.
Опухоли яичек. При опухоли половые железы визуализируются как объекты с измененной структурой. Ультразвук позволяет визуализировать совсем небольшие образования, а это значительно повышает шансы пациента на успешное выздоровление.
Конкременты в яичках (чаще всего это кальцинаты).
Кисты яичек. Они видны как образования, наполненные жидкостью. Яичко увеличивается в свои размерах, иногда очень сильно.
Орхит. Болезнь возникает при инфекционном процессе. Несмотря на наличие отека и увеличение яичка в размерах, его структура, как правило, сохраняется, что позволяет отличить воспаление от других заболеваний.
Абсцесс (он виден как округлое образование, с однородной плотностью).
Водянка (в таком случае между оболочками тестикул визуализируется накопление большого количества жидкости).
Варикоз семенного канатика.
Травмы
При этом врач обращает внимание на наличие в органах разрывов, крови в тканях тестикула и в мошонке. В таком случае ультразвуковое обследование гениталий проводится с использованием местного обезболивания, так как болевой синдром иногда может вовсе сделать диагностику невозможной.
В протокол обследования врач обязательно заносит всю информацию о состоянии половых органов мужчины. Он выдается на руки пациенту через несколько часов. При необходимости протокол передается лечащему врачу, а полученные изображения записываются на цифровой носитель информации или же передаются с помощью всемирной сети.
Итак, УЗИ женских половых органов проводится с целью точного и оперативного обнаружения разных гинекологических патологий (особенно трудно диагностируемых, имеющих скудные симптомы и проч.). Обследование не причиняет боли и дискомфорта женщинам.