Инфекционный эндокардит: симптомы и лечение
Содержание:
- уход за выздоравливающим
- Симптомы инфекционного эндокардита
- Диагностика и течение болезни
- Мази при узелках Гебердена
- Причины развития болезни
- Узелок Ослера – что это такое?
- Клиническая картина [ править | править код ]
- Симптомы
- Что такое узелки Ослера?
- Узелки Ослера, патогенез
- Диагностика эндокардита
- Медикаментозное лечение
- Диагностика
- Дифференциальный диагноз инфекционного эндокардита.
уход за выздоравливающим
Как правило, тем, у кого есть узелок Ослера, доступны лишь некоторые или ограниченные меры последующего наблюдения. Однако это не всегда необходимо, поэтому не всегда нужно лечить заболевание напрямую. Ранняя диагностика положительно влияет на дальнейшее течение болезни, а также может предотвратить возникновение дальнейших осложнений или жалоб.
Заболевание обычно относительно хорошо лечится с помощью различных лекарств. Заинтересованное лицо всегда должно следовать указаниям врача и принимать лекарства регулярно и в правильной дозировке. При приеме антибиотиков также следует учитывать, что их нельзя запивать алкоголем.
Если есть серьезные побочные эффекты, также следует проконсультироваться с врачом. Во время лечения очень полезны регулярные осмотры у врача. Как правило, кожу узелков Ослера следует защищать особенно хорошо, избегая контакта с возбуждающими веществами. Состояние не снижает продолжительность жизни человека.
Симптомы инфекционного эндокардита
Клинические проявления при ИЭ разнообразны. При остром эндокардите стрептококковой и стаффилококковой этиологии отмечаются такие симптомы, как внезапное выраженное повышение температуры тела, резкий озноб, признаки острой недостаточности пораженных клапанов и сердечной недостаточности. Острый эндокардит рассматривают как осложнение общего сепсиса.
Заболевание длится до 6 недель от начала заболевания, характерны быстрая деструкция и перфорация створок клапанов, множественные тромбоэмболииоэмболии, прогрессирующая сердечная недостаточность. При несвоевременном хирургическом вмешательстве ИЭ довольно быстро приводит к летальному исходу.
Подострый инфекционный эндокардит чаще развивается в возрасте 35-55 лет и старше. Симптомы заболевания проявляются обычно через 1-2 недели после бактериемии.
Вначале наблюдают симптомы интоксикации: лихорадку, озноб, слабость, ночную потливость, повышенную утомляемость, снижение массы тела, артралгии, миалгии. Заболевание может протекать в виде «повторных ОРЗ» с короткими курсами лечения антибиотиками.
При длительном тяжелом течении болезни у некоторых больных выявляют следующие характерные симптомы:
Симптом Джейнуэя (Janeway) (пятна или высыпания Джейнуэя) – одно из внесердечных проявлений инфекционного эндокардита: иммуновоспалительная реакция в виде красных пятен (экхимозов) размерами до 1-4 мм на подошвах и ладонях.
Узелки Ослера – также является симптомом септического эндокардита – представляют собой красные болезненные уплотнения (узелки) в подкожной клетчатке или коже.
Петехиальные высыпания при септическом эндокардите нередко находят на слизистых полости рта, конъюнктиве и складках век – симптом Лукина-Либмана.
Симптом «барабанных палочек» и «часовых стекол» – утолщение дистальных фаланг пальцев и появление выпуклой формы ногтей.
- Пятна Рота – геморрагии на глазном дне, имеющие интактный центр – не патогномоничный симптом.
- У больных инфекционным эндокардитом симптом щипка (симптом Гехта) или симптом жгута (симптом Кончаловского-Румпеля-Лееде), как правило, положительные: при сдавливании пальцами кожной складки или перетягивании конечности жгутом появляются геморрагии в этой зоне.
Возможно развитие гломерулонефрита, артрита, миокардита, тромбоэмболических осложнений.
Существуют варианты течения инфекционного эндокардита без лихорадки, с поражением какого-либо одного органа – нефропатия, анемия.
Заподозрить наличие эндокардита следует при вновь появившемся шуме над областью сердца, эмболии мозговых и почечных артерий; септицемии, гломерулонефрите и подозрении на инфаркт почки; лихорадке с наличием протезированных клапанов сердца; впервые развившихся желудочковых нарушениях ритма; типичных проявлениях на коже; множественных или «летучих» инфильтратах в легких, периферических абсцессах неясной этиологии. Сочетание лихорадки и нарушения мозгового кровообращения у молодого пациента считают проявлением инфекционного эндокардита до тех пор, пока не будет доказана другая этиология заболевания.
Диагностика и течение болезни
Диагноз узелков Ослера ставит дерматолог. Узелки Ослера следует отличать от поражений Джейнвей. Они очень похожи на узелки, но абсолютно безболезненны для пациента. Кроме того, они отличаются от кожных изменений при болезни Ослера.
Здесь они врожденные и генетические изменения. Больные участки также поражают слизистые оболочки, желудочно-кишечный тракт и участки кожи на лице. Узелки Ослера влияют на изменения кожи на кончиках пальцев рук и ног. Кроме того, они могут возникать в ладонях рук или на руках или ногах.
Однако их нельзя найти внутри тела. Характерно их большое количество и групповой вид. Дальнейшие исследования узелков Ослера не требуются и не рекомендуются. Диагноз ставится на основании анамнеза, визуального осмотра и опрессовки. Последнее должно быть связано с болью у пациента.
Типичное течение болезни при узелках Ослера следует классифицировать как ремиттирующее. Даже без посещения врача или точного диагноза симптомы могут уменьшиться через несколько дней. Это происходит особенно тогда, когда основное заболевание распознано и лечится. Если этого не произойдет, можно ожидать повторения узелков Ослера.
Мази при узелках Гебердена
- Горчичная мазь. 250 г поваренной соли + 150 г порошка горчицы + керосин в объеме, необходимом для получения смеси консистенцией густой сметаны.
- Жидкая мазь. 10 мл аптечной желчи, по 10 мл нашатырного и муравьиного спирта, а также 10 мл глицерина и 5 капель йода смешать до однородного состояния и втирать в пораженные суставы.
- Мазь из хрена. 50 г хрена измельчить и соединить с немного большим количеством вазелина.
- Пихтовое масло и пчелиный яд также помогают уменьшить боль и воспаление в суставах, способствуют улучшению микроциркуляции в пораженном суставе и расширению объема движений. Следует чередовать втирание пихтового масла и пчелиного яда через день, предварительно разогрев суставы компрессом из морской соли или песка. После втираний обязательно наложить пергаментную или компрессную бумагу и укутать сустав.
- Лечебная мазь. Растолочь равное количество свежей крапивы (листья), зеленые ягодки можжевельника и овечьего масла. Хранить такую мазь, обернув емкость в бумагу или ткань, чтобы в содержимое не попадали солнечные лучи, в прохладном месте. Использовать утром и вечером в течении двух недель.
Причины развития болезни
Вид эндокардита зависит от того, был он вызван бактериальной инфекцией, либо же развился под воздействием других заболеваний.
Так, инфекционный эндокардит может быть:
- вирусным;
- грибковым;
- бактериальным.
Самым распространенным является бактериальный эндокардит, который развивается под воздействием болезнетворных микроорганизмов, способных попасть на внутренние оболочки сердца через кровь из:
- гнойной сыпи на теле;
- воспаленных или забитых гнойными пробками миндалин;
- зубов, пораженных кариесом;
- органов дыхательной системы (при инфекционной природе имеющегося заболевания).
Патологии мочеполовой сферы, а также занесение инфекции при проведении процесса протезирования сердечных клапанов тоже может послужить причиной развития бактериального эндокардита.
Неинфекционный эндокардит
Развитие неинфекционного эндокардита зачастую происходит под воздействием аутоиммунных заболеваний. В этом случае организмом человека начинают продуцироваться аутоиммунные антитела, которые атакуют не чужеродные, а здоровые, патологически не измененные, клетки. Вследствие этого происходит развитие асептического эндокардита, который, в свою очередь, может приводить к клапанным порокам сердца.
Одной из распространенных причин возникновения неинфекционного эндокардита является ревматизм. Это заболевание, которое имеет аллергическую природу, и нередко развивается на фоне перенесенной ангины, вызванной зеленящим стрептококком. В запущенной стадии тонзиллита происходит поражение и сердечных тканей, и в первую очередь от патологического процесса страдает эндокард.
На развитие эндокардита не последнее влияние оказывает и перенесенная ангина стрептококковой этиологии. Данные микроорганизмы продуцируют специфический М-белок, по причине попадания которого в кровь происходит острая аутоиммунная реакция организма на соединительную ткань. И хотя стрептококки не принимают активного участия в развитии воспалительных процессов в области эндокарда, все же, эндокардит после прохождения курса терапии при тонзиллите – явление не такое уж и редкое.
Особого внимания требует развитие эндокардита у маленьких детей. Патология может быть как врожденной, так и приобретенной.
Так, врожденный эндокардит является следствием перенесенных беременной женщиной заболеваний инфекционного происхождения. Причинами же приобретенной формы патологии могут послужить те же факторы, что и у взрослых людей.
Узелок Ослера – что это такое?
Узелками называют уплотнения, появившиеся на поверхности кожи. В большинстве случаев они встречаются на тыльной стороне кисти или стопы, пальцах. Узелок Ослера никогда не возникает самостоятельно, то есть без причины. Он является лишь симптомом такой патологии, как инфекционный эндокардит. Данное заболевание встречается у детей и молодых людей, реже – в пожилом возрасте. Узелки Ослера представляют собой болезненные уплотнения на коже. Они обусловлены поражением сосудистой системы. Цвет уплотнения колеблется от розового оттенка до бордового. При пальпации узелки можно сместить. Обычно они возникают внезапно, при обострении заболевания. В большинстве случаев уплотнения самостоятельно рассасываются, не оставляя следов. При тяжёлой степени эндокардита и отсутствии лечения узелки не исчезают длительное время (недели, месяцы). Чтобы отличить эти образования от уплотнений, возникающих при других патологиях, необходимо обследоваться у кардиолога.
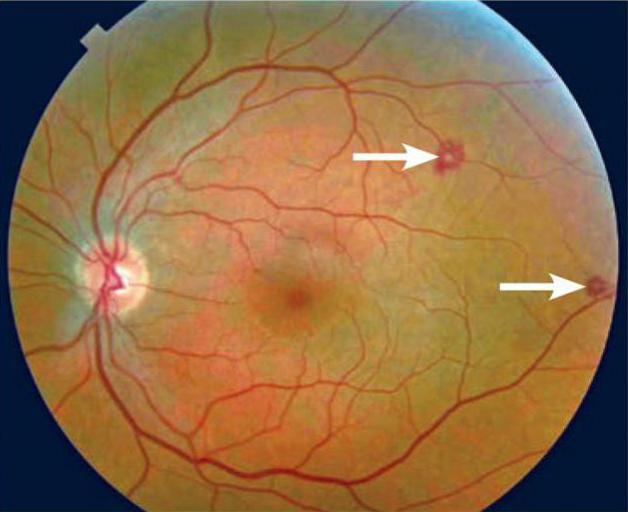
Клиническая картина [ править | править код ]
Клиническая картина инфекционного эндокардита характеризуется большим многообразием симптомов: лихорадка, озноб, повышенная утомляемость, ночная потливость, боль в суставах, снижение массы тела. Такие симптомы могут носить стёртый характер или даже отсутствовать у пожилых и лиц с иммунодефицитом. Дополнительные признаки — тёплая сухая кожа, тахикардия и увеличение селезёнки. При длительном течении заболевания появляются трофические расстройства: кожа шелушится, тургор её снижен, волосы ломкие. У части больных на коже может наблюдаться геморрагическая сыпь. Это проявления васкулита. Петехиальные высыпания бывают на слизистых полости рта, на конъюктивах и складках век — симптом Лукина-Либмана. Узелки Ослера — болезненные, выпуклые образования красного или пурпурного цвета, появляющиеся на ладонях, стопах и особенно часто на подушечках пальцев. Это редкое проявление инфекционного эндокардита, который патогномически относится к подострой форме. Узелки появляются после других характерных признаков и симптомов и исчезают спонтанно через несколько дней. Пятна Рота — кровоизлияния в сетчатку с белым центром. Характерны для подострого инфекционного эндокардита, однако они возникают также при лейкозах, сахарном диабете и многих других болезнях.
Симптомы
Инфекционный эндокардит может заявить о себе ярко и отчетливо, а может на первых порах беспокоить лишь утомляемостью, шумами в сердце, общей слабостью, а более грозные симптомы нарастают постепенно. К ним относятся:
— обильное выделение пота;
— болезненность мышц и суставов;
— изменение цвета кожи (становится сероватой, слегка желтоватой);
— сыпь на слизистых.
Узелки Ослера появляются после вышеуказанных симптомов. Одни специалисты считают их характерным и обязательным признаком инфекционного эндокардита, другие, наоборот, сравнительно редким его проявлением, при котором заболевание проходит в подострой форме.
Что такое узелки Ослера?
esoxx — stock.adobe.com
Узелки Ослера были названы в честь канадского врача сэра Уильяма Ослера. Как первый автор, он впервые описал аномалии кожных изменений у своих пациентов около 1900 года. Узелки еще называют Пятна Ослера потому что они похожи на участки кожи. Узелки — болезненные изменения кожи.
Боль возникает, как только на пораженный участок кожи оказывается давление. Узелки Ослера имеют размер от булавочной головки до горошины. Особенность узелков в том, что они обычно появляются в количестве нескольких сотен одновременно. Цвет у них голубовато-красный. Узлы диагностируются на пальцах рук и ног.
Кроме того, они могут возникать на ладони в подушечке большого пальца или мизинца. Кожные изменения вызваны кровотечением в дерме. Это дерма, которая находится под верхним слоем кожи, эпидермисом. Узелки Ослера — частый побочный эффект бактериального воспаления сердца.
У пациентов пораженные участки кожи разного размера часто обнаруживаются на нескольких пальцах одновременно. Характерно, что посреди узелковых пятен часто бывает белый участок кожи. Когда начинается лечение, узелки обычно исчезают через несколько дней.
Узелки Ослера, патогенез
Эти образования появляются на ладонях, подушечках пальцев, ступнях из-за вызванного инфекцией воспаления стенок мелких кровеносных сосудов и представляют собой инфильтрат. При гистологическом исследовании узелков в них обнаруживают расширенные венулы и артериолы. Иногда их путают с аллергической сыпью или септической пурпурой. Как выглядят узелки Ослера, фото демонстрирует достаточно наглядно. Это выпуклые, размером с горошину или чуть меньше подвижные образования красного или пурпурного оттенка, иногда болезненные, иногда нет. Развиваются они быстро, исчезают сами по себе, отдельным заболеванием не являются, поэтому лечения таблетками или мазями не требуют. Но если человек заметил у себя такие узелки, он должен без промедления обратиться к врачу для проведения дополнительных лабораторных и клинических исследований.
Диагностика эндокардита
Анамнез и физикальное обследование
Необходимо расспросить пациента о существующих пороках сердца, перенесенных оперативных вмешательствах на клапанах сердца в течение последних 2 месяцев; ревматической лихорадке, эндокардите в анамнезе; перенесенных инфекционных заболеваниях в последние 3 месяца; обратить внимание на кожные проявления — бледность (признаки анемии), экхимозы
Офтальмологические проявления – пятна Рота (кровоизлияния в сетчатку с белым центром, пятна Лукина-Либмана (петехии на переходной складке конъюнктивы); транзиторная, чаще односторонняя слепота или нарушение полей зрения.
Важнейший признак инфекционного эндокардита – появление или изменение характера шумов в сердце в результате поражения клапанов сердца.
При формировании аортального порока – сначала систолический шум у левого края грудины и в V точке (точка Боткина-Эрба), в результате стеноза устья аорты за счет вегетаций на полулунных клапанах, затем появляются признаки аортальной недостаточности – нежный протодиастолический шум над аортой и в V точке, усиливающийся в положении стоя и лежа на левом боку. По мере разрушения клапанов интенсивность диастолического шума нарастает, II тон на аорте слабеет.
Симптомы поражения ЦНС проявляются в виде спутанности сознания, делирия, парезов и параличей в результате тромбоэмболий, менингоэнцефалита.
При остром инфекционном эндокардите выявляются признаки выраженной сердечной недостаточности – двусторонние влажные хрипы, тахикардия, добавочный III тон сердца, отеки нижних конечностей.
У половины больных – сплено- или гепатомегалия, нередко можно заметить иктеричность склер и легкую желтушность кожных покровов; лимфаденопатия. Возможно развитие тромбоэмболических инфарктов различных органов (легких, миокарда, почек, селезенки).
Наблюдаются в 30-40% случаев распространенные миалгии и артралгии с преимущественным вовлечением плечевых, коленных и иногда мелких суставов кистей и стоп. Миозиты, тендиниты и энтезопатии, септические моно- или олигоартриты различной локализации встречаются редко.
Лабораторные и инструментальные исследования:
общий анализ крови при остром инфекционном эндокардите – нормохромная нормоцитарная анемия, со сдвигом лейкоцитарной формулы влево, тромбоцитопения (20% случаев), ускоренное СОЭ.
В биохимическом анализе крови диспротеинемия с увеличением уровня гамма-глобулинов, повышение ЦРБ в 35-50%.
Общий анализ мочи: макро- и микроскопическая гематурия, протеинурия, при развитии стрептококкового гломерулонефрита – эритроцитарные цилиндры.
Посев крови является объективным подтверждением инфекционной природы эндокардита при выявлении возбудителя, позволяет определить чувствительность инфекционного агента к антибиотикам.
В 5-31% случаев при ИЭ возможен отрицательный результат. Эффективны при ИЭ серологические методики.
ЭКГ – на фоне ИЭ при миокардите или абсцессе миокарда – нарушение проводимости, реже пароксизмы предсердной тахикардии или фибрилляции предсердий.
ЭхоКГ – проводится всем пациентам с подозрением на ИЭ не позднее 12 ч после первичного осмотра пациента. Чреспищеводная ЭхоКГ более чувствительна для выявления вегетации, чем трансторакальная ЭхоКГ, однако обладает большей инвазивностью.
Рентгенография грудной клетки – при инфекционном эндокардите правых отделов сердца наблюдают множественные или «летучие» инфильтраты в легких.
Медикаментозное лечение
У каждого пациента разные симптомы узелковый периартериит. Лечение, соответственно, назначается индивидуально. Однако общие методы терапии для всех едины.
Пациенты должны хорошо понимать, что заболевание тяжелое и положительного эффекта можно достигнуть лишь при продолжительной непрерывной, комплексной терапии. Как правило, лечение осуществляется совместными усилиями ревматолога, нефролога, у детей — педиатра и других специалистов.
Наиболее действенными являются следующие препараты:
- Глюкокортикостероидные гормоны. «Преднизолон», «Триамфиналон», «Декортин» назначают в больших дозах, которые снижают, исходя из терапевтических результатов. Препараты обладают противовоспалительным, иммунодепрессивным, противоаллергическим действием.
- Цитостатики. При одновременном применении противоопухолевых препаратов и глюкокортикоидов эффективность лечения увеличивается до 84 %. Наиболее часто назначаемые препараты: «Циклофосфат», «Азатиоприн», «Хлорбутин».
- Ангиопротекторы назначают для уменьшения агрегации тромбоцитов, снижения лейкоцитарной активности («Трентал», «Дипиридамол»).
- При выявлении инфекции проводят антибактериальную терапию. Препараты подбираются индивидуально, исходя из резистентности инфекционного агента.
- Болевые синдромы устраняют с помощью анальгетиков, НПВС, спазмолитиков.
Диагностика
ИЭ подозревают, если у человека есть лихорадка с ознобом, в сердце есть шумы, меняется форма пальцев, увеличивается селезенка, находят изменения в моче, фиксируют эмболию
Важное значение имеет выделение возбудителя заболевания, чтобы подтвердить диагноз и выбрать противомикробные препараты
Нельзя сказать, что диагностика ИЭ простая. У человека может не быть лихорадки, если есть СН или выраженная почечная недостаточность. Также лихорадки часто не наблюдают у тех, кто принимает антибиотики или антипиретики. Врачи могут не зафиксировать сердечный шум, он отсутствует примерно у 15% лиц с ИЭ.
Анализ крови
Больше чем у 50% пациентов находят умеренно выраженную нормохромную анемию, особенно при подострой форме инфекционного эндокардита. Почти у 100% больных СОЭ выше нормы, значение иногда достигает 70-80 мм/ч. Даже при эффективной терапии СОЭ будет повышена на протяжении от 3 до 6 месяцев. При нормальной СОЭ нельзя отбрасывать диагноз ИЭ. Типичным проявлением болезни является со сдвигом лейкоцитарной формулы влево, при этом хотя количество лейкоцитов может находиться в пределах нормы или быть сниженным. Часто увеличивается концентрация сиаловых кислот и диспротеинемия с увеличением уровня у-глобулинов.
Для ИЭ характерны такие изменения крови как иммунные комплексы. Их концентрация зависит от длительности болезни, выраженности внесердечных признаков, о которых писали выше. Типично обнаружение СРБ. При адекватном лечении он нормализуется раньше СОЭ.
Анализ мочи
При анализе мочи находят протеинурию и микрогематурию, причиной чего может быть повышение температуры или появление тромбоэмболии. Если развивается гломерулонефрит, в моче находят выраженную стойкую протеинурию и гематурию. При инфекционном эндокардите вероятно прогрессирование нефрита с развитием почечной недостаточности.
Гемокультура
При подостром течении ИЭ бактериемия постоянная. Чтобы обнаружить ее, лучше всего 3 раза провести забор крови из вены в объеме 16-20 мл с интервалом 1 ч между первой и последней венепункциями. Когда будет выявлен возбудитель эндокардита, определяют чувствительность его к антибиотикам.
Примерно у 50; больных кровь при терапии антибиотиками бывает стерильной. Такое может быть также, если возбудителями ИЭ являются грибы и хламидии, а также некоторые бактерии. Чтобы получить результаты, иногда увеличивают время инкубации, применяют серологические исследования с реакцией непрямой иммунофлюоресценции.
Электрокардиография
ЭКГ обнаруживает в 4-16 случаях из 100 нарушения проводимости. Они появляются как результат абсцесса миокарда или очагового миокардита на фоне ИЭ. Если есть эмболическое поражение венечных артерий, можно обнаружить на ЭКГ изменения, как при инфаркте миокарда, то есть будет выражен зубец 0.
Эхокардиография
ЭхоКГ выявляет вегетации, размер который от 4-5 мм. Также вегетации можно выявить, причем более успешно, при чреспищеводной ЭхоКГ. ЭхоКГ позволяет обнаружить перфорацию створок, абсцессы, разрыв синуса Вальсальвы. Этот метод актуален за динамикой процесса и эффективностью проводимой терапии.
Дифференциальный диагноз инфекционного эндокардита.
Дифференциальный
диагноз инфекционного эндокардита
сложен.
Однако при всем
многообразии клинических симптомов,
можно выделить З группы заболеваний,
которые первоначально чаще всего
диагностируются у больных первичным
подострым инфекционным эндокардитом.
Первую большую
группу составляют острые инфекционные
заболевания: грипп, пневмонии, туберкулез,
сепсис. Эти диагнозы ставят с одинаковой
частотой у лиц молодого, среднего и
пожилого возраста.
Ко второй группе
заболеваний, которые ошибочно диагностируют
у больных ИЭ, относятся ревматизм,
системная красная волчанка, реже
узелковый периартериит.
Третья группа
ошибочных диагнозов включает предположение
о лимфопролиферативных заболеваниях,
но чаще о злокачественных опухолях
различной локализации, особенно у лиц
пожилого и старческого возраста.
Основанием для ошибочной диагностики
являются повышение температуры тела,
нарастающая общая слабость, снижение
массы тела, анемия, повышение СОЭ Сходная,
с первичным подострым инфекционным
эндокардитом, клинико-лабораторная
картина может наблюдаться у лиц пожилого
и старческого возраста при наличии у
них таких заболеваний, как простатит,
пиелонефрит, холецистит.
Далее приведены
некоторые наиболее часто дифференцируемые
с инфекционным эндокардитом заболевания:
1. При
острой
ревматической лихорадке
(ОРЛ) в отличие от первичного ИЭ
прослеживается хронологическая связь
с А-стрептококковой инфекцией глотки,
полиартрит имеет симметричный и
мигрирующий характер, отмечается
преимущественное поражение митрального
клапана сердца с более медленным
формированием порока. Характерно быстрое
обратное развитие клинических и
лабораторных симптомов на фоне
противовоспалительной терапии.
Более
сложен процесс дифференциальной
диагностики повторной атаки ОРЛ и
вторичного ИЭ на фоне приобретенного
порока сердца. Наличие в ближайшем
анамнезе медицинских манипуляций,
сопровождающихся бактериемией, а также:
-
ознобов
даже при субфебрильной температуре
тела, -
быстрое
формирование нового порока сердца (или
усугубление уже имеющегося) с преобладанием
клапанной регургитации и развитием
застойной недостаточности кровообращения, -
появление петехий
на коже и слизистых, -
увеличение
селезенки -
высокие
лабораторные параметры воспалительной
активности -
отсутствие эффекта
от противовоспалительной терапии
—
заставляет заподозрить наличие вторичного
ИЭ еще до получения данных ЭхоКГ и
исследования на гемокультуру.
2.
Для установления диагноза системной
красной волчанки
большое значение имеют молодой возраст,
женский пол, усиленное выпадение волос,
эритема на щеках и над скуловыми дугами,
фотосенсибилизация, язвы в полости рта
или носа. Наиболее частым симптомом
поражения сердца при этом заболевании
является перикардит; клапанная патология
— эндокардит Либмана-Сакса — развивается
значительно позднее и относится к
категории признаков высокой активности
болезни. Следует отметить, что
антинуклеарный фактор и антитела к
нативной ДНК могут выявляться и при ИЭ,
однако повторное обнаружение данных
показателей в высоких титрах более
характерно для системной красной
волчанки.
3.
Достаточно сложен дифференциальный
диагноз ИЭ со злокачественными
новообразованиями,
особенно у лиц пожилого возраста. Высокая
лихорадка часто отмечается при
гипернефроме, опухолях толстого
кишечника, поджелудочной железы и др.
У таких больных при наличии опухоли
наблюдается анемия, ускорение СОЭ. В то
же время у пожилых людей следствие
хронической ишемической болезни сердца
или атеросклероза аорты, нередко
встречается шумы регургитации. В подобных
ситуациях, прежде чем остановиться на
диагнозе ИЭ, необходимо настойчиво
искать опухоль, применяя все современные
диагностические методы. Следует иметь
в виду, что у больных пожилого и старческого
возраста возможно сочетание ИЭ и опухоли
4.
Значительные трудности представляет
дифференциальная диагностика ИЭ и
хронического
пиелонефрита
в стадии обострения, особенно у пожилых
больных. Так, развитие пиелонефрита с
характерной клинической картиной
(лихорадка с ознобом, анемия, ускорение
СОЭ, иногда — бактериемия) может наводить
на мысль о наличии ИЭ с вовлечением в
процесс почек. С другой стороны, у
больных, длительно страдающих
пиелонефритом, возможно развитие ИЭ,
вызванного микрофлорой, наиболее часто
встречающейся при инфекциях мочевыводящих
путей (кишечная палочка, протей,
энтерококки и др.)