Оказание помощи при травматическом шоке, симптомы, причины, профилактика
Содержание:
- Первая помощь при травматическом шоке
- 6.1. Определение. Этиология. Патогенез
- Что такое травматический шок
- Причины и механизм развития травматического шока
- Оказание неотложной помощи при инфекционно-токсическом шоке.
- Степени развития травматического шока
- Причины и развитие травматического шока
- Классификация травматического шока
- Признаки травматического шока
- Осложнения травматического шока
- Симптомы травматического шока
- Заключение
Первая помощь при травматическом шоке
Правильно оказанная экстренная помощь может стать решающим фактором в сохранении жизни больного. Алгоритм действий должен быть следующим:
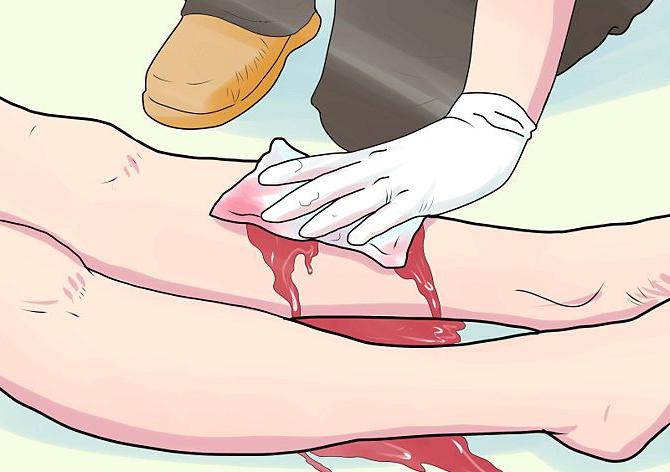
- При наличии наружного кровотечения необходимо как можно быстрее остановить кровопотерю. Когда выделяется темная венозная кровь, требуется давящая повязка, когда алая артериальная — накладывается жгут. Для этих целей используют подходящие подручные предметы: пояс, галстук, веревку и т. д.
- Очистить полость носа и рта от возможных засоров (земли, мелких обломков, рвотной массы и т. п.). Освободить шею и верхнюю часть тела от сковывающих деталей одежды, чтобы пострадавшему было легче дышать.
- По возможности обезболить. Желательно сделать укол, но можно дать рассосать таблетку любого анальгетика, имеющегося под рукой.
- Если признаки жизни отсутствуют, необходимо приступить к сердечно-легочной реанимации — искусственному дыханию и непрямому массажу сердца.
- Зафиксировать поврежденные конечности, промыть раны.
- Во избежание переохлаждения больного надо укутать (укрыть). Эта мера нужна даже при теплой погоде.
Вызывать бригаду скорой помощи следует после проведения мероприятий первостепенной важности. Или же можно попросить об этом кого-то другого, убедившись, что он выполняет просьбу
В ожидании прибытия медиков нужно следить за давлением и пульсом больного.
Что делать категорически запрещается:
- поднимать пострадавшего без достаточных оснований;
- перемещать человека с переломами до проведения иммобилизации;
- накладывать шину до прекращения видимой кровопотери;
- извлекать из раны предметы (нож, арматуру, осколок и пр.), которые потенциально могут сдерживать кровотечение;
- удалять остатки ткани с ожоговых поверхностей;
- вправлять вывихи без использования анальгетиков;
- поить при наличии ранения в живот или при подозрении на скрытое кровотечение;
- давать алкоголь, газировку или энергетик;
- предпринимать попытки перорального введения лекарств или жидкости, если больной находится в бессознательном состоянии;
- оставлять пострадавшего без присмотра.
6.1. Определение. Этиология. Патогенез
Под
травматическим
шоком
следует понимать типовой, фазово
развивающийся патологический процесс,
наиболее существенным моментом которого
являются несогласованные изменения в
обмене веществ и их циркуляторном
обеспечении за счет гипоперфузии органов
и тканей, возникающие вследствии
растройств нейро-гуморальной регуляции,
вызванные чрезвычайным воздействием
— механической травмой, ожогом,
электротравмой и т.д.
Этиологические
факторы шока включают в себя причину —
основной фактор, определяющий специфику
болезни, и условия — сопутствующие
этому фактору, определяющие те или иные
особенности развития шока в конкретной
ситуации. Условия могут действовать на
организм одновременно с причиной, с
некоторым упреждением или отставанием.
Вероятность шока, его последующее
течение во многом зависят как от исходной
реактивности организма, так и от ее
изменения в ходе других патологических
процессов, сопутствующих шоку.
Причинами
травматической болезни, характеризующейся
развитием шока в ее острой стадии,
выступают: огнестрельные и взрывные
ранения, падение с высоты, дорожно-транспортные
происшествия и т.д.
Роль
другой группы этиологических
факторов–условий — в патогенезе шока
определить в каждом конкретном случае
очень сложно из-за очевидного их
многообразия и сложности вычленения
влияния каждого из них. Из наиболее
значимых в этой группе можно выделить:
предшествующее охлаждение организма,
состояние голодания и стресса, длительную
гипокинезию, алкогольное опьянение,
возраст пострадавшего и др. К основным
моментам патогенеза травматического
шока следует отнести: интенсивную
афферентную импульсацию из зоны
повреждения, резорбцию физиологически
активных веществ, образующихся при
повреждении тканей, а также токсических
продуктов их распада, гипоксию органов
и тканей вследствие микроциркуляторных
нарушений, нарушение различных видов
обмена, кровопотерю.
В
период Великой Отечественной войны на
Военно-Морском Флоте травматический
шок наблюдался у 19 % раненых, причем
легкие формы составили 13 % (Лущицкий
М.А., 1977 г.). Частота шока у раненых на
малых кораблях достигала 30 %, на эсминцах
— 14—24 %, крейсерах и линкорах — до 15 %.
При применении ракетно-ядерного оружия,
сочетании механических повреждений с
ожогами, переохлаждениями, баротравмой
число раненых с травматическим шоком
значительно возрастает.
Что такое травматический шок
Многих людей интересует вопрос: что такое болевой шок и можно ли от него умереть? Согласно патогенезу, он представляет собой высочайшее потрясение, синдром или патологическое состояние, угрожающее жизни человека. Его могут спровоцировать тяжелые травмы. Состояние часто сопровождается сильным кровотечением. Нередко последствия от повреждений могут возникнуть спустя некоторое время — тогда говорят о том, что наступил посттравматический шок. В любом случае, это явление представляет угрозу для жизни человека и требует немедленных восстановительных мер.
Травматический шок — классификация
В зависимости от причин развития травматического состояния, существуют его разные классификации. Как правило, болевой синдром может возникать в результате:
- наложения жгута;
- хирургического вмешательства;
- ожогов;
- эндотоксиновой агрессии;
- раздробления костей;
- воздействия воздушной ударной волны.
Также широко применяется классификация травматического шока по Кулагину, согласно которой есть следующие его виды:
- операционный;
- турникетный;
- раневой. Возникает из-за механической травмы (в зависимости от места повреждения, делится на церебральный, пульмональный, висцеральный);
- геморрагический (развивается при наружных и внутренних кровотечениях);
- гемолитический;
- смешанный.
Фазы травматического шока
Выделяют две фазы (стадии травматического шока), которые характеризуются различными признаками:
- Эректильная (возбуждение). Пострадавший на данном этапе находится в тревожном состоянии, он может метаться, плакать. Испытывая сильные болевые ощущения, пациент сигнализирует об этом всеми способами: мимикой, криком, жестами. При этом человек может быть агрессивным.
- Торпидная (торможение). Пострадавший в этой фазе становится депрессивным, апатичным, вялым, испытывает сонливость. Хотя болевой синдром не проходит, он уже перестает о нем сигнализировать. Начинает снижаться артериальное давление, учащается сердцебиение.
Причины и механизм развития травматического шока
Травматический шок развивается при всех видах тяжелых травм, вне зависимости от их причины, локализации и механизма повреждения. Его причиной могут стать ножевые и огнестрельные ранения, падения с высоты, автомобильные аварии, техногенные и природные катастрофы, несчастные случаи на производстве и т. д.
 Геморрой в 79% случаев убивает пациента
Геморрой в 79% случаев убивает пациента
Кроме обширных ран с повреждением мягких тканей и кровеносных сосудов, а также открытых и закрытых переломов крупных костей (особенно множественных и сопровождающихся повреждением артерий) травматический шок могут вызывать обширные ожоги и отморожения, которые сопровождаются значительной потерей плазмы.
В основе развития травматического шока лежит массивная кровопотеря, выраженный болевой синдром, нарушение функции жизненно важных органов и психический стресс, обусловленный острой травмой. При этом потеря крови играет ведущую роль, а влияние остальных факторов может существенно различаться. Так, при повреждении чувствительных зон (промежности и шеи) возрастает влияние болевого фактора, а при травме грудной клетки состояние больного усугубляется нарушением функции дыхания и обеспечения организма кислородом.
Пусковой механизм травматического шока в значительной степени связан с централизацией кровообращения – состоянием, когда организм направляет кровь к жизненно важным органам (легким, сердцу, печени, мозгу и т.д.), отводя ее от менее важных органов и тканей (мышц, кожи, жировой клетчатки).
Мозг получает сигналы о нехватке крови и реагирует на них, стимулируя надпочечники выбрасывать адреналин и норадреналин. Эти гормоны действуют на периферические сосуды, заставляя их сужаться. В результате кровь оттекает от конечностей и ее становится достаточно для работы жизненно важных органов.
Спустя некоторое время механизм начинает давать сбои. Из-за отсутствия кислорода периферические сосуды расширяются, поэтому кровь оттекает от жизненно важных органов. При этом из-за нарушений тканевого обмена стенки периферических сосудов перестают реагировать на сигналы нервной системы и действие гормонов, поэтому повторного сужения сосудов не происходит, и «периферия» превращается в депо крови.
Из-за недостаточного объема крови нарушается работа сердца, что еще больше усугубляет нарушения кровообращения. Падает артериальное давление. При значительном снижении АД нарушается нормальная работа почек, а чуть позже – печени и кишечной стенки. Из стенки кишок в кровь выбрасываются токсины. Ситуация усугубляется из-за возникновения многочисленных очагов омертвевших без кислорода тканей и грубого нарушения обмена веществ.
Из-за спазма и повышения свертываемости крови часть мелких сосудов закупоривается тромбами. Это становится причиной развития ДВС-синдрома (синдрома диссеминированного внутрисосудистого свертывания), при котором свертывание крови сначала замедляется, а затем практически исчезает. При ДВС-синдроме может возобновиться кровотечение в месте травмы, возникает патологическая кровоточивость, появляются множественные мелкие кровоизлияния в кожу и внутренние органы.
Все перечисленное приводит к прогрессирующему ухудшению состояния больного и становится причиной летального исхода.
Оказание неотложной помощи при инфекционно-токсическом шоке.
Причинами
развития инфекционно-токсического шока
могут служить, в первую очередь,
менингококковая, грибковая и кишечная
инфекции, а также другие острые инфекции
при неблагоприятном течении
заболеваний. В своем развитии
инфекционно-токсический шок
последовательно проходит 3 стадии —
компенсации (шок 1 степени), субкомпенсации
(шок 2 степени), декомпенсации (шок 3
степени).
Лечение.
1.
У взрослых компенсированный
инфекционно-токсический
шок
инфузионной терапии не требует, и при
доставке в стационар лечение
ограничивается применением жаропонижающих
средств, анальгин 50% — 2 мл и димедрол 1%
— 2 мл внутримышечно; при возбуждении
и судорогах седуксен 0,5% — 2-4 мл внутримышечно
(внутривенно) и магния сульфат 25% — 10 мл
(15 мл) внутримышечно.
2.
При субкомпенсированном шоке
внутривенно капельно вводят 400 мл
полиглюкина (реополиглюкина) и
глюкокортикоидные гормоны (преднизолон
90-120 мг, или равнодействующие дозы других
препаратов — дексаметазона метилпреднизолона
и т. д.).
3.
При декомпенсированном
шоке
полиглюкин вводят струйно с последующим
переходом на капельную инфузию, а при
отсутствии эффекта назначают 200 мг
допамина на 200 мл 5% раствора глюкозы
внутривенно капельно.
4.
Возбуждение и судороги
купируются внутривенным введением
2-4 мл 0,5% раствора диазепама (седуксена)
или 10-20 мл 20% раствора натрия оксибутирата.
5.
При установленном диагнозе менингита
вводят левомецитин сукцинат натрия в
дозе 25 мг/кг, и 2-4 мл 1% раствора фуросемида
(лазикса).
6.
Инфекционно-токсический шок при гриппе
требует дополнительного введения
5,0 мл противогриппозного (донорского,
противокоревого) гамма-глобулина
внутримышечно, а также 5-10 мл 5% раствора
аскорбиновой кислоты и 10 мл 10% раствора
глюконата кальция внутривенно.
Основные
опасности и осложнения:
Несвоевременная диагностика
инфекционно-токсического шока в
результате ошибочной трактовки снижения
температуры тела до субнормальных и
нормальных цифр и прекращения
психомоторного возбуждения, как
показателей улучшения состояния
больного. Ошибочный диагноз гриппа у
больного менингитом, и ангины у
больного дифтерией. Ошибочная констатация
судорожного синдрома, не связанного с
инфекционно-токсическим шоком и
отказ от проведения инфузионной терапии
на догоспитальном этапе при доставке
больного в стационар под прикрытием
только противосудорожной терапии.
Степени развития травматического шока
Симптомы торпоидной стадии могут иметь разную интенсивность и тяжесть, в зависимости от этого различают степени развития болевого шока.
1 степень
Удовлетворительное состояние, ясное сознание, больной четко понимает происходящее и отвечает на вопросы. Гемодинамические показатели стабильны. Возможно слегка учащенное дыхание и пульс. Возникает часто при переломах крупных костей. Легкий травматический шок имеет благоприятный прогноз развития. Больному следует оказать помощь в соответствии с полученной травмой, дать анальгетики и доставить на лечение в стационар.
2 степень
Отмечается заторможенностью пациента, он может долго отвечать на заданный вопрос и не сразу понимает, когда к нему обращаются. Кожные покровы бледные, конечности могут приобрести синюшный оттенок. Артериальное давление снижено, пульс частый, но слабый. Отсутствие должной помощи может спровоцировать развитие следующей степени шока.
3 степень
Пациент без сознания или в состояние сопора, реакция на раздражители практически отсутствует, бледность кожных покровов. Резкий спад артериального давления, пульс частый, но слабо-пальпируемый даже на крупных сосудах. Прогноз при данном состоянии малоблагоприятный, особенно если проводимые процедуры не несут положительной динамики.
4 степень
Обморочное состояние, отсутствие пульса, крайне низкое артериальное давление или его отсутствие. Процент выживаемости при таком состояние минимален.
Причины и развитие травматического шока
Причины травматического шока всем ясны и понятны — это переломы и вывихи, тупые травмы внутренних органов, наконец, открытые рваные раны, проникающие ранения брюшной и грудной полости, наконец, отрывы конечностей.
Речь пойдет не об этих причинах, а о том, как именно травма приводит к снижению микроциркуляции, расстройствам дыхания и кровообращения во всем организме. Вот один из примеров, как запускается каскад посттравматических процессов, приводящих к шоку:
- При том же переломе бедра значительное количество излившейся в гематому крови приводит к снижению объема циркулирующей крови;
- Естественно, меньше крови возвращается к сердцу, поэтому снижается его ударный объем, или порция крови, перекачиваемая за одно сокращение;
- Сердце пытается компенсировать дефицит объема путем учащения сокращений, получив информацию о том, что происходит падение давления;
- Продолжающаяся боль от поврежденных тканей стимулирует симпатические восходящие чувствительные нервы. Вегетативные нервные центры путем включения эндокринной (гипоталамо – гипофизарно-надпочечниковой) системы сами того не желая, в сильной степени увеличивают потребности всех тканей в кислороде;
- Затем капиллярное русло просто «закрывается», и кровь из артерий сбрасывается в венулы, обходя органы и ткани, оставляя их вообще без кислорода. Это происходит для того, чтобы просто обеспечить кровоток, хотя ткани находятся в состоянии выраженного кислородного голодания, и нарастает метаболический ацидоз.
Именно этот «сброс» приводит к выраженным изменениям в органах. Существуют даже специальные понятия – «шоковое лёгкое», «шоковая почка». Так, применительно к почке, прекращение, или резкое снижение перфузии в корковом слое почки приводит к тому, что прекращается первичная фильтрация мочи, и травматический шок сопровождается явлением острой почечной недостаточности.
В довершение всего, снижается коллоидное и осмотическое давление крови, она «пропотевает» из сосудов в межклеточное пространство.
В итоге нарушается все, что можно: падает давление, нарастает ацидоз, начинаются нарушения сознания, и все это происходит достаточно быстро. Клинически весь этот сложный процесс протекает в несколько фаз.
Как развивается шок, или немного о фазах
Не стоит путать фазы травматического шока со степенями, хотя очевидное сходство между этими терминами, конечно, есть. Фазы травматического шока – это «конспект» его степеней, смысловая «выжимка». Всего существует три фазы, но для полноты картины можно назвать две: это эректильная и торпидная:
1) Эректильная (возбуждение). Эта фаза развивается непосредственно после травмы, пока не наступила декомпенсация. Сознание сохранено, больные возбуждены, жалуются, иногда некритичны и недооценивают тяжесть своего состояния.
Все это происходит на фоне нормального, или даже повышенного давления. Эта фаза – не что иное, как мобилизация «последних сил».
2) При истощении этих сил возникает торпидная фаза, или декомпенсация. Все защитные силы исчерпаны, пациент бледен, неподвижен, его пульс нитевидный, тело холодное, лицо заострено. Иногда непонятно, жив человек или нет. Деятельность всех систем организма чрезвычайно угнетена.
Классификация травматического шока
Существует несколько классификаций травматического шока в зависимости от причин его развития. Так, во многих российских руководствах выделяют:
- Хирургический шок.
- Шок вследствие раздробления.
- Шок вследствие ожога.
- Шок вследствие действия ударной воздушной волны.
- Шок вследствие наложения жгута.
- Эндотоксиновый шок.
Широко используется классификация В.К. Кулагина, согласно которой существуют следующие виды травматического шока:
- Раневой травматический шок (возникающий вследствие механической травмы). В зависимости от локализации повреждения делится на висцеральный, пульмональный, церебральный, при травме конечностей, при множественной травме, при сдавлении мягких тканей.
- Операционный травматический шок.
- Геморрагический травматический шок (развивающийся при внутренних и наружных кровотечениях).
- Смешанный травматический шок.
Вне зависимости от причин возникновения травматический шок протекает в две фазы:
- Эректильная – организм пытается компенсировать возникшие нарушения.
- Торпидная – компенсационные возможности истощаются.
С учетом тяжести состояния больного в торпидной фазе выделяют 4 степени травматического шока:
- I (легкая). Пациент бледен, иногда немного заторможен. Сознание ясное. Рефлексы снижены. Одышка, пульс до 100 уд/мин.
- II (средней тяжести). Пациент вялый, заторможенный. Пульс около 140 уд /мин.
- III (тяжелая). Сознание сохранено, возможность восприятия окружающего мира утрачена. Кожа землисто-серая, губы, нос и кончики пальцев синюшны. Липкий пот. Пульс около 160 уд/мин.
- IV (предагония и агония). Сознание отсутствует, пульс не определяется.
Признаки травматического шока
Реакция организма при шоке делится на возбуждение и заторможенность.
Симптомы первого этапа могут быть следующие:
- учащенное сердцебиение и дыхание;
- температура выше 38 градусов;
- бледность кожи и синюшность губ;
- расширенные зрачки.
Симптомы второго этапа такие:
- потеря сознания;
- падение температуры ниже нормы;
- падение давление;
- полная апатия;
- бледность становится еще заметнее.
Став свидетелем несчастного случая, приведшего к травмам, кровопотерям пострадавшим и травматическому шоку, следует вызвать бригаду скорой помощи. Индивидуально исходя из каждой ситуации необходимо провести доврачебную помощь нуждающемуся.
Осложнения травматического шока
При шоке одним из основных механизмов, утяжеляющих его течение, является тромбообразование. Организм при кровопотере активирует все свои защитные системы, и часто они начинают срабатывать не только в месте травмы, но и в весьма отдаленных органах. Особо тяжелые осложнения из-за этого развиваются в легких, где могут возникать:
- тромбоэмболии (закупорка ветвей легочной артерии);
- острый респираторный дистресс-синдром (выключение тканей легкого из газообмена) — смертельно опасное осложнение с 90%-й летальностью;
- очаговая пневмония;
- отек легкого, почти всегда заканчивающийся печально.
Относительно долгое существование тканей организма в условиях кислородного голодания может привести к развитию микроочагов некроза, которые становятся благоприятной средой для инфекции. Наиболее частым осложнением травматического шока являются инфекционно-воспалительные заболевания едва ли не любого органа — селезенки, печени, почек, кишечника, подкожной жировой клетчатки, мышц и т. д.
Травматический шок — это крайне тяжелое заболевание с высокой летальностью и от своевременности лечения здесь зависит практически все. Знание основных его симптомов и методов оказания первой помощи позволит человеку избежать гибели, а во многих случаях — и предотвратить развитие осложнений.
Рекомендуем посмотреть:
https://youtube.com/watch?v=4uNLxz9b4Ek
Бозбей Геннадий, медицинский обозреватель, врач скорой помощи
17,939 просмотров всего, 9 просмотров сегодня
Симптомы травматического шока
В эректильной фазе травматического шока пациент возбужден, жалуется на боль, может кричать или стонать. Он тревожен и испуган. Нередко наблюдается агрессия, сопротивление обследованию и лечению. Кожа бледная, артериальное давление немного повышено. Отмечается тахикардия, тахипноэ (учащение дыхания), дрожание конечностей или мелкие подергивания отдельных мышц. Глаза блестят, зрачки расширены, взгляд беспокойный. Кожа покрыта холодным липким потом. Пульс ритмичный, температура тела нормальная или немного повышенная. На этой стадии организм еще компенсирует возникшие нарушения. Грубые нарушения деятельности внутренних органов отсутствуют, ДВС-синдрома нет.
С наступлением торпидной фазы травматического шока пациент становится апатичным, вялым, сонливым и депрессивным. Несмотря на то, что боль в этот период не уменьшается, больной перестает или почти перестает о ней сигнализировать. Он больше не кричит и не жалуется, может лежать безмолвно, тихо постанывая, или вовсе потерять сознание. Реакция отсутствует даже при манипуляциях в области повреждения.
Артериальное давление постепенно снижается, а частота сердечных сокращений увеличивается. Пульс на периферических артериях ослабевает, становится нитевидным, а затем перестает определяться.
Глаза больного тусклые, запавшие, зрачки расширенные, взгляд неподвижный, под глазами тени. Отмечается выраженная бледность кожных покровов, цианотичность слизистых, губ, носа и кончиков пальцев. Кожа сухая и холодная, упругость тканей снижена. Черты лица заострены, носогубные складки сглажены. Температура тела нормальная или пониженная (возможно также повышение температуры из-за раневой инфекции). Пациента бьет озноб даже в теплом помещении. Нередко наблюдаются судороги, непроизвольное выделение кала и мочи.
Выявляются симптомы интоксикации. Больной мучается от жажды, язык обложен, губы запекшиеся, сухие. Может наблюдаться тошнота, а в тяжелых случаях даже рвота. Из-за прогрессирующего нарушения работы почек количество мочи уменьшается даже при обильном питье. Моча темная, концентрированная, при тяжелом шоке возможна анурия (полное отсутствие мочи).
Заключение
Подведем краткий итог, что такое травматический шок и неотложные противошоковые мероприятия.
Травматический шок – это тяжелое состояние, возникающее при разноплановых травмах.
Неотложные противошоковые мероприятия выполняются в следующем порядке:
- дать обезболивающее средство;
- остановить потерю крови;
- оптимизировать дыхание;
- нормализовать психическое состояние.
В жизни могут произойти всякие ситуации, в том числе критические. Если вы будете свидетелем происшествия, и рядом будут пострадавшие, теперь вы сможете оказать им должную доврачебную помощь, а также поспособствуете в снятии травматического шока.
Если при подобной ситуации вы растеряетесь и не сможете помочь, может быть так, что последствия у потерпевшего окажутся сильнее, чем могли бы быть
В такие моменты очень важно сохранять хладнокровие, собранность и трезвый рассудок. Главное помнить, что помощь в нужный момент может сохранить человеку здоровье или даже жизнь