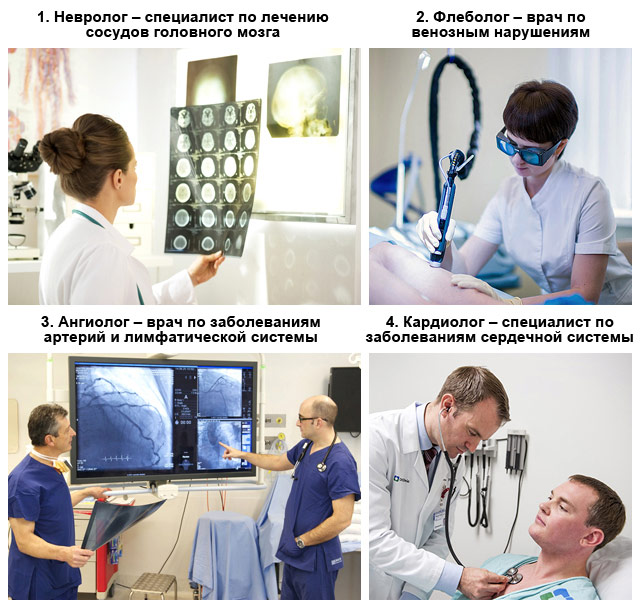
Разбираемся какой врач лечит артрит суставов: терапевт, ревматолог, травматолог, ортопед
Содержание:
- Диагностика
- Особенности профессии и основные ревматические заболевания
- Детская ревматология – отдельное направление отрасли здравоохранения
- Лечение у ревматолога
- История профессии
- Виды заболеваний
- Лечение
- Что лечит ревматолог?
- Какие заболевания лечат ревматологи
- Чем занимается ревматолог?
- Детская ревматология
- Что лечит ревматолог
Диагностика
Основой для установления первичного диагноза служит процедура рентгенографии. Иными словами, делается привычный всем рентгеновский снимок. На основании полученных результатов врач проводит предметную консультацию. В некоторых случаях ревматолог может использовать и другие диагностические методы, но рентгенография – это самый простой и информативный способ.
Из аналогов можно выделить магнитно-резонансную томографию (МРТ) и компьютерную томографию (КТ). МРТ помогает узнать текущее состояние мягких тканей пациента, его межпозвоночных дисков, нервно-сосудистых волокон и связок сосудов. Для подробного изучения костей используется КТ.
Особенности профессии и основные ревматические заболевания
Ревматолог – кто это? Может показаться, что эта специальность узкая, но на самом деле она комплексная. Ревматолог – это врач, который лечит заболевания суставов и соединительной ткани. Как уже сказано выше, этот специалист тесно сотрудничает со многими другими для проведения комплексной терапии. Помимо ортопедии, здесь большую роль еще играет и артрология. Это узкая специальность, представители которой занимаются хирургическим лечением суставов. В сегодняшней медицине большим спросом пользуются врачи, умеющие применять одновременно терапевтические и хирургические методы. Их называют ревматологи-артрологи.
Разберем несколько основных болезней, которыми занимается ревматолог:
- Ревматизм – системное заболевание соединительной ткани, поражающее также и оболочку сердца. Оно может поражать кожу, почки, легкие, печень и нервную систему. Часто ревматизм вызван осложнением скарлатины или инфекционной ангины: стрептококк, который атаковал горло, заражает и другие органы.
- Артрит – это воспаление суставов. Существует несколько десятков его видов. Причиной иногда бывают аллергия, псориаз, подагра.
- Остеоартроз – очень распространенная болезнь. Ей страдают 15% населения планеты. Представляет собой невоспалительное поражение суставов, хрящей и окружающей их ткани. По мере развития заболевания суставы постепенно теряют свою подвижность.
Чтобы выяснить причины этих заболеваний, врач изучает патологические процессы, протекающие в организме, и выявляет инфекционные очаги. В некоторых случаях боль в суставах может быть вызвана болезнями внутренних органов, плоскостопием, ожирением и даже венерическими инфекциями.
Детская ревматология – отдельное направление отрасли здравоохранения
Несмотря на то, что большинство ревматоидных болезней проявляется уже у взрослых, предпосылки к их появлению можно обнаружить ещё в детстве. Кроме того, воспалительные процессы в соединительных тканях, особенно те, что имеют наследственные предпосылки, начинают причинять беспокойство ещё в детском возрасте. Такие поражения являются крайне опасными, так как, не будучи обнаруженными в совсем юном возрасте, во взрослой жизни они способны причинять серьёзные неудобства человеку, а иногда даже становиться причиной инвалидности.
Именно по этой причине детский ревматолог должен быть высококвалифицированным специалистом, хорошо разбирающимся в проблеме и особенностях детского организма. Например, такие болезни, как ангина у детей, являются одним из решающих факторов развития ревматизма, о чём обязательно должен знать детский врач.
Нередки случаи поражения ребёнка ревматической лихорадкой – такое заболевание требует назначения соответствующих антибиотиков, иначе существует риск развития пороков сердца в виде осложнений после болезни.
Лечение у ревматолога
Основными группами препаратов в ревматологии являются:
- нестероидные противовоспалительные препараты (НПВС);
- глюкокортикоиды;
- медленно действующие препараты — антималярийные препараты, соли золота, антиметаболиты, цитотоксические агенты.
Нестероидные противовоспалительные препараты (НПВС)
Механизм действиябелкамив данном случае в суставециклооксигеназы (ЦОГ)простагландиновобезболивающеежаропонижающее
|
|
|
|
|
Производные кислот |
Арилкарбоновые кислоты |
|
|
Арилалкановые кислоты |
|
|
|
Эноликовая кислота |
|
|
|
Некислотные производные |
|
|
|
Комбинированные препараты |
К эффектам нестероидных противовоспалительных средств относятся:
- угнетение синтеза протеогликана (специфических белков) клетками хряща;
- подавление воспалительных реакций;
- усиление синтеза интерлейкинов;
- уменьшение развитие отека.
ПоказанияПоказаниями НПВС в ревматологии являются:
- ревматоидный артрит;
- артрит при системной красной волчанке;
- поражение суставов при синдроме Шегрена;
- поражение суставов при системной склеродермии;
- остеоартрит;
- анкилозирующий спондилит;
- синдром Рейтера;
- псориатический артрит;
- кристаллический артрит;
- ювенильный хронический артрит.
Глюкокортикоиды
Показаниями к применению глюкокортикоидов являются:
- гигантоклеточный артериит;
- ревматическая полимиалгия;
- системная красная волчанка;
- дерматомиозит;
- комплексное лечение склеродермии и ревматоидного артрита.
ферментовМеханизмы действя глюкокортикоидов следующие:
- предотвращение миграции лейкоцитов в зону воспаления;
- стимуляция синтеза липокортина — ингибитора активности фосфолипазы;
- подавление активности фермента циклооксигеназы, участвующего в синтезе простагландинов.
преднизолоннейтрофилов и моноцитовлейкопенияв виде таблетокв виде уколовв виде мазейВариантами назначения глюкокортикоидов в ревматологии являются:
- Локальное внутрисуставное введение.
- Местное применение – с использованием мазей, капель или аэрозоли.
- Системное применение. В данном случае глюкокортикоиды могут использоваться по-разному. Чаще всего ревматолог рекомендует ежедневный прием препаратов в низких или высоких дозах, в зависимости от стадии заболевания. При некоторых заболеваниях рекомендуется так называемая пульс-терапия, при которой назначаются максимальные дозы глюкокортикоидов на определенные промежутки времени.
- Комбинированная терапия. В данном случае глюкокортикоиды сочетаются с назначением цитостатиков или нестероидных противовоспалительных средств.
|
|
|
|
Ревматоидный артрит |
Минимальная доза равняется 15 миллиграмм в сутки, при сопутствующем поражении внутренних органов (плеврите, перикардите) суточная доза может достигать 60 миллиграмм в день. |
|
Артрит при дерматомиозите, при склеродермии и системной волчанке |
Доза преднизолона варьирует от 30 до 60 миллиграмм в сутки. |
|
Узелковый периартериит, артрит с миозитом, плевритом |
Средняя терапевтическая доза колеблется от 15 до 30 миллиграмм. |
побочных эффектах
|
|
|
|
Часто встречаемые побочные эффекты |
|
|
Умеренно встречаемые побочные эффекты |
|
|
Редкие побочные эффекты |
|
Метотрексат и другие медикаменты, используемые в ревматологии
метотрексатПоказаниями к метотрексату являются:
- ревматоидный артрит;
- псориатический артрит;
- ювенильный артрит;
- ревматоидный артрит при системной красной волчанке и других системных заболеваниях.
Препараты золота
История профессии
Ревматология ведет свою историю с первого века нашей эры. Именно тогда целую группу болезней стали называть термином «ревма», что в переводе с греческого означает «текучая субстанция». Древние считали, что это необычное вещество продуцируется мозгом и распространяется по всем органам, поражая их. Особенно опасно оно для суставов, поскольку в них есть полости, где «ревма» может накапливаться.
Так думали достаточно долгое время, пока в середине XVII столетия француз Гийом де Байю – личный врач французского короля Генриха IV не ввел в медицинскую практику определение ревматизма. Он подчеркнул, что заболевания суставов – всего лишь локальное проявление общего состояния организма. То есть первым предположил системность ревматических болезней. В 1845 году был описан ревматоидный артрит (А.Гарро), в 1860 – склеродермия (Э.Жинтрак), в 1895 – системная красная волчанка (У.Ослер).
В 1928 году американский врач Р. Пембертон организовал первый совет по лечению ревматизма, который взял за основу лечения системность этой патологии. Позднее, в 1988 году, на его базе было открыто первое общество ревматологов. Б. Комри в 1940 году ввел в медицинскую практику термин ревматолог, в 1949 году А. Холландер издал учебник ревматологии.
В XXI столетии ревматология бурно развивается на основе открытий в области иммунологии. Создаются инновационные методы диагностики, синтезируются целые лекарственные группы ревмосредств. Научный поиск причин патологии, не установленных до сих пор, дает всем ревмопациентам шанс на выздоровление.
 Гийом де Байю ввел в медицинскую практику термин «ревматизм».
Гийом де Байю ввел в медицинскую практику термин «ревматизм».
Виды заболеваний
Заболевания, которыми занимается ревматолог условно можно разделить на следующие категории:
- Системные, с поражением всей соединительной ткани;
- Патологии суставов осевого скелета;
- Заболевания суставов добавочного скелета;
- Васкулиты системного характера;
- Кардиальная патология;
- Аутоиммунные кожные болезни.
Среди многих видов недугов чаще всего врач сталкивается с ревматоидным или подагрическим артритом, лечит болезнь Бехтерева, острые проявления ревматизма в виде лихорадки. Специалист также занимается диагностикой и лечением склеродермии, системной красной волчанки, синдромом Рейно, васкулитами, пороками сердца, образованными в результате ревматического поражения клапанов.
Васкулиты
Группа заболеваний системного характера, которые развиваются в результате воспалительных изменений сосудистой стенки. К ним относится:
- узелковый периартериит;
- гранулематоз Вегенера;
- гигантоклеточный темпоральный артериит;
- неспецифический аортоартериит;
- облитерирующий тромбангиит;
- синдром Бехчета.
Для уточнения диагноза, ревматолог рекомендуется проведение дополнительных исследований – анализа крови и мочи, рентгеновское исследование, ангиографию. После этого он на основе полученных данных делает вывод о наличии заболевания, ставит диагноз, и назначает лечение.
Заболевания клапанов сердца
Хроническая ревматическая болезнь и острая лихорадка находится в компетенции ревматолога. Чаще всего приобретенные клапанные дефекты развиваются в результате атаки стафилококковой инфекции на организм больного. Такие заболевания протекают тяжело, и приводят человека к инвалидности.
Обязанностью врача является ведение и постановка таких больных на учет, постоянное наблюдение за динамикой, делает все необходимое для оформления направления на комиссию для установления инвалидности.
Поражение суставов
Поскольку специалист по ревматологии часто занимается остеоартрозами, артритами и остеопорозом, то он постоянно работает в одной связке с ортопедом. Единственная патология, с которой следует обращаться к другому врачу – это травматическое поражение суставов. Этим занимается травматолог.
Остеоартрозы – это заболевания, которые развиваются в пожилом возрасте. Ревматоидный артрит – болезнь, часто проявляющаяся у молодых пациентов, и при отсутствии лечения значительно снижающая качество жизни.
Кроме того, врач-ревматолог проводит диагностику, лечение и вторичную профилактику болезни Бехтерева, подагрического и псориатического артрита. Без вмешательства специалиста и своевременной адекватной помощи со временем может развиться анкилоз и выраженное нарушение суставной подвижности.
Коллагенозы
Определенной группой заболеваний, которые лечит врач ревматологического профиля, являются системные коллагенозы. Именно специалист делает дифференциальную диагностику их с множеством прочих патологий, поскольку эти болезни поражают множество органов и систем.
Особую опасность для дальнейшей жизни пациента представляют системная красная волчанка и склеродермия.
Несмотря на множество современных препаратов, эти болезни поддаются лечению с трудом
Поэтому очень важно, чтобы таких больных вел квалифицированный специалист, который хорошо разбирается в диагностических критериях и может максимально быстро начать полноценную терапию
Лечение
Врач, лечащий артрит после обследования пациента назначает комплексное лечение. Часто после соответствующего лечения возникает ремиссия и выздоровление.
Методы лечения артрита:
- медикаменты;
- диета;
- ЛФК;
- ортопедические средства;
- физиотерапия;
- прием витаминов.
Назначаются противовоспалительные препараты, антибиотики, чтобы снять воспалительные процесс и облегчить состояние больного. Также при артрите применяют лечебные мази, гели, обладающие охлаждающим эффектом. Они снимают болевые симптомы. При запущенной стадии заболевания обращаются к хирургу. Если лечение невозможно, то больной сустав заменяют из искусственных материалов.
При заболевании суставов важно правильно питаться. В рационе должны присутствовать фрукты, овощи, каши, творог, молочные продукты
Исключают из питания острую, жирную, соленую пищу, мясо и субпродукты.
Врач может назначить электрофорез, лечение с помощью грязи и парафина. Если воспалился коленный сустав, то врач порекомендует поносить ортопедические приспособления: трость, наколенник, повязку. Для повышения иммунитета назначают витаминные комплексы.
Народные средства
Наравне с медикаментозным лечением применяют народные средства. Их поможет подобрать артлорог или ревматолог. Обычно это согревающие ванночки с солью, компрессы и прием отваров из лечебных трав.
Перед применением народных средств, нужно посоветоваться с лечащим врачом.
Что лечит ревматолог?
Ревматолог – кто это? Как мы уже выяснили, это специалист, занимающийся заболеваниями суставов и соединительной ткани. Профиль его достаточно широк. Заболевания, указанные выше, являются лишь наиболее распространенными. А всего их более двухсот, и встречаются они у каждого пятого жителя нашей планеты. Ревматические болезни сочетаются со многими другими, при которых сопутствующая симптоматика проявляется в виде поражения мышечной ткани, суставов, костей и позвоночника. А если заболевание поражает еще и соединительную ткань, то оно считается системным.
Ревматические болезни серьезно снижают комфортность жизни человека. Иногда по причине ограниченной подвижности суставов пациент может потерять работу, так как не может выполнять свои непосредственные обязанности. В некоторых случаях ревматические заболевания приводят к инвалидности. Достаточно часто больной человек с трудом встает с кровати и садится на стул. Все это сказывается на психологическом состоянии пациента и отражается на его семейной жизни. В 70% случаев ревматические болезни являются хроническими, так как часто наблюдается их обострение.
Ревматолог – это врач, который лечит заболевания, условно разделяемые на две категории: суставные и диффузные (соединительной ткани). Теперь рассмотрим их более подробно.

Какие заболевания лечат ревматологи
Многие люди слабо представляют себе сферу деятельности ревматолога, что он лечит. Эти врачи специализируются на оказании медицинской помощи при достаточно широком круге болезней, к которым принадлежат:
| Заболевание | Симптомы, причины и особенности патологии |
|---|---|
|
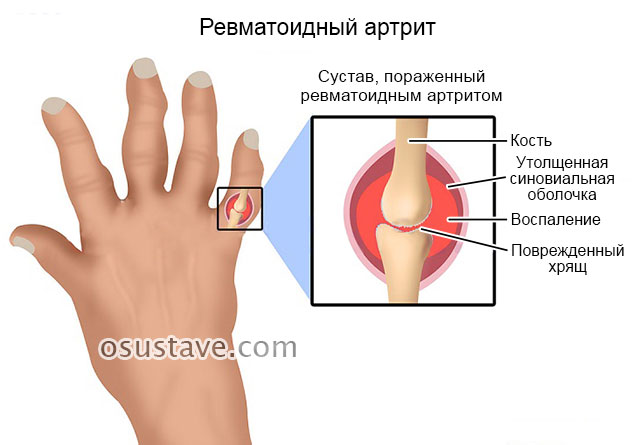
Ревматоидный артрит – аутоиммунное заболевание |
Боль, отек и скованность движений во многих суставах Заболевание поражает мелкие суставы на кистях и стопах |
|
Ревматическая лихорадка – системное заболевание |
Причина – стрептококковая инфекция Воспалительный процесс поражает преимущественно сердце, суставы, кожу и нервную систему |
|
Артроз |
Возникает из-за разрушения суставных хрящей и расположенной под ними костной ткани – преимущественно у взрослых и пожилых людей Главные симптомы – боль, уменьшение подвижности в суставах Чаще поражает кончики пальцев, поясницу, колени и тазобедренные суставы |
|
Подагрический артрит |
Распространенное воспаление суставов, вызванное отложением кристаллов мочевой кислоты Причина – нарушение метаболизма мочевой кислоты в организме Чаще поражается основание большого пальца стопы – становится красным, увеличенным в объеме и резко болезненным |
|
Псориатический артрит |
Воспаление суставов у пациентов, болеющих псориазом |
|
Анкилозирующий спондилит () – аутоиммунное заболевание |
Боль, ограничение подвижности в спине Воспалительный процесс поражает суставы Чаще развивается в позвоночнике и крестцово-подвздошных сочленениях |
|
Системная красная волчанка – аутоиммунное заболевание |
Сыпь на коже лица, боль в суставах (преимущественно кистей и стоп), язвы в ротовой полости Иммунная система организма повреждает собственные здоровые ткани – например, кожу, суставы, легкие, почки, кровеносные сосуды, головной мозг |
|
Склеродермия – системное заболевание аутоиммунного происхождения |
Утолщение и затвердение кожи (особенно на кистях и лице) Нарушение кровотока в пальцах кистей и стоп (особенно при воздействии холодной температуры – феномен Рейно) Боль и скованность движений в мышцах и суставах Поражает соединительные ткани, входящие в состав мышц, кровеносных сосудов, суставов и внутренних органов |
|
Синдром Шегрена – аутоиммунное заболевание |
Сухость во рту и глазах Поражается соединительная ткань желез внешней секреции |
|
Полимиозит |
Заболевание соединительной ткани, которое вызывает воспаление в мышцах Боль и слабость в мышцах, усталость, затруднение глотания и дыхания Причины неизвестны, но есть мнение, что возникает из-за вирусной инфекции мышечной ткани |
|
Остеопороз |
Вызывает снижение плотности и прочности костной ткани Главная причина – выведение из костей минералов (в основном – кальция) Опасность – резко возрастает риск переломов |
|
Фибромиалгия |
Хроническое заболевание, вызывающее боль по всему телу Усталость, слабость, нарушение памяти и концентрации внимания, головные боли Причины неизвестны |
|
Васкулиты – группа заболеваний |
Кровеносные сосуды поражаются воспалением Повышение температуры тела, снижение веса, боль в мышцах и суставах, сыпь на коже Головные боли, носовые кровотечения, боль в животе |
Это далеко не полный перечень заболеваний, диагностикой и лечением которых занимается ревматолог.
Чем занимается ревматолог?
Ревматолог – специалист узкого профиля, который посвящает свое время лечению суставов, соединительных тканей и сосудов. Несмотря на узость своей специализации, этот доктор должен обладать обширными и глубокими знаниями в медицине.
Существует несколько групп ревматологических заболеваний, которые объединяют в себе недуги одного типа, а некоторые болезни маскируются «под ревматологию».
Перед ревматологом стоит задача не только установить верный диагноз, но и подобрать индивидуальную терапию для каждого пациента. Для этого врач должен разбираться в гематологии и кардиологии, в иммунологии и болезнях почек. Кроме того, настоящий профессионал может разработать комплекс мер для профилактики коварных заболеваний.
Что ревматолог лечит у взрослых и детей? Даже при большом желании не получится ответить на этот вопрос кратко. Болезни, которые лечит ревматолог, делятся на группы:
- заболевания суставов;
- патологии околосуставных мягких тканей;
- васкулиты;
- диффузные болезни соединительной ткани.
Первая группа – это всевозможные артриты. Их немало, и к ним относятся:
- Болезнь Бехтерева (враг межпозвоночных дисков);
- Болезнь Стилла у взрослых (сопровождается характерной сыпью, основная группа риска – дети до 16 лет);
- Остеоартрит (грозит людям старше 50 лет);
- Подагра/псевдоподагра (отложение солей мочевой кислоты/солей кальция);
- Псориатический артрит (осложнение псориаза);
- Синдром Рейтера (следствие воспалительных процессов);
- Ревматоидный артрит (аутоиммунное заболевание) и др.
Вторая группа объединяет поражения суставов около мягких тканей:
- Бурсит (околосуставная сумка воспаляется от травм или нагрузок);
- Периартрит (чаще всего поражает крупные суставы);
- Тендинит (в сухожилии развивается воспаление);
- Фасцит (воспаление фасции – соединительной мышечной оболочки);
- Эпикондилит (воспалительно-дегенеративный процесс в локтевом суставе).
Третья группа – васкулиты – болезни, от которых страдают сосуды:
- Артериит Хортона (в височной артерии происходит образование гранулем и сужение просвета сосуда);
- Болезнь Бехчета (страдает слизистая оболочка рта и половых органов, могут воспалиться глаза);
- Болезнь Бюргера (сужаются артерии малого и среднего размера);
- Болезнь Кавасаки (воспаляются крупные и малые артерии, особая группа риска – дети до 8 лет);
- Геморрагический васкулит (воспаляются стенки сосудов с последующим образованием микротромбов);
- Гранулематоз Вегенера (воспаление стенок артерий, капилляров, венул с риском отмирания тканей);
- Микроскопический васкулит (воспаляются сосуды внутренних органов) и др.
И четвертая группа – диффузные болезни соединительной ткани:
- Кожный ревматизм (в подкожной клетчатке формируются узелки, возникают небольшие кровоизлияния);
- Ревмокардит (очень опасное для сердца заболевание, вызванное стрептококками и поражающее сердечные оболочки), здесь необходима и консультация кардиолога;
- Ревмоплеврит (носит аутоиммунный характер, ведет к воспалению оболочки легких);
- Ревмополиартрит (сопровождается искривлением суставов);
- Системная красная волчанка (иммунитет вырабатывает антитела к ДНК своего же организма);
- Склеродермия (утолщение и потеря эластичности сосудов).
Отдельного внимания заслуживает детский врач-ревматолог, который обязан учитывать возрастную специфику маленьких пациентов. При работе с детьми доктору необходимо особо тщательно выстраивать терапию, выбирать препараты и их дозировку. Выяснив, что лечит ревматолог, надо уточнить, с какими симптомами обращаться к этому доктору.
Детская ревматология
Среди всех специальностей ревматологического профиля существует и еще одна — ревматолог детский. Что лечит данный специалист, следует разобраться детальнее. Итак, детский ревматолог занимается выявлением и диагностикой болезней ревматического характера, специфичных только для детей, или тех, что развиваются в детском возрасте. Их очень немного, и они зачастую рассматриваются в общем курсе ревматологии.
Примечательно, что детские ревматические заболевания являются хроническими патологиями, требующими пожизненной терапии. Они протекают агрессивно и достигают наивысшей стадии активности достаточно быстро. Среди них наиболее частыми являются следующие патологии: реактивные артропатии, ювенильный ревматоидный артрит, болезнь Бехтерева, узелковый полиартрит, дерматополимиозит, склеродермия.
Согласно статистике МЗ РФ, количество случаев ревматических заболеваний, впервые выявленных у детей, неуклонно увеличивается. Вероятно, дело лишь в том, что медицинская помощь стала доступнее, а диагностика более специфичной. Потому случаи, на которые ранее не обращали внимания, теперь успешно лечатся, пусть и требуют назначения пожизненной терапии. Болезни, что лечит ревматолог и ортопед, должны изучаться подробнее, что позволит выработать меры эффективной профилактики и лечения.
Что лечит ревматолог
Все ревматологические болезни врачи условно классифицируют на 6 групп:
- Системные заболевания, характеризующиеся поражением соединительных тканей.
- Патологии, развивающиеся вследствие патологического нарушения работы иммунной системы.
- Заболевания суставов костной основы позвоночника, черепа и груди.
- Патологии суставов верхних и нижних конечности.
- Кардиоваскулярные заболевания.
- Системные васкулиты.
К самым распространенным заболеваниям, которые лечит ревматолог, относятся следующие:
- Анкилозирующий спондилоартрит – хроническое системное поражение, локализующееся в крестцово-подвздошных сочленениях, суставах позвоночного столба и мягких тканях.
- Артроз – хроническая патология суставов, вызывающее деформацию сустав и ограничение подвижности.
- Бурсит – воспаление суставной сумки, возникающее при сильных нагрузках на сустав.
- Болезнь Адамантиадиса-Бехчета – болезнь, характеризующаяся иммунопатологическим воспаление суставов и поражение слизистых ротовой полости, органов зрения, кожных покровов и половых органов.
- Болезнь Либмана-Сакса – диффузная патология соединительной ткани, сопровождающаяся ее поражением и вовлекающая сосуды микроциркуляции.
- Гранулематоз с полиангиитом – аутоиммунное воспаление стенок сосудов, захватывающее капилляры, кровеносные сосуды, глаза, легкие, почки и другие органы.
- Дерматомиозит – тяжелое системное заболевание мышечных, соединительных и кожных тканей, сопровождающееся поражением внутренних органов, появлением эритем на коже, отека сосудов и мышечных дисфункций. При отсутствии лечения дерматомиозит приводит к кальцинозу и гнойным процессам.
- Клещевой боррелиоз – патология, возникающая при укусе клещей и проникновению в организм различных бактерий. Она может поражать органы зрения, сердечно-сосудистую систему, ткани суставов.
- Остеопороз – болезнь, затрагивающая костные ткани из-за дефицита кальция в организме. Вызывает повышенную ломкость костей, сутулость, боль в спине и перелом кости даже при незначительной нагрузке. У женщин остеопороз встречается чаще, чем у мужчин.
- Подагра – хроническая патология, возникающая вследствие нарушения обменных процессов, что приводит к отложению солевой мочевой кислоты в суставах.
- Приобретенные пороки сердца – группа заболеваний, развивающихся при функциональных или морфологических изменениях одного или нескольких клапанов сердца, провоцирующих нарушения работы сердца.
- Реактивный артрит – болезнь, развивающаяся при инфекционном поражении организма. Сопровождается воспалением связок и суставов, болевым синдромом и припухлостью пораженных мест.
- Ревматоидный артрит – системное заболевание, для которого характерно аутоиммунное развитие и течение, поражение мелких сосудов, приводящее к их деформации.
Рематоидный артрит – заболевание, лечением которого занимается врач-ревматолог
- Синдром Шарпа – смешанное заболевание, сочетающее в себе симптомы системной красной волчанки, системной склеродермии и дерматополимиозита. Если не начать лечение, оно может привести к перфорации толстой кишки, почечной недостаточности, инфаркту миокарда и инсульту.
- Синовит – патология, характеризующаяся воспалением синовиальной оболочки сустава. Постепенно в ней скапливается экссудат и развивается воспалительный процесс.
- Системная склеродермия – аутоиммунная болезнь соединительных тканей, развивающаяся при генерализованном фиброзе и вызывающая расстройства кровообращения.
- Спондилез – заболевание позвоночника, характеризующееся изнашиванием и старением анатомических структур позвоночника. Оно приводит к резкому ограничению подвижности сустава, болевому синдрому в пораженном суставе, онемению, слабости и хромоте.
- Фибромиалгия – хроническая патология, вызывающая постоянную боль в определенных точках на теле человека.