Какие функции в организме выполняет поджелудочная железа?
Содержание:
- Осложнения
- Функции поджелудочной железы
- Причины заболевания
- Симптомы заболевания
- Диета при воспалении поджелудочной железы
- Диагностика недуга
- Какое лечение назначается при симптомах панкреатита у мужчин
- Панкреатит у мужчин: особенности лечения
- Лечение панкреатита у мужчин
- Способы снижения болевых ощущений
- Панкреатит у мужчин: лечение, осложнения, профилактика
- Диагностика и лечение заболеваний поджелудочной железы
- Основные симптомы
- Панкреатит у мужчин: причины
- Как лечить панкреатит поджелудочной железы
- Формы панкреатита у взрослого человека
- Какие признаки панкреатита у мужчин
- Действия при болях в поджелудочной железе
- Разновидности
Осложнения
Панкреатит относится к категории опасных заболеваний, развитие которых приводит к необратимым нарушениям в работе некоторых систем организма. Некоторые осложнения создают угрозу для жизни пациента и способны стать причиной летального исхода.
Снизить риск негативных последствий можно только своевременной диагностикой, полноценным лечением и профилактикой недуга.
Возможные осложнения:
- эрозии кишечника (в результате ферментной недостаточности, регулярных запоров и диареи);
- механическая желтуха (провоцирующим фактором является увеличение головки поджелудочной железы);
- образование свищей (повышается риск кровотечений и перитонита);
- желудочно-кишечные кровотечения (на фоне изъязвления слизистых оболочек и тканей);
- непроходимость желчных протоков (под воздействием структурных изменений поджелудочной железы);
- некрозы тканей (провоцирующим фактором является закупорка сосудов внутренних органов);
- тромбоз сосудов органов пищеварения (опасное состояние, способное стать причиной летального исхода);
- шоковое состояние (в результате критичного снижения артериального давления);
- развитие острой почечной и печеночной недостаточности;
- сепсис (заражение крови патогенными микроорганизмами);
- критичное истощение организма (в результате нарушения обменных процессов, частой рвоты, диареи);
- злокачественное перерождение клеток (панкреатит может стать одной из причин рака);
- гнойные процессы (расплавление жировой клетчатки, абсцессы, флегмоны, перитонит).
Нарушение функционального состояния поджелудочной железы приводит к серьезным сбоям в системе пищеварения. Утрата ферментной активности спровоцирует остановку процесса переваривания пищи. Желудок и кишечник начнут разрушаться. Железа находится в тесной взаимосвязи с эндокринной системой.
Поздняя диагностика и отсутствие своевременной терапии панкреатита спровоцируют опасные последствия, вплоть до летального исхода мужчины.
Функции поджелудочной железы
Лечение панкреатита у взрослых мужчин производится по симптомам и назначается всегда только врачом. Самолечение в таких случаях категорически запрещается, ведь сначала следует выяснить причины патологии, определить степень развития болезни.
В нормальном состоянии у поджелудочной железы есть две функции:
- синтез ферментов, активизация которых осуществляется в тонком кишечнике, чтобы нормально переваривать белки, жиры, углеводы;
- синтез гормона инсулина, регулирующего содержание глюкозы в крови.
В случае нарушения деятельности железы ее ферменты активируются непосредственно в органе, начинают переваривать его ткани, из-за чего развивается острое воспаление. Что это – панкреатит у взрослых мужчин, какими симптомами он проявляется и как его лечить, знают терапевты, гастроэнтерологи.
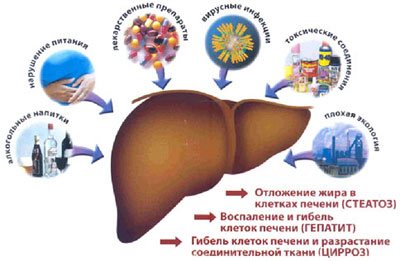
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Симптомы заболевания
Начинается проявление патологии с острых опоясывающих болей вверху живота. У мужчин эти боли появляются после обильной жирной еды с неумеренным употреблением алкогольных напитков. Поэтому патологии поджелудочной у представителей мужского пола врачи обычно выводят в отдельную категорию.
Со слабым проявлением симптомов панкреатита взрослые мужчины реже обращаются к врачам, чем женщины, это осложняет последующее лечение патологии, грозит мужчинам исходом болезни вплоть до летального.
Даже при острых приступах заболевания мужчины часто отказываются вызывать скорую помощь, стараются снять боли лекарствами, имеющимися в домашней аптечке. Но это только смазывает клиническую картину заболевания, мешает врачам рассмотреть истинные причины патологии, назначить действенное лечение.
Симптоматика панкреатита:
- сначала боли могут быть терпимыми, и мужчины просто не обращают на них внимания;
- последующие приступы вызывают сильные боли, отдающие под лопатку, в область грудины;
- учащение приступов усиливает боли до развития шокового состояния, коллапса;
- пациенты жалуются на тошноту до рвоты, рвотные массы содержат частички непереваренной пищи, желчь;
- многих пациентов беспокоит расстройство стула;
- затруднение оттока желчи придает коже и склерам глаз желтый оттенок;
- у полных мужчин появляется кожный цианоз на брюшной стенке;
- язык сохнет, его обкладывает желтоватый налет;
- состояние осложняется симптомами общей интоксикации.
Начало болезни сопровождается вздутием живота, мышечным напряжением, раздражением брюшины. Требуется начинать активное лечение, даже после полного курса, которого панкреатит обычно остается в хронической форме.
Пациент выздоравливает, чувствует себя хорошо, но малейшее нарушение диеты или физическое перенапряжение приводят к очередному обострению. Часто острый панкреатит у мужчин заканчивается летальным исходом.
Симптомы хронического панкреатита у взрослых мужчин обусловлены несоблюдением назначенного лечения и диетического питания.
Хронический панкреатит проявляется следующими симптомами:
- болевыми ощущениями разной интенсивности;
- приступообразным характером болей;
- постоянными болями вверху живота, отдающими в спину, левую часть груди;
- тошнотой на голодный желудок и сразу же после еды, иногда до рвоты;
- потерей аппетита;
- изменением вкусовых восприятий;
- вздутием живота;
- частыми нарушениями стула;
- желтушностью кожных покровов.
Провокатором обострения хронического течения болезни обычно бывает нарушение диеты, когда мужчина не может отказаться от тяжелых жирных блюд, алкоголя. Течение хронического панкреатита имеет стадии ремиссии, если мужчина выдерживает назначенный курс лечения, соблюдает диету.
В противном случае обострения становятся все более частыми, что выражается такими симптомами:
- частыми кишечными расстройствами;
- нарушением пищеварения;
- резким похудением;
- развитием диабета.
Осложнения хронического панкреатита – внутренние кровотечения, рост кисты, развитие злокачественных новообразований, поражение печени, хронический энтероколит.
Диета при воспалении поджелудочной железы
При обострении заболевания:
- В первые три дня нельзя есть. Пить можно простую или щелочную минеральную воду.
- С четвертого по седьмой день — понемножку есть протертую еду, которая приготовлена по требованиям диеты № 5П.
- Запрещается употребление любого жира и соли!
- Приготовление пищи только на пару или в воде.
- Перед приготовлением продукты тщательно измельчать.
- Пища должна быть максимально разваренной и протертой.
- Еда должна быть теплой.
- Не переедать.
- Есть 5÷6 раз за сутки с перерывами более 3÷4 часа, но небольшими порциями.
- Соли можно добавлять чуть-чуть в уже готовое блюдо.
- Продукты должны быть с большим содержанием белка и очень малым — углеводов.
- Овощи (кроме бобовых и содержащих кислоту) — в сыром или вареном виде.
- Несвежий или подсушенный пшеничный хлеб, несдобное печенье, сухари;
- Нежирные рыба и мясо.
- Нежирные кисломолочные продукты (молоко, творог, сыр).
- Отварные крупы (кроме пшена) и макаронные изделия.
- Обязательно супы на некрепком бульоне с разрешенными овощами и крупами.
- Растительное масло и немного сливочного, не подвергнутые тепловой обработке.
- Яйца в любом виде (1 раза в день).
- несладкие фрукты, груши и печеные яблоки некислых сортов.
- несладкие компоты, кисели, желе, разбавленные фруктовые соки, слабые и без сахара чай и кофе с добавлением молока, щелочная минеральная вода без газа или отвар шиповника.
- Вместо сахара рекомендуются заменители, например, фруктоза или ксилит.
- На восьмой день вместо протертой еды начинают есть обычную.
- Даже когда обострение снято, нужно питаться по этой диете длительное время (до года).
Категорически запрещается:
- Жирные, жареные, острые, очень соленые, копченые, маринованные блюда.
- Крепкие бульоны.
- Кислые супы.
- Консервы, копчености и колбасы.
- Хлеб из сдобного и ржаного теста.
- Грибы.
- Белокочанная капуста, бобовые, все кислые и острые овощи.
- Фрукты кислые и цитрусовые.
- Алкоголь, крепкие кофе и чай, газированные напитки.
- Сладкая пища, например, шоколад, мороженое.
Диагностика недуга
Способы диагностики панкреатита:
- общий анализ крови (нарушение показателей некоторых веществ будет признаком воспалительного процесса в организме);
- анализ крови на амилазу (повышенный уровень вещества указывает на нарушение работы поджелудочной железы);
- биохимический анализ крови (при панкреатите повышается уровень эластазы и липазы);
- анализ мочи на содержание диастазы (можно определить степень тяжести патологического процесса);
- исследование состава каловых масс (на патологию будет указывать наличие жиров, частиц непереваренной пищи, слизи);
- УЗИ (поджелудочной железы, брюшной полости или конкретных органов пищеварительного тракта);
- КТ и МРТ (самые эффективные процедуры диагностики, позволяют определить участки воспаления и степень их поражения);
- эндоскопическая ретроградная панкреатохолангиография (процедура позволяет максимально точно выявить панкреатит);
- копограмма (процедура необходима для определения степени тяжести воспалительного процесса).
Дифференциальная диагностика панкреатита должна быть проведена с острым холециститом, инфарктом миокарда, обострением язвенной болезни и кишечной непроходимостью. Данные заболевания имеют схожую симптоматику.
Болевой синдром в период их обострения сочетается с отклонениями работы пищеварительного тракта. Основным методом диагностики в данном случае является инструментальная методика.
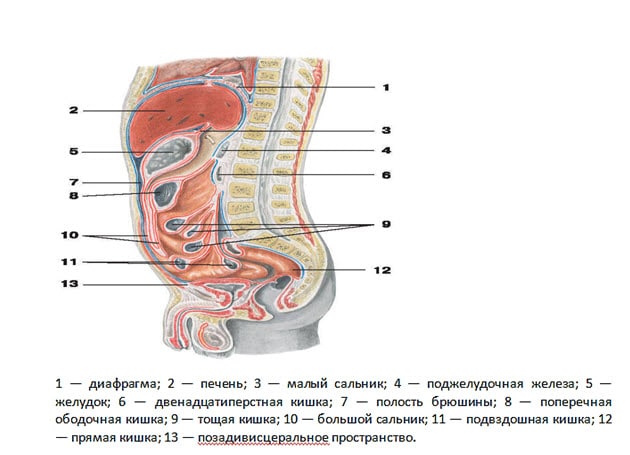
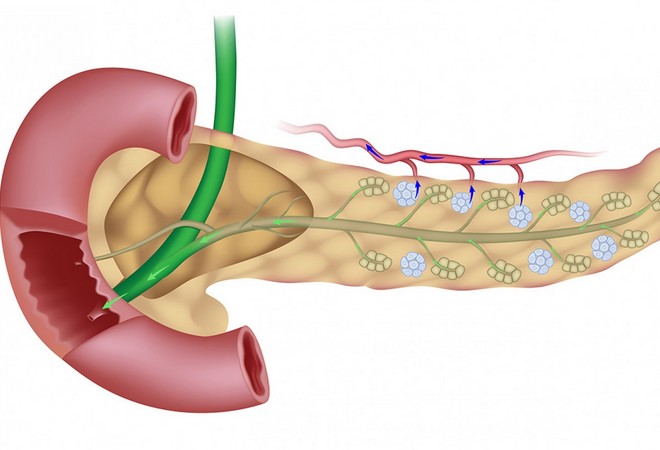
Располагается поджелудочная железа в области эпигастрия, окруженная двенадцатиперстной кишкой. В анатомическом строении выделяют головку, тело и хвост.
Какое лечение назначается при симптомах панкреатита у мужчин
Схему лечения врач подбирает на основании формы и характера течения панкреатита
При хроническом заболевании особое внимание уделяют правильному питанию, дополнительно назначаются лекарственные препараты. Подробнее о диете при хроническом панкреатите читайте в статье
Операция показана в случае развития опасных осложнений: абсцессов, обширных областей некроза, крупных кист, перекрытия желчевыводящих протоков, скопления большого количества воспалительного экссудата. Подразумевает частичное или полное удаление поджелудочной железы.
Медикаментозная терапия
Прием препаратов при панкреатите начинают после отказа от употребления пищи. Медикаментозная терапия включает:
- Обезболивающие средства и спазмолитики (Папаверин, Но-шпа). Купируют болевой синдром.
- Антисекретанты (Омепразол, Сандостатин). Снижают активность поджелудочной железы, устраняют признаки нарушения пищеварения.
- Внутривенное введение белковых и солевых растворов. Предотвращает истощение организма.
- Сорбенты и пеногасители. Устраняют вздутие, выводят токсины.
- Растительные ферменты и гормоны. Нормализуют пищеварение и функции эндокринной системы.
Народные средства
В качестве вспомогательных лекарственных средств при сильных болях в поджелудочной железе используют травяные сборы, в состав которых входит тмин, мята, ромашка, цикорий, череда и девясил.
Мяту, ромашку, тысячелистник и березовые почки берут по 1 ст. л., заливают 200 мл кипятка, настаивают полчаса, принимают по 0,5 стакана 3 раза в день перед едой. Цветки ромашки, полынь горькую и цикорий смешивают в равных пропорциях, 20 г сбора заваривают 300 мл кипятка. Отвар принимают по 100 мл 5 раз в день.
Специальная диета
Без соблюдения принципов правильного питания и отказа от спиртного вылечить панкреатит у мужчин практически невозможно. Питаться нужно маленькими порциями, 5-6 раз в день.
Отказаться необходимо от жирных и острых блюд, алкоголя и газированных напитков, кофе и черного чая, кислых фруктов, ржаного хлеба, шоколада. В рацион нужно включить кисломолочные продукты, нежирное мясо, отварные овощи. Количество потребляемой жидкости доводят до 2 л.
Панкреатит у мужчин: особенности лечения
Лечение панкреатита во многом зависит от формы и запущенности заболевания. Традиционная терапия предусматривает следующее:
1. В первые два дня после приступа панкреатита больному показано лечебное голодание. При этом человеку можно пить только воду и зеленый чай. При сильных болях пациенту нужно ложиться на бок и принимать позу эмбриона. Также можно прикладывать грелки с прохладной водой (не дольше, чем на 5 минут).
2. При спазмах назначаются спазмолитики (Но-шпа).
3. При хроническом панкреатите обязательно используются ферментные препараты (Мезим, Панкреатин, Креон).
4. Если панкреатит вызвала инфекция, то тогда больному назначаются сильнодействующие антибиотики для купирования ее активности.
5. Для снижения кислотности в тканях используются антациды и антиоксиданты.
6. Для понижения панкреатической секреции могут применяться Атропин или Платифиллин.
7. Иногда применяется промывание брюшной полости.
8. Если панкреатит был вызван закупориванием протоков желчным камнем, то тогда проводиться операция под названием холецистэектомия.
Кроме того, обязательным условием при лечении панкреатита является соблюдение лечебного питания. Диета предусматривает следующее:
1. Отказ от соли, жирного, жареного и кислого.
2. Запрет на алкоголь.
3. Исключение из рациона продуктов, которые стимулируют выработку панкреатического сока (консервы, колбасные изделия, приправы, соки из фруктов, бульоны).
4. Ограничение употребления грубой клетчатки (капуста, бобовые).
5. Больному показано ежедневное употребление овощных пюре, запеканок и отварного мяса птицы. Также можно кушать каши на воде.
6. Все блюда должны быть постными и перетертыми.
7. Кушать можно часто, но небольшими порциями.
8. Строго запрещены кофе, кондитерские изделия, сладкие газированные напитки и полуфабрикаты.
Лечение панкреатита у мужчин
В условиях стационара, особенно при острой форме болезни, необходимые лекарства и питательные вещества вводятся пациенту внутривенно. Одновременно врач прописывает строгую диету. В стационаре это несложно – дают именно те блюда, которые можно по диете.
В тяжелых случаях, когда консервативное лечение не дает результатов, прибегают к хирургическому вмешательству, проводят операцию по удалению органа, воспаленного до такой степени, что регенерации его ткани уже не поддаются.
Лечение медикаментами:
- Спазмы и сильные боли снимают инъекциями Папаверина, Но-шпы, Спазмола.
- Уменьшают секрецию желудочного сока Гастрозолом, Дуораном, Ранитидином, Альтраметом, Квамателом.
- Восстанавливают пищеварение приемом Аллохола, Холонертона, Креона, Мезима, Энзистала.
- Снимают вздутие, выводят токсины приемом сорбентов и пеногасителей.
У взрослых мужчин лечение панкреатита по симптомам дополняют народными средствами. Сложность лечения мужчин заключается в том, что они менее ответственно подходят к выполнению назначений врачей, и как только их отпускают сильные боли, они могут бросить прием лекарств, а уж о приеме народных средств дома и говорить не приходится.
Способы снижения болевых ощущений
Конечно, пациентов интересует, каким образом можно уменьшить болевые ощущения. Врачи дают следующие советы:
- Полный отказ от алкоголя и курения становится главным способом устранения неприятных ощущений.
- Чтобы уменьшить симптомы, необходимо придерживаться специальной диеты с ограничением потребления острого, соленого и жирного.
- Следует избегать переедания, исключить большие порции. В идеале кушать нужно 5–6 раз, запивая еду водой.
- Из своего рациона рекомендуется исключить кофе и кондитерские изделия, поскольку они негативно влияют на работу поджелудочной железы.
- Рекомендуется проводить профилактику болезни, при первых же тревожных симптомах обращаться к врачу.
Сбалансированный рацион, отказ от алкоголя и прием медикаментов в определенной дозировке — все это помогает избавиться от тревожащих человека симптомов. Однако если речь идет о болезни в хронической стадии, то следует подготовиться к частым рецидивам панкреатита.
Заключение
Панкреатит — серьезное заболевание, и не заметить те изменения, что происходят с организмом, проблематично. Врачи советуют обращаться в больницу сразу, как будут обнаружены первые неполадки в работе системы ЖКТ.
Вылечить панкреатит проще всего на ранних стадиях, а вот запущенная, хроническая форма чаще всего оборачивается неприятными последствиями для организма, такими как нарушения в работе внутренних органов, кровотечения, желтуха и риск развития сахарного диабета.
Панкреатит у мужчин: лечение, осложнения, профилактика
При отсутствии своевременного лечения панкреатит способен вызвать такие осложнения в состоянии пациента:
1. Переход заболевания в хроническую форму.
2. Развитие воспаления брюшной полости.
3. Образование гнойников на органах брюшной полости.
4. Нарушение работы внутренних органов бывает из-за сильной интоксикации организма.
5. Внутреннее кровотечение.
6. Образование желтухи.
7. Высокий риск развития сахарного диабета.
8. Сильное истощение организма.
Чтобы снизить риск развития панкреатита, мужчинам следует придерживаться таких рекомендаций гастроэнтеролога:
1. Отказаться от курения и употребления спиртного.
2. Своевременно лечить любые заболевания ЖКТ.
3. При появлении первых признаков панкреатита нужно сразу обращаться к врачу.
4. Соблюдать принципы правильного питания (не переедать, кушать только полезную пищу, не употреблять жирные блюда и т.п.).
5. Своевременно лечить мочекаменную болезнь и вирусные заболевания.
6. Укреплять иммунитет (принимать витамины, иметь полноценный отдых, заниматься спортом).
Полезные ссылки:
Диагностика и лечение заболеваний поджелудочной железы
Для диагностики панкреатита применяются такие методы, как:
- УЗИ;
- Биохимический анализ;
- Рентгенография;
- Магнитно-резонансную и компьютерную томографию;
- Ангиография;
- Лапароскопия.
В зависимости от степени тяжести заболевания применяют два вида терапии. Лечение поджелудочной железы может быть радикальным и консервативным.
Консервативное лечение начинается с очищения от токсинов внутривенно вводят большое количество жидкости (3 — 6 л/сут) с электролитами (плазмосорбция и гемосорбция). Показано голодание пациента на начальном этапе лечения. Постельный режим, холод на живот; применяют средства, снимающие боли, вплоть до наркотиков. Применяют антибиотики.
Устраняется спазм гладкой мышечной ткани и осуществляется декомпрессия желудка посредством назогастрального зонда.
Для консервативного лечения применяются препараты, угнетающие синтез белка и образование ферментов в поджелудочной железе. Используются также Соматостатин, снижающий панкреатическую секрецию.
Радикальная терапия осуществляется при помощи лапароскопии — операции через небольшой разрез и с использованием эндоскопа— аппарата для визуального наблюдения за ходом процесса. Могут быть установлены дренаж для удаления ядовитых веществ или проведена частичная резекция (удаление) органа.
Основные симптомы
Воспаление поджелудочной железы развивается постепенно, вместе с тем ухудшается работа органа. На ранних стадиях панкреатита у мужчин появляется чувство тяжести в эпигастральной области, вздутие живота и запоры.
Выраженные
Наиболее выраженные симптомы панкреатита связаны с нарушением выработки ферментов и воспалением тканей поджелудочной железы. К ним относят:
- Сильные боли в эпигастральной области. При острой форме заболевания они имеют режущий характер, при хронической — тупой. Во время приступа пациент принимает вынужденную позу, снижающую интенсивность неприятных ощущений.
- Тошнота и рвота. Приступ бывает сложно купировать, да и облегчение после него не наступает.
- Усиленное газообразование.
- Запор, сменяющийся поносом. Каловые массы больного панкреатитом содержат большое количество жира и непереваренных частиц пищи.
- Резкое похудение, связанное как с отсутствием аппетита, так и с нарушением пищеварения, вызванным недостатком ферментов.
Невыраженные
Подобные симптомы характерны не только для панкреатита, их появление объясняется течением воспалительного процесса в организме. На фоне поражения тканей поджелудочной железы появляются:
- головные боли;
- общая слабость;
- фебрильная температура;
- пожелтение кожных покровов;
- сухость языка и кровоточивость десен;
- признаки вторичного сахарного диабета;
- боли в костях;
- изжога;
- снижение остроты зрения.
Панкреатит у мужчин: причины
Поспособствовать появлению панкреатита у мужчин могут следующие факторы:
1. Частый прием спиртосодержащих напитков — это одна из самых распространенных причин развития панкреатита. Обосновано это тем, что после попадания алкоголя в желудок он повышает концентрацию ферментов в вырабатываемом панкреатическом соке.
Более того, алкоголь способен вызвать спазм сфинктера, который находится под поджелудочной железой, а при злоупотреблении спиртным он и вовсе может не открыться, при этом, перекрыв поступление панкреатического сока.
2. Плохо сбалансированное питание. К этому относиться регулярное употребление вредной пищи (жирного, острого, копченого, жареного и т.п.), переедание, еда всухомятку и т.п. Также характерно то, что панкреатит обычно обостряется именно после праздников, когда человек позволяет себе поедать разные жирные блюда в большом количестве, оказывая этим невероятную нагрузку на всю пищеварительную систему.
3. Камни в почках вызывают панкреатит почти в 20 % всех случаев.
4. Ранее перенесенные травмы брюшной полости. Также к этому относиться тупой удар в живот, падение либо травма, полученная в результате аварии.
5. Хронические заболевания органов брюшной полости способны вызвать сбои в работе поджелудочной железы, которые при запущенном состоянии могут перерасти в панкреатит.
6. Развитие панкреатита как осложнение от тяжелой формы гриппа бывает у людей с ослабленным иммунитетом.
7. Тяжелые инфекционные поражения (вирусные гепатиты и т.п.).
Помимо этого, дополнительными факторами, повышающими риск образования панкреатита у мужчин, являются:
1. Курение.
2. Индивидуальная генетическая предрасположенность человека к данному заболеванию.
3. Длительное лечение некоторыми группами лекарственных средств (анальгетики, спазмолитики и т.п.). Прим этом, ситуация еще больше усложняется, если человек самовольно назначает себе препараты и дозировку их приема.
4. Недавно перенесенные оперативные вмешательства на поджелудочной железе или органах брюшной полости.
5. Паразитарное поражение, которое может вызвать закупоривание протоков поджелудочной железы.
6. Смежные хронические заболевания ЖКТ (язва желудка, колит, энтероколит и т.п.).
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Формы панкреатита у взрослого человека
Определить наличие патологии может только специалист. То, что боли отдают под левыми ребрами, не дает человеку основания самому себе ставить диагноз и начинать лечение по совету фармацевта в аптеке.
Врачи различают панкреатит в формах:
- острой;
- хронической.
Острая форма панкреатита чаще диагностируется у взрослых мужчин 30-60 лет. Она проявляется особыми симптомами, и лечение требуется активное, особенно людям с наличием лишнего веса.
При остром панкреатите предлагается госпитализация в гастроэнтерологическое отделение, где можно проводить лечение частыми инъекциями, капельницами, контролировать появление болей, купировать болевой синдром.
Нужно ли вызывать скорую при приступе панкреатита – такой вопрос часто задают врачу на приеме. Конечно, надо, именно в этот момент можно на срочной диагностике выявить течение заболевания, подобрать наиболее эффективное лекарство
Важно при этом самому не принимать обезболивающих, чтобы не смазать клинической картины
Хроническая форма – если заболевание проявляется не в первый раз. При его обострении лечение назначается в домашних условиях, где основой терапии становится соблюдение диеты, режима дня, прием лекарств по схемам, расписанным врачом.
Какие признаки панкреатита у мужчин
Среди взрослого населения проблемы с поджелудочной железой нередко возникают из-за систематического употребления алкоголя, но симптомы острого панкреатита у мужчин и женщин одинаковы. В детском возрасте нарушения функционирования органа встречаются реже. При легкой степени заболевания признаки слабо выражены, а острая форма протекает болезненно, тяжело. Высока вероятность осложнений, таких как геморрагический панкреатит или панкреатоз (тотальное поражение поджелудочной железы вследствие саморазрушения).
Симптомы воспаления поджелудочной железы
Главным клиническим признаком начинающейся болезни является сильная боль в животе. Нужно иметь в виду, что боль может иррадиировать к области сердца, что напоминает инфаркт миокарда. У заболевшего:
- возникает непрекращающаяся рвота;
- артериальное давление падает;
- появляется общая слабость;
- бледнеют кожные покровы.
Общие симптомы болезни поджелудочной железы схожи с другими заболеваниями брюшной полости:
- воспалением желчного пузыря;
- печеночной коликой;
- острой непроходимостью кишечника;
- пищевым отравлением.
Какие боли при панкреатите
Продолжительная режущая боль в верхнем отделе живота является первым симптомом панкреатита у мужчин и женщин. Она становится настолько интенсивной, распирающей, что у человека наступает болевой шок. При поражении органа целиком боли носят опоясывающий характер. Принести небольшое облегчение может сидячая поза с подтянутыми к груди ногами, а лежание на спине только усиливает рези. Приступы могут быть до нескольких суток, проявляться внезапно или после приема пищи, спиртного.
Температура
При обострении заболевания воспалительные процессы вызывают небольшое повышение температуры тела. Показания термометра выше 38°С и озноб указывают на начало гнойного осложнения, перитонита. Если температура при панкреатите снижена до показателя 35.5°С, это является симптомом коллапса (болевого шока) или чрезмерной потери жидкости. Организм может реагировать жаром на нестерпимую боль, но при хроническом течении болезни температура не снижается долгое время, что свидетельствует о скрытом прогрессировании недуга.
Проблемы с работой кишечника и понос всегда сопровождают заболевание. В начале приступа возможен запор, вздутие живота. Потом стул становится кашицеобразным, пенистым, неоднородным, приобретает серый оттенок. При рассмотрении можно заметить частички непереваренной пищи и большое количество непереработанных жиров ввиду ферментной недостаточности. Жидкий стул при панкреатите – частое явление, хотя в стадии ремиссии может прийти в норму.
- очаг воспаления находится на головке поджелудочной железы – болевые ощущения возникнут в эпигастральной области, ближе к правой стороне;
- если процесс образовался в средней части железы – боль будет распознаваться вверху, посередине или отдавать в левую сторону живота;
- если поражен хвост поджелудочной железы, то боль смещается глубоко к левому подреберью;
- при поражении всей поверхности органа, болевые спазмы центрируются в верхней части живота, приобретают опоясывающий характер и могут распространяться на область сердца.
Действия при болях в поджелудочной железе
В том случае, когда возникает предположение о том, что причиной боли становится воспаление поджелудочной железы (панкреатит) или разрушение ее ткани (панкреонекроз) оказание помощи должно начинаться незамедлительно.
Необходимо немедленно обратиться за медицинской помощью, и до консультации врача рекомендуется:
полное исключение любой пищи, как минимум на 24 часа – отсутствие нагрузки на клетки поджелудочной железы помогает затормозить выработку ферментов и разгрузить орган;
нужно положить на область живота (околопупочную область) холодную грелку или пузырь со льдом – это замедляет развитие отека в воспаленной поджелудочной железе;
прием щелочной минеральной воды улучшает условия оттока желчи и секрета поджелудочной железы – за сутки больной должен выпить не менее 2 литров жидкости без газа;
назначение спазмолитиков, желательно в виде инъекции, помогает снять спазм сфинктера общего желчного протока и восстановить поступление панкреатического сока в просвет кишечника – вероятность процесса аутолиза ткани поджелудочной железы уменьшается в несколько раз.
Любые другие лекарственные препараты и методы лечения поджелудочной железы могут назначаться только квалифицированным врачом, при этом при остром панкреатите лечение обязательно должно проводиться в стационаре. При обострении хронического панкреатита необходимость госпитализации зависит от тяжести состояния пациента и выраженности болевого приступа.
Разновидности
Такая болезнь поджелудочной, как панкреатит, имеет 2 формы проявления: острую и хроническую. Обычно хроническим становится не вылеченный полностью недуг. Однако, так происходит далеко не всегда. Существует ещё несколько типов панкреатита. К примеру, рецидивирующий острый и хронический обостряющийся. Главное отличие между ними – частота активного проявления симптомов. Если интервал между обострениями составляет меньше полгода, такая форма панкреатита называется рецидивирующей. В случае, когда проявление симптомов происходит через больший промежуток времени, оно считается обостренным хроническим.
Классифицируют болезнь и по месту её «эпицентра». Если недуг локализуется в определенных точках железы, то он считается отечным. Если же воспаления гораздо больше по площади, то они считаются мелко- или средне- или крупноочаговыми.