Строение пародонта и его функции
Содержание:
- Пародонтома – что это?
- Способы лечение пародонтоза
- Строение пародонта
- Что такое пародонтоз?
- Особенности работы пародонтологов-хирургов
- Анатомия зубов и десен
- Патогенез пародонтита
- 58.Особенности строения тканей пародонта у детей в возрастном аспекте.
- Пародонтит
- Диагностика пародонтита
- Классификация болезней пародонта
- Можно ли лечить пародонтит лазером?
- Осложнения пародонтита
- Важные признаки
- Стадии пародонтоза
Пародонтома – что это?
Пародонтомы – группа доброкачественных продуктивных процессов, развитие которых характеризуется формированием в тканях пародонта истинных опухолей или опухолевидных новообразований. Общие признаки всех этих заболеваний – хроническое течение и доброкачественный характер патологических образований.
На сегодняшний день причины запуска болезнетворных процессов неизвестны. Факторы, способные спровоцировать развитие опухоли, различны:
- генетическая предрасположенность;
- прорезывание зубов;
- воздействие на слизистые оболочки полости рта химических раздражителей;
- несвоевременное или некачественное лечение зубов;
- механическое повреждение мягких тканей ротовой полости;
- установка плохо припасованных ортопедических конструкций;
- физиологическое и патологическое изменение гормонального фона.
В группу пародонтом входят следующие патологии:
- Фиброма – опухоль, развивающаяся из соединительной ткани. Структура новообразования пронизана кровеносными и лимфатическими сосудами. Такие пародонтомы могут быть одиночными и симметричными. Одиночные фибромы бывают ограниченными (мелкими) или массивными (крупными). Симметричные фибромы в большинстве клинических случаев формируются на верхней челюсти (одновременно с обеих сторон) на небной поверхности десен. При поражении пародонтальных тканей нижней челюсти, новообразования развиваются на язычной поверхности десен.
- Липома – опухоль, формирующаяся из подслизистой жировой ткани. Заболевание встречается крайне редко, чаще в юношеском возрасте.
- Фиброматоз десен (слоновость десны) – патологическое увеличение и уплотнение десны в виде валиков вокруг коронки зубов, вызванное разрастанием соединительной ткани. В структуре новообразования зрелые клеточные элементы и сосуды практически отсутствуют. Десневой фиброматоз может быть наследственным (обусловлен генетическими нарушениями) или идиопатическим (причины возникновения неизвестны).
- Эпулис (эпулид, наддесневик) – собирательное понятие, отображающее различные стадии ограниченного разрастания пародонтальных тканей, которое возникает в местах хронического раздражения десны. Заболевание возникает из-за некачественного лечения или протезирования зубов, а также несвоевременной санации ротовой полости. Опухоль формируется только рядом с зубами, поэтому патологический процесс условно относят к числу одонтогенных (возникающих как осложнение при болезнях зубов).
Качество жизни и самочувствие при поражении пародонтальных тканей и формировании опухоли (опухолевидного новообразования) изменяются по-разному. Характер жалоб, предъявляемых стоматологу, зависит от вида пародонтомы и распространенности патологического процесса.
В терапевтической стоматологии диагностика и лечение пародонтом не осуществляется. При выявлении признаков формирования опухоли врач направляет пациента в отделение челюстно-лицевой хирургии.
Способы лечение пародонтоза
4. Для улучшения заживления в особо сложных случаях (около 5 %) приходится использовать такие способы лечения пародонтоза как биологически активаторы заживления – алоэ, женьшеню, витаминам и прочее. 5. И только после этого можно делать, так любимые многими, способы лечения пародонтоза, как уколы или инъекции с линкомиционом или алоэ в пародонт. 6. Для поддержания эффекта лечения, применяются следующие способы лечения пародонтоза: массажи, полоскания, лекарственные и восковые аппликации, физиопроцедуры — электрофорез, магнитотерапия и другие. 7. Но это еще не все способы лечения пародонтоза. Если зубы держатся в кости меньше чем на половину длины корней, то их лучше зашинировать между собой. Дабы они не становились подвижными и нормально воспринимали выпадающую на их долю нагрузку. Чтобы при попадании нагрузки на один зуб, она распределялась на несколько корней, а не на один. Шинирование передних зубов можно проводить без коронок – специальными лентами. А в случае отсутствия каких то – коронками, мостами или съемными протезами. При этом, надо объективно оценивать возможности зубов, вернее, кости окружающей их корни – чтобы зубы могли прослужить еще ого-го, а не стали подвижными из-за чрезмерной нагрузки на них. 8. Рациональный способ лечения пародонтоза – удаление из пародонтозных зубов нервов и пломбирование их каналов специальными материалами, делающими эти зубы устойчивыми. Этот способ лечения пародонтоза и пародонтита разработан еще лет двадцать назад в Московии. Вот наглядный пример рентгена, подтверждающий рациональность этого способа лечения пародонтоза. Как видно, атрофия кости колоссальна в области почти всех зубов. За исключением одного – в котором когда то удалили нерв. И кость обнимает его, хотя соседние зубы все подвижны даже от прикосновения языком. Этот пациент – родственник нашего сотрудника. Поэтому мы знаем, что зуб сохранен до сих пор и является опорой для съемного протеза уже с 2004 года. И дай … здоровья этому зубы на долгие годы, хотя его собратьев давно уж нет. 9. Есть и общие способы лечения пародонтоза, призванные повысить иммунитет пациента, оградить от рецидивов хронических болячек. И не только стоматологических. Общее лечение пародонтоза описано здесь. 10. Несколько раз сталкивались с сильными деструкциями костной ткани, когда традиционные способы лечения пародонтита не были максимально эффективны. У этих пациентов был остеопороз. Нашли народные рецепты для лечения и его. О них здесь. 11. Есть хирургические способы лечения пародонтоза, укрепляющие зубы в кости с помощью внутриканальных имплантов. Но столкнулись с проблемами поломок этих импортных имплантов в области выхода за в
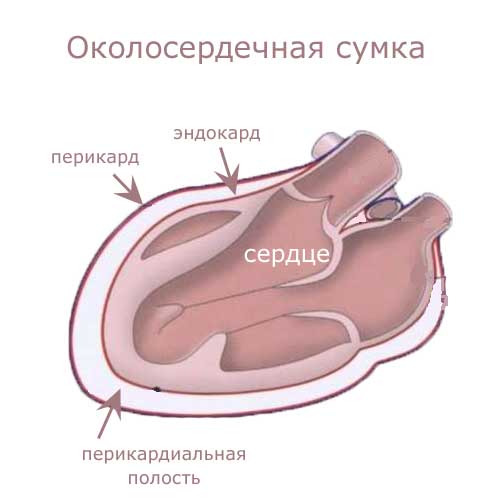
Строение пародонта
- Дёсны – составляющая ткань слизистой оболочки ротовой полости, окружающая альвеолярные отростки зубов, защищающая их корни от попадания инфекций и болезнетворных организмов, а также выполняющая активную роль по работе челюстного аппарата в целом. Поверхностный слой десен представляет собой ороговевший эпителий, поэтому имеет отличную регенерацию.
- Альвеолярный отросток зуба – ячейка зуба, которая находится в надкостнице челюсти. Она состоит из внутренней (язычной) и наружной (щёчной) стенок и губчатого элемента (вещества). Альвеолы расположены отдельно друг от друга и разделяются костными пластинами. Щечные и язычные стенки альвеолы состоят из компактного вещества и образуют кортикальные пластины альвеолярных отростков, верхний слой которых покрыт периостом. Со стороны языка кортикальные пластины значительно толще, чем со стороны щеки. Альвеолы изменяется в течение всей жизнедеятельности, это происходит за счет постоянной функциональной нагрузки на зубы.
- Периодонт – представляет собой структурную связку волокон, помогающих закреплять зуб в его ячейке. Основная его составляющая это коллагеновая волокнистая ткань, которая является своеобразным соединительным звеном цемента зуба и альвеолы. Периодонт также состоит из мелких кровеносных сосудов и нервных окончаний. Его функция заключается в том, что он помогает смягчать и изменять нагрузку зубов.
- Зуб , состоящий из эмали, цемента, дентина, пульпы и корня. Каждый элемент зуба выполнять свою функцию. Цемент – вещество, напоминающее по своему составу кость, и покрывающее шейку и корень зуба. За счет него зуб очень плотно удерживается в альвеоле. Зубная эмаль — это плотная оболочка, покрывающая коронку зуба. Это самая твердая ткань, имеющаяся в организме человека. Она защищает зуб от преждевременного разрушения и повреждения. Дентин – одна из основных составляющих пародонта и представляет собой минерализованную волокнистую ткань, покрытую слоем цемента и эмали. Дентин прочнее, чем кость, но мягче чем эмаль. Служит защитным элементом. Пульпа зуба — мягкая соединительная ткань, состоящая из кровяных сосудов и нервов, основной функцией которой является питание и насыщения зуба питательными элементами.
К основным функциям пародонта относится
- Барьерная или защитная. Задача данной функции пародонта заключается в том, что составляющие части пародонта являют собой гистогематическое препятствие и обеспечивают нормальный гемостаз как собственных, так и близлежащих тканей, защищая зубы от проникновения болезнетворных организмов.
- Опорно-удерживающая. Пародонт помогает удерживать зуб в его ячейке.
- Функция амортизации способствует равномерному распределению нагрузки на зубы во время приема пищи.
- Трофическая функция заключается в способности пародонта питать и насыщать зубные ткани полезными веществами.
- Рефлекторная функция осуществляет регулировку силы сокращения жевательной мышцы, согласно состоянию нервных окончаний пародонта.
- Пластическая функция заключается в особенности пародонта всегда восстанавливать свои ткани и клетки, разрушенных посредством разнообразных патологических и физиологических процессов.
Отсюда следует, что функции пародонта обуславливают друг друга, помогают поддерживать баланс между внешней и внутренней сферой, сохраняя и защищая этим его здоровое состояние. При нарушении той или иной функции, сбой начинается во всей его структуре.
Что такое пародонтоз?
Пародонтоз – серьезное стоматологическое заболевание, характеризующееся дегенеративно-атрофическим поражением пародонта (околозубные ткани, включая дёсна и костные ткани), что сопровождается постепенным уменьшением его объема. Этот процесс приводит к обнажению шейки зубов, и как следствие, негативному воздействию на них патогенных факторов, особенно инфекционных микроорганизмов.
Именно из-за отсутствия полноценной защиты зубов со стороны уменьшенного пародонта, к пародонтозу может присоединиться периодонтит, разбавив его такими симптомами, как — гнойные выделения из области зубов, и в конечном итоге, их потеря.
Свое название пародонтоз берет от древнегреческих слов «παρα» (около) и «ὀδόντος» (зуб), так и получается — поражение околозубной ткани.
К основным причинам пародонтоза относят нарушение питания (снабжение полезными веществами) пародонта, производящееся артериальной кровью из челюстной артерии, являющейся одной из ветвей наружной сонной артерии. Нарушение питания в свою очередь приводит к уменьшению костной ткани в объеме, что выглядит как опустившиеся ниже нормы десна. Также причиной пародонтоза может стать длительное течение пародонтита.
Исходя из вышеперечисленного, главный симптом пародонтоза – визуально заметное уменьшение десны в объеме. Дополнительно могут присутствовать вторичные явления в виде неприятного запаха изо рта, изменение вкусовых ощущений, дискомфорт при пережевывании твердой пищи.
Многие источники информации путают пародонтоз с периодонтитом, а ведь есть еще и пародонтит, поэтому давайте разберемся в их отличиях.
Пародонтоз, пародонтит и периодонтит – в чем отличие?
С пародонтозом мы с Вами чуть выше разобрались – это заболевание, которое из-за нарушений питания костной ткани сопровождается уменьшением ее в объеме, из-за чего происходит постепенное оголение шейки зуба, делая его подверженным неблагоприятным факторам. Встречается крайне редко – до 10% всех случаев.
Периодонтит в свою очередь представляет собой воспалительное заболевание периодонта – соединительной ткани, расположенной между цементом корня зуба и альвеолы («зубная лунка», обусловленное зачастую воздействием на околозубное пространство различных болезнетворных микроорганизмов (инфекция), что приводит к увеличению десен, зубной боли и прочим стоматологическим нарушениям. Может быть следствием гингивита (воспаление десен) или кариеса. Диагностируется в большинстве случаев среди пациентов с зубными болезнями. Наблюдается шаткость зубов и их боль, покраснение десны, кровотечения, может появится гнойный экссудат.
Пародонтит – воспалительный процесс, затрагивающий весь пародонт, т.е. периодонт, цемент зуба, дёсны, надкостницу и саму костную ткань (альвеолярные отростки). Именно благодаря пародонту зуб удерживается в своем месте. Развитие обычно происходит в следствие периодонтита, гингивита, периостита челюсти (флюс) или того же кариеса зубов. Сопровождается кровотечением из десен, появлением кармана между зубом и десной, неприятным запахом изо рта, зубной болью.
Подытожив, можно отметить, что гнойные выделения, зубная боль, появление флюса относится не к пародонтозу, а к воспалительным процессам – периодонтит, пародонтит, периостит.
Распространение пародонтоза (эпидемиология)
Пародонтоз по разными источниками встречается в 1-10% случаев всех стоматологических болезней. Хотя, некоторые врачи утверждают, что у лиц после 45 лет, это заболевание встречается в 9 из 10 пациентов.
Особенности работы пародонтологов-хирургов
Мягкотканная трансплантация
Хирурги-пародонтологи выполняют операции на пародонте. К видам оперативного вмешательства на пародонтальных тканях относятся:
- удаление десневого кармана – резекция части десны, отслоившейся от зуба;
- гингивэктомия – удаление края десны;
- мягкотканная трансплантация – подшивание на место рассосавшихся тканей пародонта материала, взятого с нёба;
- восстановление разрушенных костных тканей – регенерация резорбированных костей с помощью костных заменителей (Био-Осс и пр.);
- гингивопластика – формирование (поднятие или опущение) десневых тканей;
- пластика преддверия рта и уздечки.
Анатомия зубов и десен
Строение зуба:
- Коронка зуба – это анатомическая структура, которую мы видим при открытии рта (так как она находится выше поверхности десны). Коронка играет важную роль в формировании прикуса (положение зубов при полностью сомкнутых челюстях). Прикус бывает нормальный и патологический. Нормальный прикус предполагает, что при сомкнутых челюстях, зубы нижнего ряда входят в контакт (соприкасаются) с одноименными зубами верхнего ряда, а также с зубами кпереди от них.
- Шейка зуба – место, которое отграничивает коронку от корня зуба
- Корень зуба – часть зуба, которая находится в глубине тканей. Корни могут быть разной формы и длины. Корень на самом верху имеет отверстие, которое является входом для сосудов и нервов.
Состав зуба:
- Эмаль – твердая субстанция покрывающая коронку зуба, белого цвета. Под действием различных веществ (кофе, фтор, крепкий чай) эмаль может темнеть, желтеть. Она помогает зубам переносить большие нагрузки при пережевывании пищи и при откусывании ее. Основная ее функция это защита зубов от повреждающих факторов.
- Цемент – находится под эмалью, по структуре похож на костную ткань. По свойствам цемент не так прочен как эмаль. Основная его функция – укреплять зуб в его лунке.
- Дентин – костная ткань, которая является основной частью зуба. Дентин это структура, от которой зависит основной цвет зубов.
- Пульпа – ткань в полости зуба, в которой находятся сосуды и нерв.
Строение десны
Патогенез пародонтита
Общие заболевания организма снижают барьерные и защитные функции тканей пародонта, в итоге устойчивость к патогенным микробам сильно уменьшается. Наиболее важными из них являются: вирусные заболевания, герпес, сахарный диабет, лейкемия, авитаминоз, язвенная болезнь желудка и двенадцатиперстной кишки, кожные заболевания, мочекаменная болезнь, применение некоторых лекарственных средств, стресс.
Влияние стресса: научные эксперименты доказали, что сильный постоянный стресс вызывает в тканях пародонта патологические механизмы. Психоэмоциональная травма влияет нервно-эндокринно-иммунные взаимоотношения.
К наследственным факторам предрасположенности к пародонтиту относится функциональные нарушения нейтрофильных гранулоцитов и моноцитов, уменьшение защитной функции ротовой жидкости, малая толщина альвеолярной кости и тонкая слизистая оболочка десны.
Курение — распространённый фактор риска возникновения и развития пародонтита. Табачный дым содержит более 2000 потенциально токсичных веществ для тканей полости рта. У курильщиков более активно образуется зубной камень, налёт, таким образом создаются хорошие условия для размножения бактерий. К тому же никотин влияет на сосудистое русло десны, ухудшая микроциркуляцию.
Нарушение функции половых желез: избыточное количество эстрогена и прогестерона в крови увеличивает проницаемость сосудов пародонта и чувствительность десны к воздействию микроорганизмов.
58.Особенности строения тканей пародонта у детей в возрастном аспекте.
Пародонт представляет собой комплекс тканей окружающих зуб, куда входят собственно зуб, периодонт, слизистая оболочка десны, цемент и костная стенка альвеолы.
В период временного прикуса:
Слизистая: эпителиальный покров тонкий, малодифференцированный, с незначительным углублением эпителиальных сосочков, без явления ороговения. Базальная мембрана тонкая, имеет нежное строение. Цемент: клеточный цемент обнаруживается в области верхушек корней временных зубов. К моменту начала резорбции корней слой клеточного цемента становиться более мощным.
Костная ткань: рентгенологический рисунок формирующейся костной ткани беден, не выражен. Костный рисунок крупнопетлистый, мало дифференцированный. Четко контрастируют лишь решетчатые (твердые) пластинки фолликулов постоянных зубов и периодонта временных, а также минерализованные ткани зубов. Периодонтальные щели почти в 2 раза шире, чем у взрослых, а кортикальные пластинки более широкие, но менее интенсивные. Вершины перегородок имеют различную форму: округлую, реже острую. Они проецируются вблизи эмалево-цементной границы.
В период сменного прикуса:
Слизистая: слой эпителия утолщается. Эпителиальные сосочки приобретают более рельефную форму и глубину, базальная мембрана утолщается, ее коллагеновые структуры становятся плотнее, ориентированнее. В этом возрасте происходит постепенное созревание коллагена и уменьшается склонность к диффузным реакциям.
Цемент: в связи с резорбцией корней увеличивается число клеток цемента, и клеточный цемент временных больших коренных зубов в 10-11 лет покрывает ½ длины корней.
Костная ткань: у прорезавшихся зубов вершины межзубных перегородок как бы срезаны в сторону прорезывающегося зуба и располагаются на уровне эмалево-цементной границе прорезавшегося и прорезывающегося зубов. С окончанием прорезывания зубов вершины перегородок принимают различные очертания: острые или округлые. Образование и минерализация вершин и твердых пластинок межзубных костей заканчивается после закрытия верхушечного отверстия корней. По мере формирования зубов одноименных групп: в целом во фронтальном участке к 8-9 годам, а в боковых – к 14-15 годам.
В период постоянного прикуса:
Слизистая: десна имеет зрелую дифференцированную структуру. Цемент: большая часть (²/3) сформированных корней покрыта бесклеточным цементом, так называемым первичным, а апикальная треть корней покрыта вторичным клеточным цементом. Наслаивание клеточного цемента происходит медленно в сравнении с процессами резорбции и регенерации костной ткани.
Костная ткань: рисунок губчатого вещества четкий. Костная ткань верхней челюсти и фронтального участка нижней челюсти имеют мелкопетлистое строение. А боковых участков нижней челюсти –
Пародонтит
Это заболевание считается одним из самых распространенных. Оно сопровождается воспалением пародонта, который выполняет ряд важных функций, включая барьерную, удерживающую и амортизирующую. Из-за воспалительного процесса перегородки постепенно разрушаются, а междесневое соединение становится слишком слабым. Если не начать лечение, заболевание приведет к повышению концентрации сахара в крови, а также инсульту и инфаркту.
Причины
К развитию пародонтита приводит застой крови. Причиной этого явления может быть употребление слишком мягкой пищи, из-за чего необходимая нагрузка на зубы и десны не оказывается. В результате возникает благоприятная среда для дальнейшего развития воспаления.
К другим причинным факторам относятся:
- несоблюдение гигиены;
- неправильное пломбирование и протезирование;
- заболевания слюнных желез и ЖКТ;
- атеросклероз;
- сахарный диабет;
- курение и злоупотребление алкоголем;
- беременность;
- регулярный прием различных медикаментов;
- несбалансированное питание;
- генетическая предрасположенность.
В некоторых случаях наблюдается локализованная форма пародонтита. Ее причинами бывают:
- патология прикуса;
- проксимальный кариес;
- травмирование;
- попадание мышьяковистой пасты на десну.
Развитие пародонтита
Заболевание всегда начинается с образования отложений на зубах. В процессе чистки налет удаляется, но уже через сутки он образуется вновь. Если не соблюдать правила гигиены или неправильно чистить зубы, то через несколько дней налет затвердеет и превратится в камень. Если его не удалить, начнется разрушение зуба. Помимо этого, постепенно воспаляется десна, что приводит к гингивиту. Если на этой стадии не начать лечение, то образуется карман, заполняемый налетом и бактериями.
Лечение
При пародонтите лечение всегда начинается с удаления отложений и камней. После этого проводится аккуратная чистка зубных корней с последующей полировкой. Между процедурами необходимо выдержать промежуток в 2-3 дня. При выполнении подобных манипуляций используется местная анестезия. Благодаря правильному снятию камня удается уменьшить размеры карманов и количество бактерий.
Чистка необходима даже в том случае, когда показано хирургическое вмешательство, ведь при наличии инфекции возможно развитие ряда осложнений.
Лечение пародонтита предусматривает проведение кюретажа, а именно его закрытого и открытого метода. Первый вариант используется в случае, когда карманы имеют глубину до 6 мм. Сначала на зубах удаляется камень, а затем останавливается воспалительный процесс, а гной выводится из кармана. После этого десны обрабатываются антисептиком. Сюда же накладывается специальная повязка. Через 1-2 месяца проводится тщательный осмотр и измерение глубины карманов. Если они уменьшились или вообще закрылись, то процедура считается успешной. Благодаря ей удается укрепить зубы, а также избавиться от кровоточивости и неприятных ощущений.
Открытый кюретаж показан при глубине кармана более 5-6 мм. Преимуществом такой процедуры считается возможность достичь глубоких слоев для их тщательной очистки. После этого десны аккуратно ушиваются. Пациенту назначаются пасты и препараты, снижающие чувствительность. Также показано применение противовоспалительных средств, помогающих избежать кровоточивости.
Диагностика пародонтита
В диагностике пародонтита большое значение имеют клинические данные и длительность заболевания.
При осмотре пациента с пародонтитом врач обращает внимание на количество и качество зубных отложений, состояние дёсен, глубину преддверия рта, прикус, состояние уздечек языка и губ, подвижность зубов, наличие и глубину пародонтальных карманов. В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма
В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина
В процессе первичного обследования производится проба Шиллера — Писарева, определение индекса гигиены и пародонтальных индексов, составляется специальная карта — пародонтограмма. В этой карте обозначаются пародонтальные карманы, фиксируется их глубина и ширина.
В карте описывается, какие зубные отложения, подвижность и кровоточивость имеет каждый зуб. Отмечается оголение корней зубов. Пародонтальную карту повторно заполняют после проведённого курса лечения, далее это делают ежегодно, чтобы отслеживать течение заболевания.
При пародонтите используются исследование соскоба из десневого кармана методом ПЦР, хемилюминесценции слюны и бакпосева отделяемого зубодесневых карманов.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
Из дополнительных обследований может быть рекомендовано биохимический анализ крови на содержание глюкозы и С-реактивного белка, а также определение сывороточных антител IgA, IgM и IgG.
С целью установки степени тяжести пародонтита проводится ортопантомография — снимок полной верхней и нижней челюсти и височно-нижнечелюстного сустава. Такой метод менее информативный, он используется по большей части для обследования сустава.
Компьютерная томография — самый точный метод диагностики, он исключает ошибки при диагностике пародонтита, так как томограмма даёт возможность точно определить тип костных карманов и измерить их распространённость, ширину и глубину.
По КТ пародонтолог оценивает состояние костной ткани в разных плоскостях, что невозможно сделать с помощью плёночных снимков. Следовательно, врач правильно определит стадию заболевания и грамотно спланирует лечение.
Прицельная внутриротовая рентгенография позволяет исследовать периапикальные ткани и межальвеолярную кость в области 1–2 зубов.
При наличии сопутствующей патологии врач может направить пациента на консультацию к другим специалистам — терапевту, эндокринологу, гастроэнтерологу, гематологу, иммунологу или ревматологу.
Классификация болезней пародонта
Повлиять на развитие воспаления пародонта может обычное несоблюдение гигиены полости рта. В результате это приведет к образованию таких болезней:
- Гингивит – начальная стадия воспалительного процесса. Причин развития гингивита может быть несколько: внешние – травма, ожоги, лучевое воздействие; внутренние – патологии прикуса, нехватка витаминов, расстройства ЖКТ, снижение иммунитета. Симптомы: воспаление десен, их кровоточивость.
- Пародонтит — воспаление мягких тканей. Обычно причиной заболевания становится запущенный гингивит; также оно может развиться в результате нарушенного обмена веществ и вредных привычек (табакокурение). Если не начать лечить пародонтит вовремя, воспаление затронет костную ткань, и можно будет расстаться даже со здоровыми зубами.
- Маргинальный периодонтит. Он сопровождается болью у края десны и ее покраснением в том месте, где произошла травма. Маргинальный периодонтит развивается в результате травмирования десневой ткани (например, семечкой). Травма приводит к воспалению краевого периодонта. Если его своевременно не убрать, то появится маргинальный периодонтит.
- Пародонтоз. Заболевание носит прогрессирующий характер, так как разрушает ткани десны, удерживающие зуб. Если не лечить пародонтоз, то возрастает риск потери зубов. Он способствует дистрофии и обнажению корней зуба.
Можно ли лечить пародонтит лазером?
инфекции
Сколько сеансов облучения лазером необходимо при пародонтите?
- На ранней стадии обычно достаточно одной процедуры;
- при запущенной форме пародонтита, как правило, необходимо 2-3 процедуры.
В чем преимущества лечения пародонтита лазером?
- Отсутствие кровотечения. Лазерный луч сразу прижигает кровеносные сосуды, поэтому методика практически бескровная.
- Отсутствие боли. Обычно при использовании лазера пациент не чувствует болевых ощущений.
- Нет необходимости в длительном восстановлении. После процедуры можно сразу идти домой и заниматься привычными делами.
- Данная методика имеет немного противопоказаний. Ее можно применять у детей младшего возраста, беременных женщин, людей, страдающих аллергией.
- Не нужна длительная и сложная подготовка.
- Надежное предотвращение рецидива в будущем. Лазер эффективно уничтожает инфекцию и пораженные ткани.
Противопоказания к лечению пародонтита лазером
Противопоказания
- наличие онкологического заболевания, особенно в ротовой полости;
- туберкулез;
- тяжелый сахарный диабет;
- недавно перенесенный инфаркт.
Осложнения пародонтита
Главным последствием несвоевременно диагностированного пародонтита является вторичная адентия, то есть выпадение зубов и, соответственно, уменьшение объёмов костной ткани в области поражённых зубов. В последствии это может привести к невозможности провести имплантацию и обеспечить пациента несъёмным протезом.
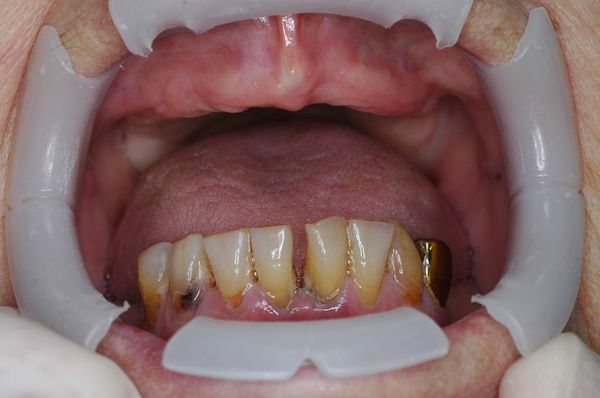
Но осложнения ввиду обширного инфицирования также могут стать причиной появления и развития разнообразных заболеваний и проблем.
- Ревматоидный артрит. Выявлено, что пациенты с пародонтитом в 2 раза чаще заболевают ревматоидным артритом. Установлено, что бактерии, связанные с воспалительными процессами десны, обнаруживаются у 50% людей, страдающих ревматоидным артритом. При поражении десны, может возникать такой побочный эффект, как отёки суставов.
- Инфаркт миокарда или инсульт. Доказано, что бактерии-возбудители, вызывающие воспаление в дёснах, принимают участие и в тромбообразовании, что может приводить к таким тяжёлым осложнениям и последствиям.
- Атеросклероз. Продукты жизнедеятельности патогенных бактерий и воспалительные цитокины и хемокины меняют восприимчивость поверхностных рецепторов клеток эндотелия в сосудах, что приводят к выраженному оседанию молекул, впоследствии чего происходит апоптозное разрушение эндотелиальных клеток сосудов.
- Обширный сепсис. Если пациент имеет ослабленный иммунитет, то инфекция, скапливающаяся в пародонте, может распространиться через кровь и привести к заражению организма.
- Болезни дыхательной системы — эмфизема лёгких, бронхит, пневмония.
Пародонтит опасен для беременных: инфекция, которая располагается в полости рта, провоцирует выделение особых активных веществ, способных привести к воспалению матки, что повышает риск преждевременных родов.
Важные признаки
Первый и самый важный симптом пародонтита – это кровь во время чистки зубов. Пародонтоз в большинстве случаев проходит скрытно, без проявления воспалительного процесса. Основным признаком является раскрытие околозубного пространства в результате разрушения тканей десен. При этом зубы могут держаться долго, начинают шататься, когда ткани десен опущены очень низко.
Иные признаки:
- Много зубного налета.
- Десна имеют неестественный цвет, слишком бледные.
- Может возникать легкий зуд десен.
- Чувствительность к горячему, холодному, кислому.
Пародонтоз – серьезное заболевание полости рта, которое на ранних стадиях может протекать бессимптомно. Из-за этого человек вовремя не успевает обратиться к стоматологу и начать лечение.
Пародонтит не проходит без сопровождающих факторов, всегда проявляется активно. В начале болезни появляется кровоточивость десен. В этот период можно еще вылечить расстройство, так как воспаление не затронуло пародонтальную связку, расположенную вокруг зуба.
В случае отсутствия надлежащего лечения, болезнь начинает поражать эту связку, в итоге образовывается десневой карман. В этом месте активно размножаются бактерии, развивается воспалительный процесс и поражается большая площадь тканей. В этот период начинают шататься зубы, если не принять необходимые меры терапии, можно потерять их.
На начальном этапе пародонтит может провоцировать такие симптомы:
- Проблемы с пережевыванием еды.
- Неприятное ощущение в деснах.
- Плохой запах изо рта.
- Шатание зубов.
Если такая болезнь обретает хроническую форму, часто симптомы могут обостряться. При этом может наблюдаться:
- Высокая температура тела.
- Покраснение и боль в деснах.
- Выделение гноя.
- Изменение общего состояния.
Стадии пародонтоза
Парадонтоз систематизируется по уровню рассредоточения, ориентации развития и ступеням протекания. По распространенности: локализованный (обозначение шеек зубов на локальном месте зубной дуги) и генерализованный (дегенеративные преобразования сочетаются на протяжении зубного ряда или челюстей). По течению: хронический. «Острой» фазы не выявляют, отмечается только прогрессирование хронической формы (обострение, ремиссия). По стадиям протекания или по степени атрофии челюсти подразделяют пять стадий: начальная, первая, вторая, третья, четвертая.
• Начальная стадия пародонтоза: практически ничем не обозначается. Шейки зубов предпринимают оголение. Пациент может отметить зуд, кровотечение десен при акте еды, вероятно возрастание чувствительности в регионе шейки. Рентгенологическое обследование неинформативно.
• Первая стадия (легкая степень) пародонтоза: отмечается рецессия, гиперэстезия периодическая, отмечается незначительная мобильность, зуб в пределах дуги, в локации шейки твердые наложения, десна отечна, красноватого оттека. На рентгенограмме визуализируют первоначальные дегенеративные преобразования.
• Вторая стадия (средняя степень) пародонтоза: синеватая окраска десны, кровоточит при задевании, рецессия, промеж зубов щели, пародонтальная выемка до 6 мм глубиной, где оседает зубное наложение; серозно-гнойное отделяемое и кровь при совмещении с воспалением. Зуб мобилен и в боковом тренде. На рентгенограмме значительные деструктивные преобразования альвеолярного отростка до половины длины радикса.
• Третья стадия (тяжелая) пародонтоза: зуб мобилен, во всех направлениях и при нажимании языком, поверхность радикса обнажена больше чем наполовину высоты, закрыта зубными наложениями, десна опущена, чувствительность от всех видов раздражителей, межзубные щели расширены еще более, зубодесневое углубление больше 5 мм, выемки углубляются, при нажимании на грань десны выступает гной. Нарушается жевание и артикуляция, подсоединяются воспалительные черты. На рентгенограмме: деформация кости на 1 см, больше половины высоты корня.
• Четвертая стадия пародонтоза: оголение шеек больше 2/3 высоты радикса, покрытое зубными наложениями, фиксация в мягких тканях, зубной карман доходит до апекса, при нажимании гнойное отделяемое, зуб подвижен во всех трендах, слизистая пастозной окраски на фоне атрофических явлений. При выраженных воспалительных признаках десна краснеет и утолщается. На рентгенограмме значительная атрофия, зуб соединен с костью верхушкой.