Инфекции нижних дыхательных путей
Содержание:
Лечение ОРЗ у детей
Острые респираторные заболевания возникают не только у взрослых, детей среднего возраста, но и у новорожденных. Именно поэтому знания о лечении этой острой инфекции необходимы каждой маме. Чаще всего, если выявить заболевание на первых стадиях, лечение будет состоять лишь из хорошего ухода и постельного режима
Особенно важно срочно начинать лечение маленьких детей, т.к. вирус распространяется по новорожденному организму крайне быстро
Главная цель родителей во время борьбы с ОРЗ — укрепить иммунную систему ребенка. Но, по неопытности, молодые мамы часто совершают ошибки, которые впоследствии могут только ухудшить положение.
Общие рекомендации по лечению ОРЗ у детей
Каковы же основные рекомендации по лечению? Перечень необходимых мер для создания условий, способствующих борьбе организма с вредоносной инфекцией:
- Создание здоровой атмосферы. Бактерии и вирусы гибнут в прохладном проветриваемом помещении. Регулярная влажная уборка и невысокие температуры способствуют очищению легких ребенка от слизи и пыли.
- Питье в больших количествах ускорит выведение вредных веществ из организма. Употреблять рекомендуется негазированную воду комнатной температуры.
- Промывание носа раствором морской соли, готовым физраствором или лекарственными препаратами с морской водой. Это метод борьбы с микроорганизмами на слизистой носа.
- Легкая, но питательная пища (каши, бульоны, овощные пюре) для восстановления обмена веществ.
- Регулярный дневной сон для ускоренного выздоровления.
Лечение ОРВ невозможно без медикаментов. Существует огромный спектр лекарств, каждое из которых оказывает особое воздействие на патологию. В первые сутки обострение следует принимать противовирусные средства. При головных болях и температуре назначают жаропонижающие и обезболивающие препараты. Антибиотики при ОРЗ выписываются все реже, т.к. они уничтожают все бактерии организма, в том числе и полезные. Справиться с инфекцией сейчас, в 2020 году, можно и без них.
Противовирусные препараты.
Они способствуют скорому выведению вируса из организма
Принимать их следует осторожно, т.к. возникает привыкание
Выбирать и рассчитывать дозировку, исходя из возраста ребенка.
Противовирусные средства делят на: лекарства широкого применения (Виферон, Анаферон, Кагоцел, Гриппферон) и конкретно против вируса гриппа (Римантадин, Тамифлю, Орвирем).
Капли от насморка
С начала развития ОРВ, когда выделения из носа жидкие и прозрачные, воспользуйтесь средствами для сужения сосудов (Називин, Тизин, Виброцил).
Когда выделения из носа сгущаются и становятся желтыми, следует использовать антибактериальных препаратов (Протаргол, Пиносол). Это натуральные лекарственные препараты, которые быстро уничтожают бактерий из полости носа.
Средства против кашля
Кашель — это реакция организма на бактерии, которая способствует выведению вирусов механическим способом. Пытаться устранить кашель при инфекционных болезнях нужно. Принимать отхаркивающие средства следует только когда инфекция перерастает в бронхит или после консультации с лечащим врачом. Снять болезненные ощущения в глотке и устранить удушающий кашель можно с помощью леденцов (Доктор Мом, Линкас) или спрея (Ингалипт, Тантум Верде).
Народные средства
Лечение ОРЗ у малышей народными способами должно быть обдуманным решением. Перед применением этих методов проконсультируйтесь с педиатром и убедитесь, что у ребенка нет аллергии на предложенные продукты.
Народные методы лечения:
- Употребление малины. Это безопасный продукт, употреблять который советуют даже врачи. В этой ягоде содержится комплекс витаминов, она обладает противовирусным и жаропонижающим свойством. Предлагайте ребенку малину в свежем или замороженном виде, добавляйте в чай целиком или приготовьте варенье;
- Молоко и мед. В кипяченое горячее молоко влейте мед, хорошо перемешайте и дайте малышу перед сном. Это средство для борьбы с температурой и слабостью;
- Сок лимона и мед. Пять столовых ложек лимонного сока смешайте с 1 столовой ложкой коньяка и меда. Перемешав, оставьте в прохладном месте на сутки, затем дайте ребенку;
- Лук и чеснок. Незаменимые противовирусные средства, которые ускоряют лечение простудных заболеваний. Если малыш отказывается от этих продуктов, измельчите их в кашицу и смешайте с медом. Принимать такое лекарство следует 1 раз в день, запивая теплой водой;
- Отвары трав. Аптечные сборы трав, которые можно заварить и пить вместо чая, отлично помогают в борьбе против кашля и насморка, снимают симптомы ОРВИ и повышают иммунитет.
Патогенез
В начальный период болезни вирус размножается во входных «воротах инфекции»: носу, носоглотке, гортани, что проявляется в виде рези, насморка, першения, сухого кашля. Температура обычно не повышается. Иногда в этот процесс вовлекаются слизистые глаз и желудочно-кишечного тракта.
Затем вирус попадает в кровь и вызывает симптомы общей интоксикации: озноб, головная боль, ломота в спине и конечностях. Активация иммунного ответа приводит к выработке организмом антител к вирусу, вследствие чего кровь постепенно очищается от него, и симптомы интоксикации ослабевают.
На финальном этапе неосложнённой ОРВИ происходит очищение дыхательных путей от поражённых вирусом слоёв эпителия, что проявляется как насморк и влажный кашель с отхождением слизистой или гнойной мокроты.
Лечение дискинезии
Как правило, ДЖВП у детей хорошо устраняется коррекцией режима питания и переходом на диету. Подросткам рекомендуют пересмотреть образ жизни, заниматься спортом и отказаться от вредной еды. Лекарственные препараты назначают для уменьшения болезненности, с этой задачей справляются спазмолитические средства.
При выявлении сопутствующих заболеваний, обязательно проводится их лечение. Антибиотики, противовоспалительные по показаниям, желчегонные препараты при гипотонии желчных путей назначает гастроэнтеролог. При гипертонической ДЖВП рекомендован прием успокаивающих средств, чтобы не провоцировать обострение.
В лечебный комплекс обязательно включают физиотерапевтические процедуры:
- лекарственный электрофорез на область правого подреберья со спазмолитическими препаратами, сульфатом магния;
- аппликации с парафином;
- лечение гальваническим током;
- эндометрия – методика прогревания высокочастотным электрическим током;
- диадинамотерапия – способ импульсной терапии;
- индуктотермия – лечебное воздействие переменным магнитным полем.
Курс физиотерапии дополняет рефлексотерапия и массаж воротниковой зоны.
Диета
Залогом устранения функциональных расстройств является правильное питание. Его основу должны составлять нежирные продукты, растительная пища, богатая витаминами и минералами. Ребенку с дискинезией желчевыводящих путей можно кушать:
- первые блюда на овощном бульоне;
- каши на нежирном молоке;
- картофельное пюре, отварные макароны;
- овощи и фрукты в свежем и запеченном виде;
- молоко и кисломолочные продукты;
- бублики, сухари, булочки, сухой бисквит, но без крема;
- фруктовые желе, мармелад, зефир, шоколад в ограниченном количестве;
- из напитков – компоты, кисели, отвар ромашки, шиповника, некрепкий чай с медом.
Родителям рекомендуют ограничить в рационе ребенка яйца, кондитерские изделия. Абсолютный запрет распространяется на сладкую газированную воду, фаст-фуд, чипсы, сухарики, жирное мясо, копчености, соленья, консервы.
Народные рецепты
Фитотерапия при дискинезии желчного пузыря используется только по назначению педиатра. Натуральные компоненты, используемые в народной медицине, могут принести не только пользу, но и вред организму
У малышей чаще, чем у взрослых встречается аллергия, поэтому к травам нужно относиться с осторожностью
Самыми простыми народными средствами являются отвар шиповника и ромашковый чай. На протяжении многих десятилетий они оказывают пользу и помощь в лечении желчной системы. Чтобы приготовить средство, достаточно заварить плоды шиповника или цветки ромашки кипятком и немного настоять.
Лечебный чай при дискинезии можно готовить с добавлением кукурузных рылец. Для этого понадобится сухое сырье, его можно купить в аптеке. Рыльца комбинируют с листьями черной смородины, тимьяном, мятой. Чай заваривают 20 минут, после чего дают выпить ребенку: половину стакана утром, другую часть – вечером. Если томить кукурузные рыльца на медленном огне в течение часа, получится отвар. Им лечат ребенка в течение 14 дней.
Тюбажи
Слепое зондирование детям делают только по назначению врача. Гастроэнтеролог подбирает средство, которое будет использование для очищения желчевыводящих путей. Предпочтение отдают травяным сборам или минеральной воде. Они обеспечивают щадящую чистку без агрессивного воздействия.
Тюбаж проводят в условиях стационара или дома. Ребенок натощак выпивает подготовленный раствор, после чего его укладывают на правый бок, подложив под область правого подреберья теплую грелку. Через 2 часа после прогревающих процедур, начинается активное очищение естественным путем.
Медикаментозная терапия
У детей лечение дискинезии желчевыводящих путей носит исключительно симптоматический характер:
- спазмолитики, чтобы уменьшить выраженность болевого приступа;
- седативные препараты для снижения реакции на раздражители;
- средства для мягкого вывода желчи;
- пробиотики для нормализации работы кишечника.
Комплекс поливитаминов врачи назначают для улучшения иммунитета.
Диагностика
Постановка диагноза начинается с визуального осмотра больного, при этом специалист может обнаружить отёчность и гиперемию слизистых, нарушение дыхательной функции, слезоточивость.
Обязательной процедурой является пальпация лимфоузлов, а также прослушивание лёгких, которое позволит услышать хрипы и оценить работу лёгких.
Установить разновидность возбудителя можно с помощью бакпосева из зёва и ноздрей. Для выявления степени интенсивности воспаления врач может порекомендовать сдать кровь и мочу.
Заподозрив болезни нижних органов дыхания, проводят рентген и другие методы диагностики, например, бронхоскопию.
Что такое инфекция?
Наверняка многим известно, что инфекция, попавшая в организм, в большинстве случаев, является причиной практически любой болезни. То же самое происходит и с верхними дыхательными путями, как только иммунитет дает сбой, всевозможные микроорганизмы начинают стремительно развиваться, основывая целые колонии. Вследствие такой активности человек заболевает каким-либо заболеванием. Что касается этих микроорганизмов, то к ним относятся следующие:
- Вирусы;
- Бактерии;
- Грибки.
Причин, по которым перечисленные выше микроорганизмы так любят селиться именно в горле, существует несколько, а именно:
- В глотке находятся миндалины, которые являются естественным защитным механизмом нашего тела, принимающим на себя первый, самый сильный удар. То есть проникая в горло, инфекция задерживается именно в лимфоидном кольце, а небные миндалины, являющиеся часть верхних дыхательных путей, входят в это кольцо и являются крупнейшими.
- Слизистая оболочка горла устроена таким образом, и имеет такой микроклимат, что размножение в этой среде микробов происходит крайне легко, при условии, что иммунитет не справляется со своими задачами.
Таким образом, любое попадание в организм инфекции при пониженном уровне иммунной системы грозит началом какой-либо болезни, которая в 90 процентах случаев затронет верхние дыхательные пути и придется начинать незамедлительное лечение.
История и физика
Клинический спектр COVID-19 варьируется от бессимптомных или малосимптомных форм до клинических состояний, характеризующихся дыхательной недостаточностью, требующей искусственной вентиляции легких и поддержки в отделении интенсивной терапии, до полиорганных и системных проявлений в виде сепсиса, септического шока и синдромов полиорганной дисфункции (MODS).
В одном из первых сообщений о заболевании ученый Huang показал, что пациенты страдали лихорадкой, недомоганием, сухим кашлем и одышкой. Компьютерная томография (КТ) грудной клетки показала пневмонию с отклонениями от нормы во всех случаях. Около трети из них (13, 32%) требовали помощи в отделении интенсивной терапии. В итоге было зафиксировано 6 (15%) смертельных случаев.
Тематические исследования ещё одного ученого Li, опубликованные в Медицинском журнале Новой Англии (NEJM) в январе 2020 г., охватили первые 425 случаев, зарегистрированных в Ухане. Данные показывают, что средний возраст пациентов составлял 59 лет с диапазоном от 15 до 89 лет. Таким образом, они не сообщали о клинических случаях у детей младше 15 лет. Существенных гендерных различий не было – 56% составили мужчины. В последующих отчетах отмечается меньшая распространенность женского пола.
Клинические и эпидемиологические данные Китайского центра контроля заболеваний и данные о 72 314 историях болезни (подтвержденных, предполагаемых, диагностированных и бессимптомных случаев) были опубликованы в Журнале Американской медицинской ассоциации (JAMA), что стало первой важной иллюстрацией эпидемиологической кривой Китая. Во время вспышки было 62% подтвержденных случаев, в том числе 1% случаев, которые были бессимптомными, но были лабораторно-положительными (тест на вирусную нуклеиновую кислоту). . Кроме того, общая летальность (по подтвержденным случаям) составила 2,3%
Следует отметить, что погибли в основном пациенты пожилого возраста, особенно в возрасте ≥ 80 лет (около 15%) и от 70 до 79 лет (8,0%). Приблизительно половина (49,0%) погибших пациентов страдали от ранее существовавших сопутствующих заболеваний, таких как сердечно-сосудистые заболевания, диабет, хронические респираторные заболевания и онкологические заболевания. 1% пациентов были в возрасте 9 лет и младше, но смертельных случаев в этой группе не было
Кроме того, общая летальность (по подтвержденным случаям) составила 2,3%. Следует отметить, что погибли в основном пациенты пожилого возраста, особенно в возрасте ≥ 80 лет (около 15%) и от 70 до 79 лет (8,0%). Приблизительно половина (49,0%) погибших пациентов страдали от ранее существовавших сопутствующих заболеваний, таких как сердечно-сосудистые заболевания, диабет, хронические респираторные заболевания и онкологические заболевания. 1% пациентов были в возрасте 9 лет и младше, но смертельных случаев в этой группе не было.
Авторы отчета китайского CDC разделили клинические проявления заболевания по степени тяжести:
- Легкое заболевание: не пневмония и легкая пневмония – 81% случаев.
- Тяжелое заболевание: одышка, частота дыхания ≥ 30 / мин, сатурация крови кислородом (SpO2) ≤ 93%, соотношение PaO2 / FiO2 или P / F <300 и / или инфильтраты легких> 50% в течение 24-48 часов – 14% случаев.
- Критическое заболевание: дыхательная недостаточность, септический шок и / или полиорганная дисфункция (MOD) или недостаточность (MOF) – 5% случаев.
Согласно последующим отчетам, у 70% пациентов заболевание протекает бессимптомно или с очень легкими симптомами, в то время как у оставшихся 30% наблюдается респираторный синдром с высокой температурой, кашлем до достижения тяжелой дыхательной недостаточности.
Таким образом, данные, полученные из отчетов и директив органов здравоохранения, позволяют разделить клинические проявления болезни в зависимости от степени тяжести клинических картин. COVID-19 может проявляться в легкой, средней или тяжелой форме. Среди тяжелых клинических проявлений – тяжелая пневмония, ОРДС, а также внелегочные проявления и системные осложнения, такие как сепсис и септический шок.
Клиническое течение болезни, по-видимому, предсказывает благоприятную тенденцию у большинства пациентов. В некотором количестве случаев, процентную составляющую которых еще предстоит определить, примерно через неделю происходит внезапное ухудшение клинических состояний с быстро ухудшающейся дыхательной недостаточностью и MOD / MOF. В качестве ориентира можно использовать критерии степени тяжести дыхательной недостаточности и диагностические критерии сепсиса и септического шока.
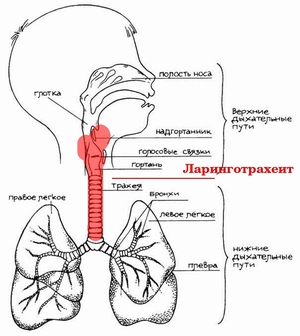
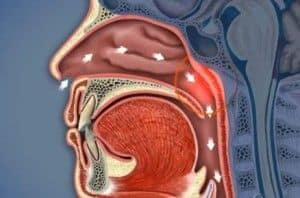
Устройство верхних дыхательных путей
Прежде чем перейти непосредственно к самим инфекциям или начать рассматривать их лечение, стоит сказать пару слов о том, что собой представляют верхние дыхательные пути. По сути, это совокупность некоторых органов и отделов горла, в которых они расположены. В частности речь идет непосредственно о глотке, так как этот орган имеет целых три отдела, два из которых имеют прямое отношение к определению – верхние дыхательные пути.
Первым из этих отделов, самым верхним, является носоглотка. Данный орган совмещает в себе как всю полость носа, с входящими туда слизистой оболочкой, капиллярами, хоанами и так далее, а также верхнюю часть глотки, куда выходят хоаны. Кстати говоря, хоаны представляют собой своего рода каналы, по которым движется вдыхаемый носом воздуха, направляющийся в легкие.
Второй отдел, относящийся к верхним дыхательным путям – это ротоглотка и полость рта. Данный отсек также имеет прямое отношение к функции дыхания, но уже через рот. А вот воздух через ротоглотку проходит не через хоаны, а попадает в трахею и легкие с помощью зоба. В ротоглотке также расположено лимфоидное кольцо, самым крупным образованием которого являются небные миндалины. Данный элемент имеет самое прямое отношение к иммунной системе, небные миндалины (или гланды) также относятся к верхним дыхательным путям, и именно они больше всего подвержены воздействию всевозможных инфекций, так как стоят на пути их шествия в наш организм, выполняя функцию живого щита.
Кстати говоря, воздух, попавший систему верхних дыхательных путей, проходит несколько стадий фильтрации, увлажнения и очищения от всевозможных микробов и частичек пыли. Только после этих процедур, которые становятся выполнимыми благодаря внутреннему строению верхних дыхательных путей, он получает доступ к легким.
Грипп
После инкубационного периода, то есть от 12 до 48 часов, появляется лихорадка, озноб, головная, мышечная и суставная боль, чувство слабости.
Грипп – вирусное инфекционное, очень заразное заболевание, которое поражает все возрастные группы. Может заболеть как ребенок любого возраста, так и взрослый человек. После инкубационного периода, то есть от 12 до 48 часов, появляется лихорадка, озноб, головная, мышечная и суставная боль, чувство слабости. Заболевание сопровождается кашлем, расстройством желудка и может вызвать другие серьезные вторичные инфекционные осложнения.
У взрослых, которые уже страдают от некоторых хронических заболеваний, течение гриппа бывает осложненным. Маленькие дети и пожилые люди –наиболее уязвимая группа. По оценкам, в среднем в сезон гриппа происходит около 850 000 случаев заболевания. Необходимо симптоматическое лечение с постельным режимом. В случае вторичных осложнений или больным с серьезным риском вводятся антибиотики.
Пневмония
Основные критерии диагностики пневмонии и отличие ее от инфекций нижних дыхательных путей заключаются в следующемх:
- острый кашель или значительное ухудшение хронического кашля;
- одышка;
- учащенное дыхание;
- высокая температура продолжительностью более четырех дней;
- новые инфильтраты на рентгенограмме грудной клетки.
В ходе многих исследованиях было показано, что последовательно наиболее частой причиной внебольничной пневмонии в европейских странах является пневмококк, на втором месте – гемофильная палочка, Moraxella catarrhalis, стафилококк, реже – грамотрицательные бактерии.
При лечении внебольничной пневмонии применяются два подхода, которые основаны на выводах ретроспективных исследований. Речь идет о комбинированной терапии с бета-лактамным антибиотиком вместе с макролидами или доксициклином, либо же о монотерапии хинолоном.
В первом варианте положительно используется иммуномодулирующий эффект макролидов, которые эффективны также в случаях одновременного заражения микоплазмой пневмонии, хламидией пневмонии, легионеллой.
Смешанная инфекция с присутствием более патогенных микроорганизмов происходит в 6–13% случаев. Если после трех дней не наступает никакого улучшения клинического состояния или прогрессируют рентгенологические данные, необходимо пересмотреть первоначальный вариант и изменить лечение антибиотиками.
Предотвратить это состояние могут новые отборы биологического материала из дыхательных путей, в том числе, бронхоскопические аспираты, чтобы лечение было полностью целенаправленным. В этих случаях необходимо охватить не только обычный бактериальный спектр, но и часто резистентные штаммы – пневмококк, синегнойную палочку, золотистый стафилококк и анаэробные бактерии.
При внутрибольничной пневмонии, при которой инфекционный агент происходит из больничной среды, речь идет чаще всего об энтеробактериях – синегнойной бактерии, пневмококке, стафилококке, анаэробных бактериях
В этом случае очень важно раннее лечение в течение четырех часов, которое изначально является нецелевым. Обычно терапия включает в себя комбинацию аминогликозидов для покрытия грамотрицательных бактериальных популяций и препаратов, эффективных при анаэробных патогенных микроорганизмах и грибах
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 5000 | 15000 | 10000 | 10000 | 10000 | 10000 | 9000 | 5000 | 15000 | 10000 | 10000 | 10000 | 10000 | 9000 |
Что нужно пройти при подозрении на заболевание
1. Флюорография
Флюорография
Трактовка флюорографического заключения «усиление легочного (сосудистого) рисунка» наблюдается при остром воспалении любого происхождения, в том числе и ОРВИ. Усиление легочного рисунка при воспалительных заболеваниях, как правило, исчезает в течение нескольких недель после перенесенного заболевания.
Симптомы
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Заложенность носа, насморк | 100% |
| Кашель, усиливающийся по ночам | 100% |
| Общее повышение температуры тела (высокая температура, повышенная температура) | 100% |
| Постоянный сухой кашель | 100% |
| Затруднение или отсутствие носового дыхания | 40% |
| Носовой оттенок голоса (гнусавый голос) | 30% |
| Снижение обоняния (потеря обоняния, расстройства обоняния, аносмия) | 20% |
| Покраснение глаз | 5% |
Профилактика ОРВИ
Профилактика ОРВИ включает в себя следующие рекомендации:
- при оглашении эпидемии в Вашем районе проживания носите маски;
- не допускайте переохлаждения организма;
- питайтесь преимущественно здоровой пищей, обогащенной витаминами и минералами, особенно осенью, зимой и весной;
- старайтесь в это же время употреблять в пищу природные антибиотики, такие как – чеснок и лук;
- чаще проветривайте жилое и рабочее помещение;
- если в доме есть больной ОРВИ, тогда выделите ему для отдельного пользования столовые предметы (вилки, ложки, посуду), постель, полотенца, а также дезинфицируйте ежедневно дверные ручки и другие предметы, с которыми контактирует пациент;
- соблюдайте правила личной гигиены;
- проходите вакцинацию, но не бесплатными препаратами, а дорогостоящими и проверенными вакцинами;
- закаляйте свой организм;
- старайтесь больше двигаться;
- откажитесь от курения;
- если Вы во время эпидемии часто бываете в местах большого скопления людей, по приходу домой делайте промывание носовых проходов слабо соляным раствором;
- избегайте мест большого скопления людей, если на то нет необходимости.
Что такое ОРВИ?
ОРВИ (острая респираторная вирусная инфекция) – заболевание дыхательных путей, причиной которого является попадание в организм вирусной инфекции. Среди возбудителей, наиболее частыми являются – вирусы гриппа, парагриппа, аденовирусы и риновирусы.
В зону поражения ОРВИ входят — нос, околоносовые пазухи, горло, гортань, трахея, бронхи, легкие. Под «прицелом» также находится конъюнктива (слизистая оболочка глаза).
Заболевание ОРВИ является одним из самых распространенных инфекционных болезней. Больше всего ней болеют дети, посещающие детский сад, школу – до 10 раз в год. Это обусловлено еще не сформировавшимся иммунитетом, близком контакте друг с другом, отсутствие знаний и/или нежелание соблюдать превентивные меры во избежание заражения. Другими группами, входящими в зону риска являются студенты, учителя, офисные сотрудники, медработники и другие. Однако взрослые обычно меньше болеют острыми респираторными заболеваниями вирусной этиологии, что связано со сформировавшейся иммунной системой, а также ее стойкостью к данным заболеваниями из-за других перенесенных болезней. Однако, даже если взрослый человек не восприимчив к развитию данной инфекции в организме, и у него отсутствуют явные признаки заболевания, он может являться просто носителем инфекции, заражая всех вокруг себя.
Профилактика ОРВИ и ОРЗ. Эффективная защита
Острая респираторная вирусная инфекция имеет сезонность. Так, больше всего случаев заболеваемости отмечены в период с сентября—октября по март—апрель, что связано с гиповитаминозами, а также прохладной и влажной погодой.
Как передается ОРВИ?
ОРВИ передается преимущественно воздушно-капельным путем (при чихании, кашле, близком разговоре), однако возможно заражение при прямом контакте с возбудителем (поцелуи, рукопожатия и дальнейший контакт рук с ротовой полостью) или контакте с предметами носителя инфекции (посуда, одежда). Когда человек подхватывает инфекцию, он сразу же становится ее носителем. При первых же признаках ОРВИ (общее недомогание, слабость, насморк) – больной начинает заражать всех, кто его окружает. Как правило, первый удар берут на себя родные, рабочий коллектив, люди в транспорте. Именно этим обусловлена рекомендация – при первых признаках ОРВИ, больному оставаться дома, а здоровым людям, если СМИ сообщают о вспышке данного заболевания, избегать пребывания в местах большого скопления людей (общественный транспорт, праздничные собрания на улице и т.д.).
Инкубационный период и развитие ОРВИ
Во время контакта человека с инфекцией, вирус в начале оседает на слизистой оболочке верхних дыхательных путей (нос, носоглотка, рот), своей потенциальной жертвы. Далее инфекция начинает выделять токсины, которые всасываются в кровеносную систему и разносятся кровью по всему организму. Когда у пациента поднимается температура тела, это свидетельствует о том, что инфекция уже попала в кровеносную систему и включились защитные функции организма, т.к. повышенная температура фактически уничтожает вирус и производные ним токсины.
Инкубационный период острой респираторной вирусной инфекции составляет около 2 дней, т.е. от попадания вируса на слизистую и до появления первых симптомов заболевания. В это время человек может ощущать легкое недомогание, раздражительность. Далее, по мере заражения симптоматика усиливается.
После перенесенной болезни иммунитет не вырабатывает стойкость к ОРВИ, что обусловлено с большим количеством различных вирусов и их штаммами. Более того, вирусы подвержены мутации. Это приводит к тому, что взрослый человек может болеть ОРВИ до 4 раз в год.
Чем отличаются ОРВИ, ОРЗ и простуда?
У многих людей существует множество неточностей и неясностей по этому вопросу, поэтому, коротко пробежимся по теме, и узнаем, чем отличаются данные термины.
ОРВИ – заболевание вирусной этиологии, т.е. причина болезни – вирусная инфекция.
ОРЗ (острое респираторное заболевание) — собирательное название инфекционных заболеваний дыхательных путей. Применяется в случае, если точная причина болезни органов дыхания не установлена, т.е. причиной может быть как вирус, так и бактерия. В группу ОРЗ заболеваний входят – ОРВИ, грипп, парагрипп и др.
Простуда – разговорный термин, подразумевающий под собой ОРВИ-заболевания.
Как проходит лечение
Острые респираторные вирусные заболевания поддаются лечению. Наилучше результаты достигаются при комплексном подходе и раннем воздействии на возбудителя. В типичных случаях патология начинается с ощущения дискомфорта, першения в носу и горле, чихании, насморка. Постепенно интенсивность симптомов увеличивается, присоединяются проявления интоксикации, повышается температура тела, появляется непродуктивный кашель.
Основу диагностики ОРЗ представляет клиническая картина. Для установления типа воспалительного процесса и характера возбудителя применяются лабораторные пробы. Если патология микробного происхождения, тесты подтвердят лейкоцитоз. При вирусном поражении появляется лимфоцитоз. При выраженных хрипах в легких показан рентген грудной клетки. Он позволяет исключить воспаление легких.
Диагностику и лечение болезни обеспечивает терапевт, семейный врач, педиатр (если ОРЗ протекает у ребенка). При развитии осложнений со стороны ЛОР органов, показана консультация отоларинголога. Если присоединяется конъюнктивит, необходима помощь офтальмолога. Продолжительность лечения – от 7 до 14 дней. Прибегать к самолечению и использовать средства нетрадиционной медицины нельзя, такие действия могут привести к возникновению серьезных осложнений.
Лечение ОРЗ заключается в устранении симптоматики и повышении иммунитета организма. Показано использование таких средств:
- жаропонижающие препараты;
- противовоспалительные средства;
- спреи для санации носовой полости и облегчения дыхания;
- противокашлевые или отхаркивающие препараты;
- витамины.
Дозировки лекарств и схемы применения определяет врач. Клинические рекомендации при ОРЗ включают постельный режим, полноценный отдых и обильное питье.