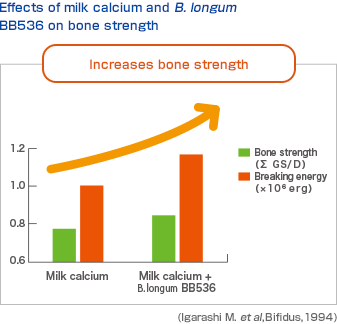
Как восстановить микрофлору влагалища: причины нарушения и принципы коррекции
Содержание:
- Микрофлора женских органов. Микрофлора влагалища: последствия отклонений от нормы
- Чем лечить дисбактериоз влагалища?
- Микрофлора во влагалище. Микрофлора влагалища: последствия отклонений от нормы
- Какие свечи эффективны в лечении вагиноза?
- Лечение ИППП
- Признаки и симптомы дисбактериоза влагалища
- Симптомы бактериального вагиноза
- Расшифровка количества и состава микрофлоры по анализу Фемофлор
- Мазок на флору при беременности
- Спринцевание для восстановления микрофлоры. Причины дисбиоза
Микрофлора женских органов. Микрофлора влагалища: последствия отклонений от нормы
Микрофлора (биоценоз) влагалища является естественной защитой женских половых органов от патогенных микроорганизмов. Состав микрофлоры у каждой женщины индивидуален и подвержен периодическим изменениям. Он зависит от возраста, фазы менструального цикла, климатических условий и ряда других факторов. Влияние на микрофлору может оказывать даже материал нижнего белья и косметические средства, используемые для повседневной гигиены.
Норма и патологии
В норме основу микрофлоры составляют лактобактерии. Еще одно их название – палочки Дедерлейна. Они создают во влагалище уровень pH, который подавляет развитие условно-патогенной микрофлоры. Помимо лактобактерий во влагалище имеются и бифидумбактерии, которые также препятствуют размножению болезнетворных бактерий. В норме условно-патогенные микроорганизмы все же присутствуют, но в незначительном количестве, так как их рост подавляется.
В случае нарушения нормальной микрофлоры влагалища патогенные микроорганизмы начинают активно развиваться. Это приводит к появлению таких заболеваний, как вульговагинальный кандидоз, бактериальный вагиноз, аэробный вагинит и другие.
Симптомы нарушения микрофлоры влагалища
Если женщина замечает, что количество выделений из влагалища увеличилось, они имеют желтый или серый оттенок, неприятный запах, необходимо обратиться к врачу и сдать анализы. Также поводом для обращения к специалисту должен стать зуд и болезненные ощущения в вульве. Такие симптомы указывают на то, что нарушение микрофлоры влагалища уже привело к развитию бактериального вагиноза или других заболеваний. Кроме того, такие симптомы могут быть вызваны венерическими инфекциями, поэтому тянуть с визитом к врачу не стоит.
Нарушение нормальной микрофлоры влагалища может быть вызвано разными причинами. Это переохлаждение, прием некоторых лекарственных препаратов, гормональные нарушения, нерегулярная половая жизнь, недостаточно тщательное соблюдение личной гигиены и прочее.
Современная диагностика на страже женского здоровья
Если женщина обнаруживает у себя симптомы нарушения микрофлоры, необходимо сдать специальный анализ, который носит название флороценоз. Это лабораторное исследование мазка из влагалища, в ходе которого определяется соотношение концентрации ДНК лактобактерий и ДНК распространенных видов патогенной микрофлоры.
Также такое исследование необходимо на этапе планирования беременности, во время вынашивания малыша и перед инвазивными манипуляциями на органах малого таза. По результатам анализа врач поставит точный диагноз и подберет лечение, которое позволит максимально быстро восстановить биоценоз влагалища и избавиться от неприятных симптомов.
Чем лечить дисбактериоз влагалища?
Для диагностики дисбактериоза влагалища гинеколог может назначить следующие тесты и исследования:
- мазок на флору – представляет собой микроскопическое исследование, позволяющее выявить качественный и количественный состав микрофлоры и обнаружить дисбиоз. Соскоб берется во время гинекологического осмотра влагалища и шейки матки, процедура безболезненная, не требует использования анестетиков или специальной подготовки;
- полимеразная цепная реакций (ПЦР) – лабораторный анализ, позволяющий обнаружить ДНК патогенов в исследуемом образце. Обычно применяется для исключения заболеваний, передающихся половым путем: пациентки с дисбактериозом находятся в группе повышенного риска заражения ЗППП;
- экспресс-тест на pH-среду влагалища. Один из наиболее быстрых методов обнаружения дисбактериоза, позволяющий гинекологу судить о состоянии микрофлоры уже после первого осмотра пациентки. В случае, если количество лактобацилл недостаточно, pH меняется.
Также к распространенным в гинекологии методам диагностики относится УЗИ, видеокольпоскопия. Врач может назначить их, если считает, что дисбиоз спровоцирован нарушением кровообращения в малом тазу, аномалиями развития половых органов. После получения результатов, гинеколог разрабатывает схему лечения.
Лечение дисбактериоза влагалища направлено одновременно на подавление патогенной микрофлоры, увеличение количества лактобактерий, восстановление местного иммунитета, отвечающего за регуляцию микроорганизмов.
Для этого используются:
- местные антисептические препараты. Современная гинекология отказывается от применения антибиотиков для подавления патогенной микрофлоры (кроме исключительных случаев, когда на фоне дисбактериоза развились опасные и тяжелые микробные инфекции). Вместо них назначаются местные антисептические препараты, не вредящие нормальной флоре. Такая терапия наиболее щадящая, подходит для беременных женщин и кормящих матерей, позволяет получить быстрый и выраженный результат;
- пробиотики – средства, содержащие в себе живые лактобактерии или продукты их жизнедеятельности. Лекарственные препараты данной группы позволяют восстановить нормальную микрофлору. Но их прием не даст результата, если предварительно не подавить патогены. Поэтому лечение дисбиоза должно быть комплексным, разрабатываться гинекологом в зависимости от индивидуальных особенностей организма пациентки, ее возраста, гормонального статуса, причин, вызвавших дисбактериоз;
- иммуномодуляторы. Врач подбирает препараты, повышающие местный иммунный ответ. Зачастую дисбактериоз связан со снижением естественной защиты репродуктивной системы. Если она не будет восстановлена, дисбактериоз вернется сразу, после отмены антисептиков и пробиотиков. Для эффективной терапии необходима иммунокоррекция.
Завершающим этапом становится разработка индивидуальных рекомендаций, позволяющих женщине поддерживать интимное здоровье. При необходимости гинеколог помогает подобрать индивидуальные средства гигиены для поддержания нормальной pH влагалища. Обычно лечение длится не более трех недель, если только дисбиоз не привел к более серьезным гинекологическим проблемам.
Микрофлора во влагалище. Микрофлора влагалища: последствия отклонений от нормы
Микрофлора (биоценоз) влагалища является естественной защитой женских половых органов от патогенных микроорганизмов. Состав микрофлоры у каждой женщины индивидуален и подвержен периодическим изменениям. Он зависит от возраста, фазы менструального цикла, климатических условий и ряда других факторов. Влияние на микрофлору может оказывать даже материал нижнего белья и косметические средства, используемые для повседневной гигиены.
Норма и патологии
В норме основу микрофлоры составляют лактобактерии. Еще одно их название – палочки Дедерлейна. Они создают во влагалище уровень pH, который подавляет развитие условно-патогенной микрофлоры. Помимо лактобактерий во влагалище имеются и бифидумбактерии, которые также препятствуют размножению болезнетворных бактерий. В норме условно-патогенные микроорганизмы все же присутствуют, но в незначительном количестве, так как их рост подавляется.
В случае нарушения нормальной микрофлоры влагалища патогенные микроорганизмы начинают активно развиваться. Это приводит к появлению таких заболеваний, как вульговагинальный кандидоз, бактериальный вагиноз, аэробный вагинит и другие.
Симптомы нарушения микрофлоры влагалища
Если женщина замечает, что количество выделений из влагалища увеличилось, они имеют желтый или серый оттенок, неприятный запах, необходимо обратиться к врачу и сдать анализы. Также поводом для обращения к специалисту должен стать зуд и болезненные ощущения в вульве. Такие симптомы указывают на то, что нарушение микрофлоры влагалища уже привело к развитию бактериального вагиноза или других заболеваний. Кроме того, такие симптомы могут быть вызваны венерическими инфекциями, поэтому тянуть с визитом к врачу не стоит.
Нарушение нормальной микрофлоры влагалища может быть вызвано разными причинами. Это переохлаждение, прием некоторых лекарственных препаратов, гормональные нарушения, нерегулярная половая жизнь, недостаточно тщательное соблюдение личной гигиены и прочее.
Современная диагностика на страже женского здоровья
Если женщина обнаруживает у себя симптомы нарушения микрофлоры, необходимо сдать специальный анализ, который носит название флороценоз. Это лабораторное исследование мазка из влагалища, в ходе которого определяется соотношение концентрации ДНК лактобактерий и ДНК распространенных видов патогенной микрофлоры.
Также такое исследование необходимо на этапе планирования беременности, во время вынашивания малыша и перед инвазивными манипуляциями на органах малого таза. По результатам анализа врач поставит точный диагноз и подберет лечение, которое позволит максимально быстро восстановить биоценоз влагалища и избавиться от неприятных симптомов.
Какие свечи эффективны в лечении вагиноза?
| Название препарата | Механизм действия | Дозировкаи режим применения |
| Нео-пенотран (Нео-пенотран форте) | В состав препарата входят метронидазол и миконазол. Благодаря этому он обладает антибактериальными и противогрибковыми свойствами. Может применяться даже во время беременности, во второй её половине. | Вводится во влагалище по одной вагинальной свече на ночь в течение 10 дней. |
| Гексикон (Хлоргексидин, Гексикон Д, Катеджель, Цитеал, Пливасепт) | Препарат, содержащий хлоргексидин. Обладает антибактериальной активностью, но при этом не нарушает деятельность молочнокислых бактерий. | Применяется в течение 10 дней по 1-2 суппозиторию во влагалище (в зависимости от тяжести течения). |
| Метронидазол (Метрогил, Флагил, Трихопол, Эфлоран) | Антибактериальный препарат, эффективен практически при всех видах вагиноза, в том числе вызванном трихомонадами. | Дозировка – по 1 свече во влагалище на ночь, в течение 5-7 дней. |
| Клиндамицин (Клиндацин, Зеркалин, Клиндафен, Далацин, Климицин) | Лекарственное средство на основе антибиотика клиндамицина. Эффективен при бактериальном вагинозе. | Назначается по одному вагинальному суппозиторию 1-2 раза в день. В тяжелых случаях доза может быть увеличена. Длительность курса – 7-10 дней. |
| Бифидумбактерин | Содержит живые бифидобактерии; восстанавливает нормальную микрофлору влагалища. | Вводится во влагалище по 1 свече на ночь. Курс лечения – 10 дней. |
| Экофемин | Препарат, содержащий живые лактобактерии для восстановления нормальной микрофлоры. | Суппозитории вводятся во влагалище 2-3 раза в день. Курс лечения составляет 10 дней. |
Лечение ИППП
Если активная условно-патогенная флора в мазке считается результатом снижения общего и/или местного иммунитета, то инфекции, передаваемые половым путем (ИППП) – это чаще всего результат неизбирательности в половых контактах. При этом могут пострадать и невинные люди (жены, мужья, любовники), которые хотя и вступали в контакт лишь с одним половым партнером, заполучили инфекцию от своей неверной половинки.
Нужно сказать, что при ИППП иммунитет не является решающим фактором, ведь этот вид инфекции имеет способность выживать в тяжелых условиях и при этом оказывать губительное действие на иммунные клетки. Выживанию вида способствует и высокая заразность инфекции, которая легко меняет свою дислокацию, переходя от одного человека к другому. В связи с последним фактом нужно понимать, что обращение за помощью одного больного должно сопровождаться обследованием и лечением всех его половых партнеров, а также превентивным лечением тех, кто состоял в близком бытовом контакте с зараженными.
При назначении оптимальных схем лечения врачи обязательно опираются на характер возбудителя болезни. Ведь опытным путем было доказано, что не все антибиотики одинаково эффективны при гонорее, трихомониазе, хламидиозе и сифилисе, возбудителем которого является бледная трепонема (обнаружить ее можно путем исследования соскоба с поверхности специфической сыпи). В обычном мазке с последующим анализом на возбудителя болезни обнаруживаются хламидии, гонококки, трихомонады, для борьбы с которыми применяют различные терапевтические схемы.
Так, препаратами выбора для лечения гонореи считаются цефалоспорины (цефтриаксон) и фторхинолоны (ципрофлоксацин, офлоксацин). В качестве альтернативных препаратов могут использоваться спектиномицин, цефотаксим, церуроксим, ломефлоксацин и норфлоксацин, но при этом эффективность лечения может быть несколько ниже, что очень нежелательно.
Для лечения урогенитального хламидиоза применяют препарат из ряда макролидов азитромицин и тетрациклиновый антибиотик доксициклин. Альтернативой могут служить эритромицин, офлоксацин, рокситромицин, спирамицин.
Для лечения трихомониаза обычно применяют метронидазол. Альтернативные препараты, которые стоит назначать в случае неэффективности метронидазола, то представители той же группы (производные имидазола): тинидазол и орнидазол.
При этом могут быть назначены различные схемы лечения, от однократного приема высоких доз антибиотиков, что практикуется в лечении гонореи и трихомониаза, до 7-дневного курса (при хламидиозе и трихомониазе). Схемы лечения и дозировки препаратов назначаются индивидуально с учетом тяжести заболевания, особенностей организма пациента и его состояния. Помимо антибиотикотерапии они также включают восстановление микрофлоры влагалища для женщин и укрепление иммунитета для пациентов любого пола.
Напомним еще раз, что лечение ИППП подразумевает обследование и лечение (при необходимости) всех половых партнеров больного
При этом очень важно на время лечения отказаться от половых контактов, чтобы предотвратить распространение инфекции и заражение других людей
[], [], [], [], []
Признаки и симптомы дисбактериоза влагалища
Дисбактериоз влагалища вызывает следующие симптомы:
- увеличение количества выделений из влагалища;
- изменение цвета влагалищных выделений: они становятся мутными, беловато-желтыми;
- появление неприятного запаха от белей.
Других симптомов у дисбиоза в начальной стадии нет, поэтому многие женщины не обращают на него внимание, считая увеличение выделений естественным следствием изменения гормонального фона в ходе менструального цикла. Но на фоне дисбактериоза быстро развиваются условно-патогенные микроорганизмы, что приводит к новой симптоматике:
Но на фоне дисбактериоза быстро развиваются условно-патогенные микроорганизмы, что приводит к новой симптоматике:
- раздражение наружных половых органов: половые губы краснеют и отекают, становятся чувствительными к прикосновениям;
- зуд и жжение в области влагалища: неприятные ощущения усиливаются при гигиенических процедурах;
- резь в уретре при мочеиспускании: часто воспаление затрагивает не только наружные половые органы, но и мочеполовую систему;
- выделения приобретают бурый оттенок, могут стать пенистыми и зловонными;
- ухудшение общего самочувствия: снижение работоспособности, вялость, хроническая усталость;
- боль и незначительные кровянистые выделения во время или после секса.
Данные симптомы указывают на развитие заболеваний, сопутствующих дисбактериозу. Воспаляется слизистая оболочка влагалища, затем – шейки матки, матки, придатков.
Среди наиболее часто встречающихся осложнений дисбиоза:
- кандидоз. Грибковая инфекция, вызываемая грибком Candida. Патоген присутствует в нормальной микрофлоре в незначительном количестве, но при ее подавлении начинает активно развиваться, вызывая неприятные симптомы – сильный зуд, появление «творожистых» белых выделений;
- гарднереллез. Наиболее часто встречающееся на фоне дисбактериоза заболевание, вызванное быстрым ростом условно-патогенных бактерий гарднерелл. Пациентка жалуется на болезненность или зуд в половых губах, влагалищные выделения становятся обильными или, наоборот, скудными со специфичным «рыбным» запахом;
- трихомониаз. Инфекция развивается вследствие дисбиоза, если девушка является носителем трихомониад – одноклеточного микроорганизма, поражающего слизистую оболочку мочеполовой системы. Основные симптомы болезни – обильные пенистые выделения, отек и покраснение наружных половых органов. Если воспаление затрагивает мочевыводящий канал, к клинической картине добавляется резь при мочеиспускании;
- вульвит – воспаление наружных половых органов, вызывающее сильную боль в наружных половых органах. Резь усиливается при прикосновении, ходьбе, физических нагрузках. Раздражение слизистой может распространиться на влагалище, в таком случае гинеколог диагностирует вульвовагинит.
Главная опасность влагалищного дисбактериоза заключается в том, что в мочеполовой системе создаются благоприятные условия для развития различных патогенов. Осложнения зависят от того, какие условно-патогенные микроорганизмы (кандида, трихомонада, гарднерелла или другие) преобладали в микробиоценозе влагалища, а также от силы иммунитета.
Достаточно часто дисбактериоз становится причиной воспаления слизистой оболочки матки, может спровоцировать эндометриоз, затруднить зачатие и нормальное течение беременности. Также дисбиоз приводит к заражению уретры и мочевого пузыря, вызывает уретрит, цистит, другие инфекции мочевыводящей системы. Поэтому восстановление нормальной микрофлоры влагалища является важным условием интимного здоровья женщины.
Поскольку первые симптомы дисбактериоза слабо выражены и не причиняют девушкам дискомфорта, вовремя выявить нарушение проще всего на плановых гинекологических осмотрах. Если же женщину беспокоит изменение количества влагалищных выделений (слишком обильные или скудные), появился зуд или раздражение в наружных половых органах, необходимо как можно скорее записаться на прием к гинекологу.
Симптомы бактериального вагиноза
- Обильные или скудные выделения из половых путей. Чаще выделения носят гнойный характер, белого цвета, с неприятным резким запахом, выделения отходят активнее после полового контакта или в период менструации.
- Зуд – постоянный, может усиливаться в период менструации.
- Болезненность при генитальном половом контакте. Этот симптом может быть вызван изменением слизистого эпителия влагалища и агрессивными свойствами микрофлоры влагалища.
- Слипание малых половых губ – связано с активным выделением гноя.
- Ощущение жжения при мочеиспускании – этот симптом редко возникает и может быть связан с раздражением слизистой наружного отдела мочеиспускательного канала.
Расшифровка количества и состава микрофлоры по анализу Фемофлор
Микрофлора, обнаруженная во время исследования, оценивается по двум показателям:
- Абсолютному, показывающему количество микробов. Оценивается в КОЕ/мл (геном-эквивалентов/мл).
- Относительному – отношению количества микробов к общей бактериальной массе. Выражается в процентах. Может выражаться в коэффициентах. Для этого проводятся достаточно сложные расчеты. Сначала вычисляются логарифмы от общей бактериальной массы и количества микроорганизмов, а потом вычисляется их разница. Получаются отрицательные показатели (меньше нуля). Логарифмический показатель обозначается, как Lg. Рядом указывается количество каждого из видов микроорганизмов в процентах от общей массы (Х/ОБМ).
Количество грибка кандида, уреплазм и микоплазм hominis выдается только в абсолютных показателях, указывающих на их общее число в образце.
Для большей наглядности рядом с показателями Фемофлор находятся поля, которые закрашивают разным цветом. Принцип определения цвета, такой же, как у светофора.
Красные квадратики означают что показатель «плохой»:
- Такой значок, поставленный напротив показателей общей бактериальной массы или контроля взятия материала, говорит о том, биоматериал был взят неправильно и анализ нужно переделывать.
- Красный маркер напротив показателей здоровой микрофлоры указывает на её отсутствие или значительное снижение количества.
- Красный цвет напротив условно-патогенных микроорганизмов указывает на их концентрацию, при которой возможно появление инфекций.
- Красный цвет напротив патогенных микроорганизмов говорит об их обнаружении.
Желтым цветом обозначаются пограничные состояния. Такая пометка указывает на незначительное снижение количества клеток и микрофлоры в образце, небольшое уменьшение содержания полезной флоры и незначительное увеличение условно-патогенных микроорганизмов.
Зелёный цвет ставится напротив «хороших» показателей мазка:
- Такое обозначение напротив показателей общей бактериальной массы и контроля взятия материала указывает на высокую адекватность образца.
- Зеленый маркер в графе содержания полезной микрофлоры говорит о её достаточном количестве. Расшифровка анализа фемофлор в этом случае указывает, что количество лактобацилл находится в пределах нормы.
Далее в бланке указываются конкретные выявленные микроболигические показатели:
Лактобациллы (лактобактерии). В норме их количество должно составлять 10^6–10^8 (70-100% от общего количества флоры). Относительный показатель Lg в норме – от 0 до 0,3. Такой результат показывает, что у женщины в урогенитальном тракте достаточно здоровой микрофлоры, защищающей от болезнетворных микроорганизмов. Показатель снижается при дисбактериозе, воспалительных процессах и инфекциях.
Снижение количества лактобацилл 10-70% считается умеренным, но самая неблагоприятная ситуация возникает при обнаружении в анализе менее 10% здоровых микроорганизмов. Такое нарушение может быть вызвано выраженным дисбактериозом, приемом антибиотиков, гормональным дисбалансом. Зачастую такая картина возникает при половых инфекциях.
Показатели условно-патогенной микрофлоры в норме должны быть не более 10 ^2-10 ^4 КОЕ/м. Грибков candida допускается 10 3 КОЕ/мл. Это составляет примерно 0,01% (Lg -3). Превышение показателя указывает на инфицирование микроорганизмами. Чем выше показатель, тем выраженнее и тяжелее инфекция:
- Повышение уровня до показателей -3 до -2 (0,1%-1,0%) считается незначительным;
- Увеличение показателя от от -2 до -1 (1%-10%), считается умеренным;
- Концентрация Lg -1 или более 10% от общего числа микробов считается высокой.
Патогенные микроорганизмы – гонококки трихомонады хламидии и прочие возбудители ЗППП в образце должны полностью отсутствовать. Даже небольшое их количество указывает на инфекцию и требует лечения.
Продолжение статьи
- Текст 1. Зачем делают анализ Фемофлор. Как получить точные результаты?
- Текст 2. Расшифровка наименований микроорганизмов, определяемых с помощью анализа Фемофлор: вредные и полезные микроорганизмы
- Текст 3. Текст 3. Виды анализов Фемофлор: чем отличаются фемофлор 4, 5, 8, 13, 16, 17
- Текст 5. Таблица расшифровки результатов основных микробиологических показателей
- Текст 6. Классификация состояний микрофлоры урогенитального тракта согласно расшифровке анализов фемофлор
- Текст 7. Что делать, если расшифровка анализа Фемофлор показала плохой результат
Мазок на флору при беременности
Микрофлора у каждой женщины строго индивидуальна, и в норме состоит на 95% из лактобактерий, которые вырабатывают молочную кислоту и сохраняют постоянство РН внутренней среды. Но во влагалище присутствует в норме и условно-патогенная флора. Свое название она получила потому, что становится патогенной только при определённых условиях.
Это значит, что пока во влагалище присутствует кислая среда, условно-патогенная флора не причиняет никаких неудобств и активно не размножается. К ним относятся дрожжеподобные грибки, которые при определенных условиях могут вызывать кандидоз влагалища, а также гарднереллы, стафилококки, стрептококки, которые в других условиях могут вызывать у женщины бактериальный вагиноз (воспалительный процесс).
Флора у женщины может меняться в силу самых различных причин – при снижении иммунитета, приеме антибиотиков, при общих инфекционных заболеваниях и сахарном диабете. Одним из таких факторов, который может изменить микрофлору, является изменение гормонального фона. Так, у беременной женщины до конца беременности практически не вырабатываются эстрогены, а вырабатывается в большом количестве гормон прогестерон. Этот гормональный фон позволяет палочкам Додерлейна увеличиться в 10 раз, так организм старается предохранить плод от возможного заражения во время беременности
Поэтому очень важно до планируемой беременности пройти обследование и выявить степень чистоты влагалища. Если же этого не сделать, то во время беременности условно-патогенная флора может активироваться и вызвать различные заболевания влагалища
Кандидоз, бактериальный вагиноз, гарднереллез, гонорея, трихомониаз – вот далеко неполный перечень заболеваний, которые ослабляют и разрыхляют стенки влагалища. Это опасно тем, что во время родов могут произойти разрывы, чего могло бы и не быть, будь влагалище чистым и здоровым. Такие заболевания, как микоплазмоз, хламидиоз и уреаплазмоз, при анализе мазка не выявляются, и обнаружить эти патогенные микроорганизмы можно только при анализе крови методом ПЦР (полимеразно-цепная реакция), с помощью специальных маркеров.
Анализ мазка у беременной женщины берется во время постановки на учет, а затем для контроля в сроке 30 и 38 недель. Обычно для оценки состояния микрофлоры влагалища медики говорят о так называемых степенях чистоты влагалища, которые женщина должна знать и следить за тем, чтобы во время беременности сохранялась необходимая степень.
(Visited 20 786 times, 1 visits today)
Спринцевание для восстановления микрофлоры. Причины дисбиоза
У здоровой женщины флора влагалища представлена на 99% лактобактериями и бифидобактериями и только 1% — условно-патогенными микроорганизмами.
Такое процентное соотношение считается нормой, не наносит вреда и не провоцирует развитие какого-либо заболевания.
Но уязвимой и чувствительной влагалищной микрофлоре угрожает большое количество неблагоприятных внешних и внутренних факторов. Под их воздействием колонии условно-патогенных микроорганизмов (грибков, гарднерелл, стрептококков, стафилококков, протеи, кишечной палочки, хламидий) «вытесняют» лактобактерии с бифидобактериями. Происходит сбой, и развивается дисбиоз с воспалением влагалища – вагинитом. В определенный период жизни с этим заболеванием рано или поздно сталкивается каждая женщина.
Когда это происходит и как это проявляется? Все зависит от того, насколько силен патогенный возбудитель и как сильна иммунная защита женщины в этот период. Развитие дисбиоза может спровоцировать:
- Перестройка гормонального фона при беременности. У здоровой женщины могут появиться или усилиться выделения. Они сопровождаются зудом и жжением, болезненностью при половых контактах. Антибактериальные и иммунокорректирующие препараты для восстановления микрофлоры влагалища в этот период не назначают. Показано только местное лечение и в случае необходимости его разрешается проводить неоднократно.
- Общие и половые инфекционные заболевания. Всегда сопровождаются дисбиозом. Патогенные микроорганизмы половой инфекции вместе с условно-патогенной микрофлорой вызывают сильное воспаление, которое могут снять специальные антибактериальные препараты.
- Восстановление микрофлоры влагалища после лечения антибиотиками обязательно, ведь, кроме патогенных микроорганизмов, погибают лакто- и бифидобактерии влагалища. Лечение антибиотиками общих инфекционных заболеваний приводит к такому же результату.
- Болезни ЖКТ с дисбалансом микрофлоры. Анатомически стенки прямой кишки и влагалища расположены рядом. Близость дает возможность патогенным микроорганизмам (кишечной палочке, энтерококку) без труда проходить этот барьер.