Фиброз (помутнение) задней капсулы хрусталика и её дисцизия
Содержание:
- Что такое вторичная катаракта?
- Вторичная катаракта
- Как проводится процедура: особенности лазерной дисцизии
- Ход операции
- Вторичная катаракта — лечение лазером в Москве
- Диагностика
- Симптомы и клиническая картина заболевания хрусталика
- Противопоказания
- Диагностика
- Лечение
- Определение болезни. Причины заболевания
- Лечение (лазерная дисцизия)
- Стадии развития катаракты глаза
- Осложнения
- Этапы операции
- Стоимость диагностики и лечения катаракты
Что такое вторичная катаракта?
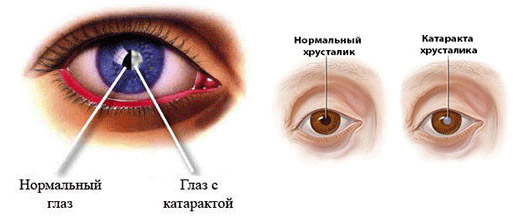
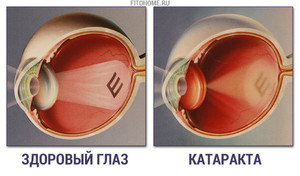
Катаракта — заболевание, характеризующееся помутнением хрусталика. Это происходит в результате недостаточного его питания. Он теряет свои оптические функции, вследствие этого больной теряет зрение. Лечение первичной катаракты заключается в удалении помутневшего хрусталика, замене на интраокулярную линзу.
Важно знать! Ни один современный метод оперативного вмешательства при первичной катаракте не может гарантировать исключение повторного развития заболевания. Поэтому возникновение вторичной катаракты в будущем не стоит исключать
Вторичная катаракта представляет собой помутнение задней стенки капсулы, в которой находилась интраокулярная линза. С течением времени она уплотняется, перестает пропускать свет. В таком состоянии зрение постепенно ухудшается. Причем патология не всегда развивается стремительно. В итоге вторичная катаракта заканчивается полной слепотой и инвалидностью, если не начать своевременное лечение.
Причины возникновения
Вторичная катаракта может проявиться через несколько месяцев или лет после операции. Причинами ее возникновения считаются:
- Фиброз задней капсулы. Обычно возникает в результате воспалительных процессов в окружающей клетчатке.
- Миграция гиперпластических эпителиоцитов. Появляется вследствие чрезмерной регенерации эпителиальных тканей.
- Неправильная имплантация интраокулярной линзы. Является результатом фиксации линзы в области цилиарной борозды.
Риски проявления
В группу риска входят:
- Лица преклонного возраста — около 60-70 лет. В организме пожилого человека замедляются метаболические процессы, ослабляется иммунитет. Зрительный аппарат получает меньше питательных веществ, ткани медленнее восстанавливаются.
- Люди с сахарным диабетом. Диабетики должны постоянно наблюдаться у офтальмолога, поскольку при такой патологии существенно возрастает риск развития глазных болезней. Вторичная катаракта в данном случае зачастую возникает из-за нарушения обмена веществ.
- Офтальмологические заболевания воспалительного характера, отслоение сетчатки глаза.
- Недостаточное количество витаминов в организме.
Обратите внимание! Развитие вторичной катаракты всегда начинается с патологического разрастания эпителиальной ткани на внутренней стенке глазного яблока. Они начинают занимать все свободное пространство, препятствуют прохождению света
Признаки
Первые признаки вторичной катаракты наблюдаются через некоторое время после операции по замене хрусталика. У человека начинает постепенно ухудшаться зрение, особенно в вечернее время. После того, как человек посмотрит на яркий свет, перед глазами остаются блики. Затем добавляются такие симптомы:
- черные точки перед глазами, мелькание искр, вспышки;
- пелена в глазах, нарастающее ощущение тумана или дыма;
- неправильное восприятие цветов, оттенков;
- размытые контуры предметов;
- больной не может сразу сфокусировать взгляд.
Вторичная катаракта
Вторичная катаракта – это позднее осложнение, которое возникает у пациентов после перенесенной хирургической операции по замене хрусталика. Патология проявляет себя медленным снижением остроты зрения, которое постепенно сводит на нет все результаты, достигнутые после проведенного хирургического вмешательства. По различным данным статистики данное осложнение может проявляться в 10–20% случаев.
Симптомы и причины вторичной катаракты
Проявления патологического процесса у пациентов, перенесших операцию по замене хрусталика таковы:
- постепенное ухудшение зрения;
- засветы в глазах, возникающие от солнечного света и источников освещения;
- проявляющаяся «туманность» зрения.
Нужно понимать, что артифакия – замена помутневшего хрусталика интраокулярной линзой, является довольно серьезным вмешательством, после которого возможно возникновение различных осложнений. Из них вторичная катаракта глаза является, пожалуй, самым распространенным. Однако не следует путать ее с другими послеоперационными осложнениями. Например, двоение глаза при вторичной катаракте не наблюдается, этот симптом относят к признакам смещения искусственного хрусталика (интраокулярной линзы).
Вторичная катаракта возникает вследствие хирургического воздействия, направленного на устранение первичной формы заболевания. Развитие этого осложнения связано с патологическим разрастанием эпителиальной ткани на поверхности задней капсулы хрусталика. По этой причине происходит снижение прозрачности, образование помутнения и снижение остроты зрения.
Необходимо отметить, что проявление вторичной катаракты никак не связано с непрофессионализмом офтальмолога, проводившего хирургическое вмешательство, а является результатом клеточных реакций, происходящих в капсульном мешке, которые обусловлены индивидуальными особенностями организма.
Лечение вторичной катаракты
Единственным способом лечения данного осложнения является удаление вторичной катаракты хирургическим путем, которое позволяет устранить помутнения и разрастание эпителиальной ткани. При этом повторная замена хрусталика при катаракте, как правило, не требуется. В настоящее время самой распространенной методикой проведения хирургического лечения является лазерная дисцизия – удаление катаракты лазером. Суть этой процедуры состоит в воздействии на помутневшие участки поверхности задней капсулы хрусталика.
Лазерная операция на вторичную катаракту очень эффективна и безопасна и в 90% случаев помогает восстановить остроту зрения. Для ее осуществления используется очень точная лазерная система – YAG лазер, который позволяет очень тонко воздействовать на ткани, удаляя только помутневшую часть капсулы хрусталика в проекции оптической оси глаза. Операция по вторичной катарактепроводится амбулаторно и не причиняет пациентам существенного дискомфорта. При отсутствии осложнений через пару часов после операции человек может отправляться домой. В послеоперационном периоде ограничения минимальны.
В большинстве случаев для успешного излечения при диагнозе вторичная катаракта после замены хрусталика, операция лазерной дисцизии проводится только один раз, а повторное осуществление процедуры требуется крайне редко.
Осложнения после удаления вторичной катаракты
Воздействие точного лазерного оборудования при лечении вторичной катаракты малотравматично, что снижает вероятность возникновения осложнений. Однако в редких случаях все же возможно развитие нежелательных последствий. К таковым относятся:
- Повреждение искусственного хрусталика (интраокулярной линзы) лучом лазера. Причиной обычно является плохая калибровка устройства. Вследствие этого на линзе могут появляться точки или полоски, в некоторой мере ухудшающие зрение пациента.
- Кистозный отек сетчатки глаза, который обычно развивается, если лечение проводится менее чем через полгода после первичного хирургического вмешательства.
- Регматогенная отслойка сетчатки – очень редкое осложнение, обусловленное сложной глазной миопией.
- Инфицирование глаза, возникающее вследствие недостаточной гигиены или несоблюдения послеоперационных рекомендаций врача.
Где провести лечение вторичной катаракты?
В Москве цена на операцию «повторная катаракта» довольно высока и качество лечения может существенно отличаться. Клиника АРТОКС на Юго-Западной предлагает своим пациентам современное и эффективное лечение вторичной катаракты лазером. Цена на операцию является доступной, а большой опыт наших офтальмологов поможет Вам вернуть хорошее зрение.
Как проводится процедура: особенности лазерной дисцизии
Осложнение в виде вторичной катаракты приводит к снижению зрительной функции, способствует формированию белой пленки перед глазами и двойного зрения (двоение объекта в глазах). На сегодняшний день применение лазерной дисцизии позволяет добиться высоких результатов в устранение данного дефекта и восстановлении зрительной функции.
Этапы проведения лазерной коррекции вторичной катаракты:
- Перед началом процедуры пациенту закапывают обезболивающие капли, как только анестезия начинает действовать
- Для максимального доступа лазерного излучения к необходимым структурам глаза врач фиксирует веко с помощью специализированной контактной линзы, обладающей увеличительными свойствами.
- Далее проводится рассечение оболочки глазного яблока лазерным лучом, во время которого пациент может различать странные звуки, похожие на щелчки. Это происходит из-за работы лазерного аппарата и является нормой.
- Первоначально рассекается капсула хрусталика .
- Затем производится воздействие на помутневшую часть капсулы, которая полностью иссекается.
- После завершения терапии пациент находится под наблюдением врача 2-3 часа, после чего отправляется домой, необходимо проконтролировать ВГД
- Повышение четкости и остроты зрения проявляются уже спустя один –два дня.
Ход операции
Прежде всего, необходимо обеспечить максимально возможный и беспрепятственный оптический доступ. С этой целью перед операцией закапывают расширяющие зрачок капли — это могут быть растворы тропикамида, ирифрина, мидриацила в соответствующих концентрациях. Если есть основания опасаться, что после процедуры резко возрастет внутриглазное давление, профилактически назначается также антиглаукоматозный препарат.

Сама операция производится «одним днем», госпитализация не требуется, пациент самостоятельно покидает клинику уже через 1,5-2,5 часа после операции, если не обнаружатся какие-либо осложнения (статистика свидетельствует о том, что такая вероятность крайне низка, причем почти всегда осложнения обнаруживаются в первые же часы или, максимум, дни). Процедура очень короткая, безболезненная — в большинстве случаев не требуется даже местная анестезия, не говоря уже о швах или повязках. На ближайший послеоперационный период назначают капли для предотвращения воспалений. Контрольный визит к офтальмологу через неделю после операции является обязательным, через месяц — желательным. Повторная лазерная дисцизия назначается редко: как правило, терапевтический успех достигается однократной процедурой.
Обратившись в офтальмологический центр «МГК-Диагностик» Вы получаете гарантии индивидуального подхода и высококвалифицированной медицинской помощи в диагностике и лечении вторичной катаракты. Доверяйте зрение профессионалам!
Вторичная катаракта — лечение лазером в Москве
Лазерная дисцизия вторичной катаракты проводится амбулаторно в лазерном кабинете офтальмолога. Госпитализация в стационар для того вмешательства не требуется.
Удаление вторичной катаракты проводится под местной анестезией. За 30-60 минут до операции пациенту закапывают в глаз анестезирующие и расширяющие зрачок капли. Пациент должен удобно расположиться в кресле перед щелевой лампой
Особое внимание следует уделить фиксации головы в правильном положении.
Во время процедуры пациент может слышать «щелчки», возникающие в результате работы YAG-лазера, а также видеть вспышки света. Пугаться этого не нужно. Иногда, для лучшей фиксации века и глазного яблока во время удаления вторичной катаракты врачи используют специальную контактную линзу, подобную гониоскопической. Такая линза имеет увеличительные свойства, что позволяет лучше визуализировать область задней капсулы хрусталика.
| Лечение вторичной катаракты | Лазерная дисцизия вторичной катаракты |
YAG-лазером выполняется округлый разрез в области задней капсулы. На этом вмешательство можно считать завершенным. По окончанию операции в глаз закапываются антибактериальные и противовоспалительные капли.
Несмотря на амбулаторный характер операции, лазерная дисцизия вторичной катаракты требует соблюдение определенного послеоперационного режима.
Послеоперационный период
Как и любая офтальмологическая операция YAG-лазерная дисцизия вторичной катаракты может иметь определенные осложнения. Наиболее частое – повышение внутриглазного давления. Контроль его необходим через 30 и 60 минут после удаления вторичной катаракты. Если имеет место допустимый уровень внутриглазного давления, то пациента отпускают домой с рекомендациями по применению местной противовоспалительной и антибактериальной терапии. Максимальный пик повышения внутриглазного давления наблюдается в первые три часа после лазерного лечения вторичной катаракты, нормализация его происходит в течение суток. Пациентам с глаукомой, а также имеющим тенденцию к гипертензии, как правило, дополнительно назначаются гипотензивные капли и повторный осмотр офтальмолога на следующий день после лазерной капсулотомии.
Второе по частоте потенциальное осложнение – развитие переднего увеита. Предупредить его можно местным применением антибактериальных и противовоспалительных средств. Купирование воспалительной реакции необходимо в течение недели после лазерного лечения вторичной катаракты. Поэтому капли после вторичной катаракты назначаются сроком на 5-7 дней. Другие возможные осложнения – отслойка сетчатки, отек макулы, повреждение или смещение искусственного хрусталика, отек роговицы и кровоизлияние в радужку после вторичной катаракты, встречаются крайне редко, и, как правило, являются погрешностями в технике проведения лазерной дисцизии вторичной катаракты.
После вторичной катаракты
При успешном выполнении дисцизии вторичной катаракты вне зависимости от метода капсулотомии максимальная острота зрения возвращается в течение 1-2 дней у 98% пациентов.
| Вторичная катаракта | После вторичной катаракты |
Присутствие мушек или плавающих точек перед глазами допустимо в течение нескольких недель после вторичной катаракты. Пугаться не стоит – они возникают из-за нахождения в поле зрения частиц разрушенной задней капсулы. Постепенно такие проявления исчезнут.
Присутствие мушек перед глазами в течение месяца и более или появление вспышек света и пятен перед глазами без внимания оставлять нельзя и необходимо обратиться к своему лечащему врачу. Врачебного контроля также требует постепенное снижение остроты зрения после выраженной положительной динамики.
В большинстве случаев, дисцизия вторичной катаракты протекает без осложнений и имеет хорошие отдаленные результаты. Опасаться такого вмешательства не следует. Абсолютно безболезненное и нетравматичное удаление вторичной катаракты поможет вернуть остроту зрения и значительно улучшить качество жизни.
Диагностика
В публикациях и на научных конференциях специалисты отмечают сложности ранней диагностики заднекапсульного фиброза. Изредка его наличие удается обнаружить уже во время операции (в этом случае едва ли можно его считать послеоперационным осложнением), но гораздо чаще помутнение обнаруживается через некоторое время после имплантации ИОЛ. При этом жалобы пациента, как и данные объективного исследования, не позволяют четко определить: побочный ли это эффект хирургического вмешательства, или естественный (но слишком интенсивный) фиброз как следствие ампутации предусмотренного природой элемента, или патологическая реакция на присутствие пусть и биосовместимого, но все же инородного тела, или, наконец, это сугубо оптическая абберация, обусловленная браком или неудачно подобранными параметрами самой линзы (особенно если это сложная мультифокальная модель).
Ведущие специалисты в данной области, называет такую ситуацию «головоломной»; по их словам, можно «удалить линзу и не решить проблему» (если изначально помутнение имело эндогенно-органическую природу) или, наоборот, произвести повторное корригирующее микрохирургическое вмешательство на капсуле – и в результате все равно «получить недовольного пациента», если источником симптоматики в действительности была ИОЛ.
Симптомы и клиническая картина заболевания хрусталика
Симптоматика несет тот же характер, что и при первичной катаракте, но все же вторичная катаракта иногда сопровождается неприятными ощущениями.
Любое изменение (уплотнение или деформация), кардинальным образом влияет на зрительное восприятие мира человеком.
В первую очередь признаками появления заболевания хрусталика считаются:
- Засветы. Это объясняется преломлением световых лучей от неравномерной поверхности хрусталика.
- Блики. Отражающийся свет, попадает на радужку глаза, после чего, отражается от хрусталика. Это эффект создает ощущение бликов или как будто кто-то светит в глаза.
- Туман. Туман имеет характер появляться и пропадать, а в сложных случаях – туман находится перед глазами постоянно и вполне объясняет резкое снижение зрения. Человек может видеть частично или не видеть вовсе.
- Шары или шарообразные сгустки. Миграция эпителия создает на поверхности хрусталика вакуоли, которые препятствуют попаданию света на стенки капсулы.
Катаракту хрусталика можно разделить на 2 группы:
- Первичная катаракта. Характеризуется отсутствием болевых ощущений, сохранением острого зрения, и не имеет обширных участков помутнения. Как правило, первичная катаракта не нуждается в медицинском вмешательстве. На этом этапе, врач может увидеть наличие/отсутствие изменений и мутных участков на поверхности хрусталика. Такой вид заболевания, чаще всего имеется у пенсионеров.
- Вторичная катаракта в основном встречается у пациентов, перенесших операцию на хрусталике. Наличие хронических заболеваний хрусталика, усложняют процесс выздоровления и делают его более продолжительным. Сопутствующие болезни при катаракте: воспаления (в том числе и хронические) сосудов глаза, внутренней слизистой оболочки, глаукома.
Противопоказания
Несмотря на относительную безопасность методики, щадящие лазерные технологии и минимальные риски развития осложнений, существует ряд случаев, в которых офтальмологи не рекомендуют ее выполнение.
Абсолютные противопоказания – это ситуации, когда вероятность негативных последствий превышает пользу от процедуры:
- наличие изменений на роговице, которые могут создавать препятствия для прохождения лазерного луча – рубцы, отеки;
- глаукома в стадии декомпенсации;
- острые воспалительные процессы любых структур органа зрения.
Также существуют относительные противопоказания, при которых возможно выполнение манипуляции, однако риски развития осложнений или неэффективности операции превышают нормальные значения:
- короткий период реабилитации после предыдущего вмешательства – менее 6 месяцев;
- большое количество остаточных масс после удаления хрусталика;
- высокое внутриглазное давление;
- отек сетчатой оболочки;
- беременность и период лактации.
Диагностика
Самостоятельно обнаружить заднекапсулярную катаракту невозможно, поэтому рекомендуется посетить врача-офтальмолога при появлении первых признаков нарушения зрения. А поскольку на начальной стадии развития симптоматика может не проявляться, рекомендуется проходить ежегодный профосмотр. При подозрении на помутнение хрусталика врач назначает следующие диагностические мероприятия:
- осмотр глазного дна. Позволяет обнаружить изменения в его структуре;
- оценка состояния хрусталика и параметров глаза с помощью специального прибора;
- проверка остроты зрения, внутриглазного давления;
- УЗИ сетчатки глаза и зрительного нерва. Назначается для подтверждения диагноза, уточнения особенностей течения патологии;
- определение степени развития катаракты с помощью щелевой лампы.
Читайте в отдельной статье: Операция по удалению катаракты: как проводится, показания и реабилитация
С помощью таких методов врач может диагностировать заднекапсулярную катаракту, определить степень ее развития и особенности течения заболевания. Иногда назначаются дополнительные исследования.
Лечение
Усиливающееся ухудшение зрения требует лечения вторичной катаракты. Если ее не лечить, то со временем разовьется частичная или полная слепота. Какими способами удаления лечится повторная катаракта?
Лучшее лечение повторной катаракты после замены хрусталика – проведение лазерной дисцизии вторичной катаракты. Лазерная дисцизия широко распространена, офтальмохирурги имеют большой опыт. Считается золотым стандартом лечения, проводится быстро, не требует госпитализации.
Перед проведением операции закапывают мидриатики для расширения зрачка. Затем лазером создают небольшое отверстие. Далее проводят фотодеструкцию измененных тканей, т. е. рассечение и разрушение при помощи лазера.
Лечение вторичной катаракты – сложная задача. Связано это с частой необходимостью операции и невозможностью ее выполнения из-за сопутствующих заболеваний. В этом случае замедлить развитие патологии, улучшить качество жизни помогают консервативные методы лечения. Пациентам назначают капли, оказывающие положительное влияние на состояние хрусталика, улучшающие обменные процессы в нем, способствующие нормальной регенерации поврежденных тканей. Например, врач может порекомендовать Офтан Катахром – финские глазные капли с доказанным клиническим эффектом, в состав которых входит антиоксидант цитохром С, витамин никотинамид и источник энергии аденозин.
Удаление вторичной катаракты лазером малотравматично, вводить хирургический инструментарий в глазную полость не нужно. 98% людей отмечают значительное улучшение зрения. Противопоказания к лечению вторичной катаракты лазером: рубцы, помутнение, отек роговой оболочки, патологические изменения глазного дна, воспалительные болезни глаз.
Хирургический метод удаления вторичной катаракты устарел, проводят редко. Называется капсулотомия. Суть метода в рассечении помутневшей капсулы хрусталика хирургическим инструментарием. Хирургическая капсулотомия опасна риском травматических повреждений структур зрительного органа. Имеет длительный период восстановления. Сопряжена с повышенным риском инфекционных осложнений.
Цель – профилактика инфекционных осложнений, уменьшение воспалительных проявлений, стабилизация ВГД. Курс местной терапии – до 1 недели. На контрольных осмотрах после операции врач оценивает состояние зрительного органа и решает вопрос о сокращении или продлении курса терапии.
Определение болезни. Причины заболевания
Вторичная катаракта — это помутнение задней капсулы хрусталика глаза. Помутнение может появиться после удаления катаракты и замены родного хрусталика на искусственный, также известный как искусственная или интраокулярная линза (ИОЛ).
Это одна из наиболее распространённых патологий, возникающих после удаления катаракты
Прежде чем мы начнём обсуждать причины возникновения и методы лечения вторичной катаракты, важно отметить, что в большинстве случаев эта патология развивается не из-за халатности или непрофессионализма хирурга. Как правило, это индивидуальная особенность организма, результат клеточных реакций и обменных процессов в капсуле хрусталика
Средний срок развития вторичной катаракты от двух месяцев до четырёх лет после хирургического лечения. Многие пациенты ошибочно считают вторичную катаракту видом помутнения родного хрусталика. На самом деле это помутнение его задней капсулы, возникающее уже после замены родного хрусталика на искусственный.
Основная причина развития вторичной катаракты — это разрастание клеток эпителия на задней капсуле хрусталика после хирургического лечения катаракты.
Также на формирование и скорость развития вторичной катаракты влияют сопутствующие факторы:
- возраст — чем старше становится человек, тем больше изменений происходит в обменных процессах организма, в том числе и на клеточном уровне;
- наличие сопутствующих заболеваний в организме, таких как сахарный диабет, ревматизм и другие болезни, связанные в первую очередь с нарушением обменных процессов;
- травмы глазного яблока;
- воспалительные процессы, возникающие в глазу после замены хрусталика, например, иридоциклит и увеиты.
Иногда фактором риска развития вторичной катаракты и скорости её прогрессирования может служить техника удаления катаракты. Например, при экстракапсулярной экстракции катаракты, когда поражённый хрусталик достаётся через небольшой разрез (10-12 мм) на роговице, риск возникновения вторичной катаракты выше, чем при факоэмульсифкации (разрез всего 2-3 мм). Однако сейчас метод экстракции практически не используется в связи с появлением новых, более современных технологий.
Также существует предположение о том, что на развитие вторичной катаракты влияет воздействие ультрафиолетовых лучей и различных препаратов. Однако эти сведения не подтверждены.
Таки образом, вероятность и скорость развития вторичной катаракты индивидуальна и зависит от многих факторов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Лечение (лазерная дисцизия)
Поскольку медикаментозному лечению фиброзное помутнение, опять же, не поддается, ставится вопрос о повторном хирургическом вмешательстве; планирование его сути, объема и тактики всецело зависит от конкретных особенностей клинической картины, в частности, от локализации и выраженности помутнения на капсуле, степени снижения остроты зрения и пр. Очевидно, однако, что повторная операция нежелательна во всех случаях.
Эффективным, радикальным и малоинвазивным решением, как это все чаще случается в современной офтальмологии, стало применение лазера. С появлением мощных YAG-лазеров со сверхточным компьютерным наведением и ультракоротким импульсом были созданы предпосылки для разработки операции лазерной дисцизии задней капсулы (вторичной катаракты). Абсолютное большинство лазерных процедур, и дисцизия задней капсулы в том числе, производится амбулаторно, занимает очень мало времени и не требует анестезии, будучи безболезненной процедурой. Вместе с тем, такая коррекция позволяет надежно устранить проблему вторичной (фиброзной) катаракты хрусталиковой капсулы.
Стадии развития катаракты глаза
Развитие катаракты глаза подразделяется на следующие этапы:
- Начальный. Хрусталик мутнеет по периферии. Для пациента данный этап развития недуга проходит бессимптомно и безболезненно;
- На втором этапе помутнение хрусталика уже начинает оказывать свое влияние на всю центральную оптическую зону. Больной начинает ощущать заметное ухудшение зрения;
- Третья стадия характеризуется полным помутнением хрусталика. Резкость зрения практически нулевая. Больной различает окружающие предметы только благодаря способности ощущать свет.
Итогом катаракты является полное разрушение хрусталика и, как следствие, слепота.
Совсем недавно катаракту чаще всего называли болезнью пожилых людей. Но, к сожалению, в последнее время эта страшная по последствиям болезнь встречается и у молодых.
Поэтому совет для всех – берегите свой зрительный дар! Соблюдайте режим работы и отдыха. Избегайте ситуаций перенапряжения глаз. Увы, катаракта сейчас не щадит ни старых, ни молодых. Возьмите за привычку периодически обследоваться у специалистов – офтальмологов, которые смогут на начальной стадии диагностировать это заболевание и, назначив соответствующее лечение, помогут вам сохранить зрительные функции.
Осложнения
Хотя операции по лечению катаракты обычно проходят очень успешно, у некоторых людей могут возникнуть осложнения, для которых потребуется дополнительное лечение. После операции вам может потребоваться носить очки.
Размытое зрение
Наиболее распространенный риск при операции по лечению катаракты — появление заболевания, которое называется помутнение задней капсулы (ПЗК) хрусталика (вторичная катаракта). При этом часть капсулы хрусталика («кармана», в котором находится хрусталик) утолщается и вызывает размытость зрения. Это не повторное заболевание катарактой. Размытость зрения вызывается ростом клеток на задней части искусственного хрусталика.
Раньше ПЗК встречалось очень часто, но в наши дни риск значительно уменьшился благодаря изменениям в конструкции современных искусственных хрусталиков. ПЗК обычно развивается в период от 6 месяцев до 5 лет после операции.
Если это произойдет, вам может потребоваться повторная операция. Коррекция зрения будет проводиться с помощью лазерной хирургии глаза (когда используются лучи энергии, чтобы сделать разрез в глазу). В ходе лазерной коррекции будет удален мутный участок капсулы хрусталика, а остальная ее часть будет держать искусственный хрусталик.
Процедура занимает примерно 15 минут и ваше зрение должно улучшиться сразу же или в течение нескольких дней. При этой операции не делаются разрезы и не накладываются швы, поэтому скорее всего, после операции вы сразу можете заниматься своими делами. После этой операции вы можете видеть «мушки» (плавающие помутнения).
Прочие осложнения
Прочие осложнения операции по удалению катаракты встречаются гораздо реже и включают в себя:
- глазную инфекцию;
- глазное кровоизлияние (кровотечение);
- воспаление (опухание и покраснение) глаза;
- разрыв капсулы хрусталика;
- попадание фрагмента катаракты в заднюю часть глаза;
- повреждение других частей глаза, например, роговицы (передней прозрачной оболочки глаза).
В большинстве случаев риск осложнений при операции по лечению катаракты составляет менее 1%. Наиболее распространенное осложнение — разрыв капсулы хрусталика, который может случаться чаще.
Чаще всего возможно успешное лечение любых осложнений операций по лечению катаракты. Иногда ваше зрение может стать хуже, чем оно было до операции или вашему глазу будет нанесен непоправимый ущерб, который приводит к потере зрения. Однако такие случаи очень редки.
Кистозный макулярный отек
Кистозный макулярный отек — это вероятное осложнение, которое может привести к потере зрения. При этом отеке скапливается жидкость между слоями сетчатки (где расположены нейроны, выстилающие глазное дно и улавливающие свет). Есть два различных типа кистозного макулярного отека:
- ишемический кистозный макулярный отек;
- клинический кистозный макулярный отек.
Ишемический кистозный макулярный отек встречается очень часто, но на зрение не влияет. Клинический кистозный макулярный отек может приводить к потере зрения и считается, что он вызывает 0,1-12% всех случаев потери зрения. Кистозный макулярный отек иногда лечится нестероидными противовоспалительными препаратами. Впрочем, исследования в этой области все еще ведутся.
Использование очков
Естественный хрусталик в вашем глазу может менять форму. Благодаря этому ваши глаза могут фокусироваться на ближних и дальних объектах. Однофокусные (монофокальные) и мультифокальные пластиковые хрусталики этого делать не могут. Поэтому после операции по лечению катаракты вам могут потребоваться очки для чтения или для дали.
Согласно некоторым исследованиям, 95% людей с монофокальными и 68% людей с мультифокальными хрусталиками носят очки после операции по лечению катаракты. Другой тип искусственного хрусталика, который называется аккомодирующий, позволяет глазу фокусироваться как на ближних, так и на дальних объектах.
Этапы операции
Лазерная дисцизия выполняется амбулаторно, под местной анестезией, поэтому не требует длительного времени для проведения, относится к операциям «одного дня» и считается безопасной для организма. Это легко переносимая процедура, которая не требует какой-то особенной подготовки.

- Непосредственно операция. Методика вмешательства подразумевает применение специального твердотельного лазера. В точке фокусировки лазерного луча образуются пузырьки от испарения частиц ткани. Таким образом, офтальмохирург создает отверстия в задней капсуле хрусталика последовательно шаг за шагом. Существует несколько алгоритмов такого воздействия: только в центре, крест на крест и т.д. Вырезанные кусочки ткани опускаются на глазное дно и в течение приблизительно недели растворяются. Таким образом, удаляются участки помутневшей задней капсулы хрусталика и пациент снова обретает хорошее зрение.
- Ранний послеоперационный период. После успешного завершения самой операции пациенту предлагается провести несколько часов под наблюдением врача. Это дает возможность оценить успешность проведенного вмешательства и предупредить возможные послеоперационные осложнения. Поскольку операция не подразумевает наложения швов и глаз остается герметичным, покинуть клинику можно спустя два часа после ее проведения. Главное условие для обеспечения безопасности пациента – помощь сопровождающего, который доставит человека домой.
Стоимость диагностики и лечения катаракты
| Наименование услуги |
Цена (руб.) |
| Стандартный первичный прием офтальмолога | 3 500 |
| Обследование перед удалением катаракты (комплексное) | 4 200 |
| Факоэмульсификация катаракты с имплантацией ИОЛ | от 45 000 |
| Экстракапсулярная экстракция катаракты с имплантацией ИОЛ | 65 000 |
| Интракапсулярная экстракция катаракты с имплантацией ИОЛ | 70 000 |
| Искусственный хрустали (ИОЛ) с комплектом для установки | от 5 000 |
| Смотреть все цены на диагностику и лечение катаракты >>> |
Хирургическое лечение катаракты осуществляется на базе основного подразделения компании — «Московской Глазной Клиники» (МГК) в Семёновском переулке.