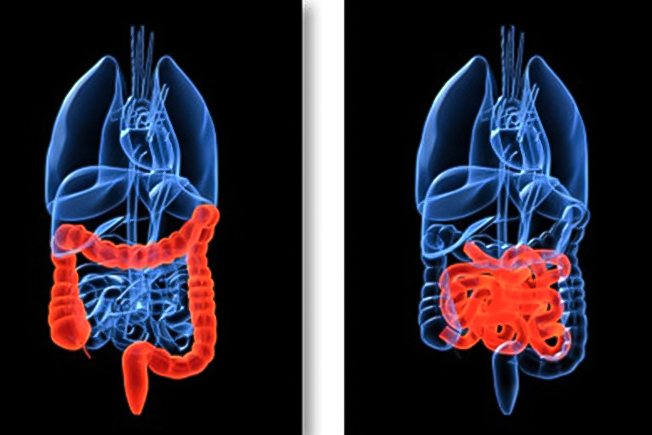
Симптомы колита кишечника у женщин
Содержание:
Жизнь с язвенным колитом
Существует несколько приемов, которые помогут вам держать проявления заболевания под контролем и снизить риск развития осложнений.
Правильное питание может помочь контролировать симптомы.
- Ешьте маленькими порциями: вы можете почувствовать себя лучше, если будете питаться 5-6 раз в день маленькими порциями вместо трех больших приемов пищи.
- Пейте много жидкостей: при колите легко может наступить обезвоживание, так как вы можете терять много жидкости при поносе. Вода — лучший источник влаги. Воздерживайтесь от кофеина и алкоголя, так как они усилят понос, и газированных напитков, так как они вызывают газы.
- Пищевые добавки: спросите своего терапевта или гастроэнтеролога, нужны ли вам пищевые добавки, так как может быть, что вы не усваиваете достаточное количество витаминов и минералов, таких как кальций и железо.
Ведение дневника питания, где будет записываться, что именно вы едите, может также быть полезным приемом. Вы можете обнаружить, что некоторые продукты вы усваиваете хорошо, а другие обостряют ваши симптомы. Записывая, что и когда вы съели, вы сможете исключить из рациона проблемные продукты.
Однако вы не должны исключать все типы пищи (такие, например, как молочные продукты) из вашей диеты, не обсудив это с вашим врачом, потому что в таком случае вы не сможете получить достаточное количество определенных витаминов и минералов.
Если вы хотите попробовать новый вид пищи, лучше вводить в рацион по одному продукту в день, поскольку тогда легче будет определить продукты, не желательные к употреблению.
-
Бесшлаковая диета
Существуют доказательства того, что бесшлаковая диета может иногда помочь облегчить симптомы неспецифического язвенного колита во время обострения. Бесшлаковая диета — это диета, призванная сократить объем и частоту опорожнения кишечника. Продукты, которые можно употреблять в рамках бесшлаковой диеты:
- белый хлеб;
- переработанные (не цельнозерновые) хлопья для завтрака, например, кукурузные;
- белый рис, рафинированная паста и лапша;
- приготовленные овощи (без кожуры, семен и стеблей);
- постное мясо и рыба;
- яйца.
Если вы планируете перейти на бесшлаковую диету, обязательно проконсультируйтесь по этому поводу со своим лечащим врачом.
Стресс также не является причиной развития колита, но успешный контроль уровня стресса может помочь снизить частоту проявления симптомов. Следующие советы могут быть полезными.
- Занимайтесь спортом: доказано, что физические упражнения снижают стресс и повышают настроение. Ваш терапевт или гастроэнтеролог могут посоветовать вам подходящие упражнения.
- Методы расслабления: дыхательные упражнения, медитация и йога могут помочь вам научиться расслабляться.
- Общение: живя с колитом, вы можете чувствовать себя подавленным и одиноким. Вам может помочь общение с другими людьми, живущими с этим заболеванием.
Жизнь с непредсказуемым и потенциально подрывающим силы хроническим заболеванием, таким как колит, особенно в тяжелой форме, может сказаться на эмоциональном состоянии. В некоторых случаях тревога и стресс, вызванные колитом, могут спровоцировать депрессию. Признаки депрессии включают в себя подавленность, ощущение безнадежности и невозможность получать удовольствие от того, что вам раньше нравилось. Если вам кажется, что у вас может быть депрессия, посоветуйтесь со своим врачом. Возможно, вам будет полезно пообщаться, либо лично, либо через интернет, с людьми, которые также живут с колитом.
Вы можете посетить группы людей, больных воспалительными заболеваниями кишечника:
Беременность и язвенный колит
Как правило, неспецифический язвенный колит никак не влияет на способность женщины забеременеть. Однако бесплодие может развиться как осложнение хирургического лечения, проводимого с целью создания илеоанального резервуара. Этот риск намного ниже, при операции по выведению тонкой кишки на переднюю брюшную стенку (создание илеостомы). Определенные виды лечения аминосалицилатами могут привести к временной потере репродуктивной функции у мужчин, но при необходимости можно применять альтернативные схемы лечения.
У большинства женщин с язвенным колитом, которые решают иметь детей, беременность протекает нормально, и ребенок рождается здоровым. Однако если вы беременны или планируете беременность, вы должны обсудить ее со своим лечащим врачом. Если вы забеременели во время обострения заболевания или если оно случилось во время беременности, существует риск, что вы можете родить раньше срока (преждевременные роды) или что ребенок будет иметь пониженную массу тела при рождении. Поэтому врачи обычно рекомендуют достигнуть полного контроля над язвенным колитом прежде, чем забеременеть.
Симптомы колита кишечника
Острый колит
Как правило, тяжесть течения острого колита зависит от его развития, от возрастных особенностей больного и от наличия у него сопутствующих заболеваний пищеварительного тракта. Сопровождается острый колит следующими нижеперечисленными признаками.
- Нарушение стула. Диарея может сменяться запорами и наоборот. В каловых массах можно увидеть слизистые прожилки и даже кровь.
- Дискомфорт и боль в кишечнике. Усиливаются во время приема пищи, в процессе постановки клизмы или при занятиях каким-либо физическим трудом.
- Кишечное расстройство. Появляется тяжесть в кишечнике, метеоризм и вздутие.
- Тенезмы. Больной испытывает ложные позывы к дефекации, при этом выделения из прямой кишки будут незначительными, но с примесью слизи, крови или гноя.
Острый колит довольно быстро принимает хроническую форму, если больной не обращает внимание на собственное состояние. Тот же результат будет, если заниматься самолечением
Хронический колит
Хроническая форма заболевания подразумевает наиболее щадящее течение колита: интенсивность симптомов немного снижается, за счет чего больной думает, что выздоравливает. Обострение хронической формы колита происходит несколько раз за год. Эта форма имеет следующие слабовыраженные симптомы.
- Постоянное чувство тяжести в животе после приема пищи.
- Постоянный метеоризм и вздутие живота.
- Урчание в области кишечника, нарастающее после приема пищи.
- Диарея или запор.
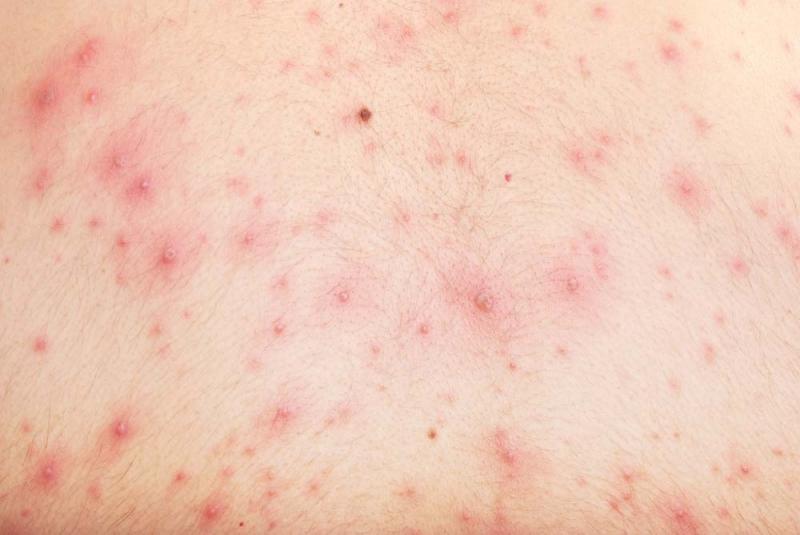
- Появление сыпи на коже, ухудшение ее внешнего вида. Обусловлено всасыванием токсинов обратно в кровь.
Язвенный колит
Отличие язвенного колита от острой формы заболевания – появление язвенных участков на слизистой оболочке толстой кишки. Это повышает риск образования отверстия в оболочке толстой кишки, осложняя течение заболевания. Язвенный колит характеризуется:
- ложными позывами к опорожнению кишечника;
- периодическими кишечными кровотечениями;
- нарастающей интоксикацией всего организма;
- развитием запора после долгой диареи.
Спастический колит
Развитие этого вида колита у взрослого человека сопровождается стойкими запорами, что характеризуется следующими признаками:
- вздутие и метеоризм;
- распирающее чувство в животе;
- постоянная тупая боль в левой нижней части живота.
Диффузный колит
Этот вид заболевания поражает оба отдела кишечника – толстый и тонкий. Симптоматика диффузного колита проявляется с первых дней и выражается в следующем:
- боль по всему животу приобретает режущий, ноющий, коликообразный характер;
- тошнота, рвота, отсутствие аппетита;
- диарея и ложные позывы к опорожнению кишечника;
- неприятный запах изо рта.
Катаральный колит
Этот вид заболевания характеризуется острой выраженностью симптомов:
- учащение дефекации, в каловых массах много слизи;
- метеоризм, распирание и урчание в животе;
- тяжесть в животе после приема пищи.
Атрофический и эрозивный колиты
Первый вид колита не имеет самостоятельных симптомов, т.к. развивается на фоне прогрессирующего спастического колита, если отсутствует адекватное лечение. Второй вид – это начальная стадия развития язвенного колита.
Хроническая форма
Факторы неспецифического характера у взрослых чаще приводят к морфологическим изменениям слизистой нижних отделов ЖКТ. При хроническом колите кишечника симптомы развиваются постепенно. Поэтому пациенты не спешат обращаться к врачу. Лучше не откладывать визит к специалисту, если появляются следующие признаки:
- болевые ощущения в левой и правой половине живота, которые нарастают после еды, купируются после дефекации или отхождения газов;
- спазмы перед опорожнением;
- изменение характера стула в виде поноса со слизью или кровянистыми прожилками;
- чередование запора и послабления стула;
- выделение большого количества жидкого кала, которое возникает после нескольких дней отсутствия стула;
- метеоризм, урчание в животе;
- налет серого цвета на языке;
- снижение аппетита;
- утомляемость, слабость.
Специфические симптомы для разных видов
При разных формах заболевания определяются общие признаки, которые характерны для воспаления толстого кишечника. Однако можно заподозрить некоторые виды патологии по отличительным чертам. Специфичные симптомы колита при некоторых вариантах представлены в таблице 3.
Таблица 3. Отличительные признаки колита
| Тип колита | Характерные признаки |
| Неспецифический язвенный | Периодическая субфебрильная лихорадка во время обострения;
Боль в суставах; Редкие проявления — нодулярная эритема, гангренозная пиодермия, афтозный стоматит, анкилозирующий спондилит, эписклерит, увеит, |
| Радиационный | Кишечные симптомы связаны с лучевой терапией в анамнезе. Формируется атрофия слизистой с образованием язв и эрозий. Процесс носит обратимый характер на фоне лечения. |
| Ишемический | Встречается у пациентов старше 60 лет с проявлениями атеросклероза сосудов. Клиника развивается медленно, отмечается боль в левой подвздошной области и последующее выделение крови из прямой кишки. |
| Спастический | Боль по утрам или после еды по ходу кишечника с выраженным спастическим компонентом;
Чередование поноса и запора |
| Атонический | Удлинение интервала между актами дефекации;
Затруднение при опорожнении кишечника; Запоры с выделением сухих каловых масс; Ощущение тяжести в животе |
| Псевдомембранозный | Состояние различной степени тяжести с яркой клиникой;
Выраженная интоксикация и лихорадка; Высокая вероятность развития осложнений в виде перфорации кишки и токсического мегаколона |
Лечение язвенного колита
Если заболевание протекает без осложнений, симптомы выражены неярко, в таком случае вполне достаточно амбулаторного наблюдения. Базовое лечение язвенного колита включает несколько групп лекарственных средств.
- Препараты 5-аминосалициловой кислоты (аминосалицилаты). Обладают противовоспалительным эффектом и способствуют регенерации слизистой кишечника. К ним относятся месалазин и сульфасалазин. Лекарственные средства, в состав которых входит месалазин, наиболее предпочтительны для лечения, поскольку у них меньше побочных явлений, и они способны действовать на разных участках толстой кишки.
- Гормональная терапия (Дексаметазон, Преднизолон). Эти средства применяют в комплексном лечении, когда аминосалицилаты не оказывают нужного эффекта или у пациента на них выраженная аллергическая реакция. Но они не участвуют в процессах заживления слизистого слоя, а только помогают справиться с воспалением.
- Биологические препараты (иммунодепрессанты). В случаях, когда форма колита резистентная (устойчивая) к воздействию гормональных лекарств, целесообразно назначение Циклоспорина, Метотрексата, Меркаптопурина, Азатиоприна, Хумиры, Ремикейда или Ведолизумаба (Энтивио). Они способствуют заживлению тканей и ослаблению симптомов заболевания.
При лечении язвенного колита, особенно его дистальной формы, необходимо сочетать пероральные препараты с ректальными средствами для местного лечения – свечами, растворами с системными гормонами или аминосалицилатами для клизмы, с пеной. Очень часто такой метод оказывается наиболее эффективным по сравнению с терапией исключительно таблетированными лекарствами, поскольку они действуют в основном в правом отделе толстого кишечника и редко достигают воспаления, которое находится в прямой кишке. При ректальном введении препараты быстро и в необходимой дозе достигают нужного участка воспаления и, в то же время, практически не попадают в системный кровоток, а значит, и побочные явления будут выражены слабо или вообще будут отсутствовать.
В тяжелых случаях, а также при быстром (молниеносном) развитии патологии необходима срочная госпитализация в стационар. При этом предпочтение отдается парентеральному введению кортикостероидов. Только спустя неделю пациента можно перевести на оральный прием препаратов, причем аминосалицилаты не назначают одновременно с гормонами, так как они слабее гормонов и снижают их терапевтический эффект. Такой курс лечения длится не менее 3-х месяцев. Помимо базисной терапии, необходимо проведение симптоматического лечения следующими группами препаратов:
- гемостатиками (Аминокапроновой кислотой, Дициноном, Транексамом) при периодических кровотечениях;
- спазмолитиками (Но-шпой, Папаверином) для устранения спазма и нормализации моторики кишечника;
- антибиотиками (Цефтриаксоном, Ципрофлоксацином) при присоединении вторичной инфекции и развитии осложнений;
- витамином D и препаратами кальция для профилактики остеопороза;
- пробиотиками для нормализации кишечной флоры и улучшения пищеварения.
Назначение препаратов против диареи считается спорным вопросом, поскольку существует мнение, что они могут привести к токсической дилатации кишечника. Лечение народными средствами возможно только с разрешения и под контролем врача во избежание развития осложнений. Хирургическое вмешательство при неспецифическом язвенном колите необходимо в следующих случаях:
- когда течение болезни не поддается консервативной терапии, особенно при гормонорезистентной форме;
- если имеется гормональная зависимость, возникшая при лечении;
- при наличии абсолютных противопоказаний или выраженных побочных реакций при приеме лекарств;
- если имеются осложнения или тяжелое течение заболевания, тотальное распространение патологического процесса, которое может привести к развитию рака толстой кишки.
Суть операции – иссечение пораженной части толстого кишечника и формирование илеостомы или сигмостомы с последующим интенсивным местным лечением в послеоперационном периоде – применение гормональной терапии и препаратов месалазина, а также антисептиков, антибиотиков и вяжущих средств.
Причины язвенного колита
Врачи до сих пор не до конца понимают механизм развития язвенного колита. Известно, что основная проблема – аутоиммунная реакция. По какой-то причине иммунитет начинает воспринимать ткани толстой кишки как чужеродные и пытается их уничтожить. Предположительно, первопричиной являются генетические изменения, провоцирующие чрезмерную иммунную реакцию на бактериальные антигены.
Бактериальных клеток в толстом кишечнике в 10 раз больше, чем клеток во всем человеческом организме, и с какого-то момента иммунная реакция переносится с них на компоненты кишечной стенки. Подобный механизм – сходство антигена бактерии и некоторых тканей организма, «сбивающее» с толку иммунитет – лежит в основе ревматизма и гломерулонефрита.
Катализатора подобных реакций пока не выявлено. Можно говорить лишь о предрасполагающих факторах:
- наследственность: у кровных родственников пациентов с язвенным колитом вероятность заболеть в 15 раз выше, чем у «среднестатистического» человека;
- стресс;
- кишечная инфекция;
- острая вирусная инфекция (не обязательно энтеровирусная);
- гиповитаминоз D;
- дефицит пищевых волокон и избыток животного белка в питании.
Диагностика колита
Диагностика колита предусматривает сбор анамнеза, физикальные, инструментальные и лабораторные исследования. Анализы при колите предусматривают следующее:
- Общий анализ крови и урины для выявления признаков воспаления;
- Биохимический анализ крови;
- Проверка кала на дисбактериоз, бело-кальпротектин и наличие яиц гельминтов.
Что касается физикального обследования, то оно предусматривает:
- пальпацию области живота;
- пальцевое исследование;
- аноскопию.
Использование инструментальных методик направлено на визуальное исследование состояния слизистой оболочки кишечника и дифференцирование обычного колита от язвенного. В процессе проводят:
- Ирригоскопию — рентгенография с применением контрастирования бариевой взвесью для изучения состояния слизистой толстой кишки;
- Колоноскопию — осуществляется забор материала из кишечника для проведения гистологического обследования и исключения наличия новообразований злокачественной природы;
- Фиброилеоколоноскопию — изучают состояние кишечника изнутри при помощи специального оборудования с целью точно определить локализацию воспалительных процессов и стадию их развития;
- УЗИ органов брюшной полости — позволяет определить наличие патологических процессов и изменения, к которым они привели;
- Ангиографию — проводится при подозрениях на то, что колит возник из-за нарушений кровообращения в области кишечника для визуализации сосудов, питающих его.
Если своевременно не провести диагностику и не приступить к адекватному лечению колита, он может стать причиной развития перитонита, характеризующегося прободением стенки толстого кишечника или кровотечением. Последнее приведёт к формированию спаек и сужения кишечника и, как следствие — его непроходимости.
Симптомы
Воспалительный процесс в кишечнике сопровождается различными признаками. Они зависят от причины заболевания и возрастных особенностей, обширности процесса.
Симптомы колита у детей и подростков чаще всего связаны с инфекционными факторами, алиментарной погрешностью. Поэтому в большинстве случаев патология носит острый характер и яркую клинику. Выражен интоксикационный синдром (повышение температуры, вялость, слабость), быстрее нарастают проявления обезвоживания, которые требуют назначения инфузионной терапии, антибактериальных препаратов. Выражено учащение стула до 15 раз в сутки.
Симптомы колита у взрослых обусловлены хроническим течением процесса:
- обезвоживание, сухость во рту, снижение тургора кожи;
- частые позывы к дефекации;
- нарушения стула (поносы, запоры и их чередование);
- озноб, повышение температуры;
- метеоризм.
Патологические проявления нарастают постепенно. Среди причин заболевания превалируют аутоиммунные, неспецифические состояния, сопутствующая патология. Преимущественно применяют патогенетическое лечение.
Симптомы в зависимости от локализации
Поражение слизистой оболочки в разных отделах толстого кишечника характеризуется отличительными признаками. По ним можно заподозрить локализацию воспалительного процесса. Разновидности колита и их симптомы представлены в таблице 2.
Таблица 2. Характерные симптомы колита в зависимости от локализации
| Область воспаления | Клинические признаки |
| Правосторонний колит (тифлит) | Отмечается дискомфорт и чувство сдавления в правом боку, подвздошной области, возникает после еды через 2-3 часа.
Сопровождается жидким или кашицеобразным стулом. |
| Левосторонний колит (проктосигмоидит) | Боли спастические, часто не связанные с приемом пищи, локализуются в левом боку.
Определяется задержка стула. Часто позывы возникают утром натощак, провоцируются при наклонах, прыжках, на холоде, в стрессовых ситуациях. Кал жидкой консистенции или частицами со свободной жидкостью, примесью слизи, крови. |
| Поперечная ободочная кишка (трансверзит) | Отмечаются позывы сразу после еды. Частота стула в сутки до 4-5 раз.
Болевой синдром беспокоит в верхней половине живота, в околопупочной области. |
| Диффузное поражение | Характеризуется болевыми ощущениями по всему животу, чередованием запора и послабления стула, субфебрильной температурой.
Длительное течение заболевание приводит к потере массы тела, астении. |
Острая форма
Внезапное начало заболевания чаще всего свидетельствует об инфекционном заболевании. В статьях и медицинских текстах говорится о том, что в большинстве случаев причина воспалительного процесса в толстом кишечнике — размножение патогенных и условно-патогенных бактерий. Симптомы острого колита могут приводить к быстрому ухудшению состояния. Поэтому следует немедленно обратиться к специалисту, если есть жалобы на:
- резкую схваткообразную боль в животе по ходу кишечника;
- жидкий или водянистый зловонный стул с примесью зелени, слизи, крови;
- частые позывы на дефекацию, тенезмы;
- урчание, вздутие живота;
- выделение слизи с кровью во время дефекации по типу «малинового желе»;
- повышение температуры;
- нарушение самочувствия в виде потливости и периферических нарушений кровообращения на фоне спастических проявлений.
Внимание!
Диарея приводит к потере жидкости и обезвоживанию, что требует регидратации под контролем врача.
Диета при обострении хронического колита кишечника
На первом этапе обострения (проявляется кровавой диареей) принимается, главным образом, жидкость, предпочтение отдается минеральной воде.
Она должна быть негазированной, т.к. пузырьки углекислого газа вызывают раздражение желудка. Минеральное содержание можно найти на этикетке бутылки.
Огромное значение имеет правильная температура напитка: он не должен быть слишком горячим (поддерживает воспаление) или холодным (раздражает кишечник).
Подходит также черный или фруктовый чай (не очень крепкий), но он, в основном, переносится хуже, чем минеральная вода.
Поскольку воспаление вызывает значительное истощение энергетических запасов организма, необходимо обеспечить человеку восполнение калорий, витаминов и минералов.
Для этих целей подходят супы, особенно мясной бульон, который богат минеральными веществами (в идеале — из говядины, но ни в коем случае не из бульонного кубика).
Хороши супы, приготовленные на овощном бульоне (морковь, петрушка, сельдерей) с рисом. Супы могут быть несколько более солеными.
Во-первых, организм теряет большое количество соли при диарее, во-вторых, указанные блюда не обладают достаточно выразительным вкусом.
Совершенно непригодны бобовые супы (горох, фасоль), особенно с добавлением копченостей и раздражительных специй, как и первые блюда быстрого приготовления.
Фруктов в фазе обострения рекомендуется избегать, т.к. они вызывают чрезмерное брожение в кишечнике.
Обеспечить поступление витаминов можно путем употребления разбавленных фруктовых соков.
Магазинные концентрированные соки содержат большое количество консервантов, кроме того, они слишком кислые, поэтому их необходимо избегать
Хорошо переносятся продукты, изготовленные из измельченных и тушеных яблок.
Яблочное пюре или домашнее варенье с небольшим количеством имбиря и корицы помогает вернуть аппетит. Точно так же действуют бананы.
Овощи полезны, в особенности в виде бульона, в тушеном и вареном виде. Рекомендуется морковь, петрушка и сельдерей.
Бобовые и газообразующие овощи, такие как цветная и белокочанная капуста, трудно перевариваются, поэтому их предпочтительно избегать.
Из сырых овощей можно употреблять тертую морковь с добавлением лимона и сахара (по желанию).
Из мяса рекомендуется вареная говядина. Отдать предпочтение следует нежирному варианту.
Среди запрещенных продуктов:
- бобовые культуры;
- жирные сорта мяса;
- копчености.
Если рассматривать частоту приема пищи, то рекомендуется есть меньше, но чаще, т. е. применяются правила, аналогичные обычной рациональной диете.
Молочные продукты людьми с колитом не очень хорошо переносятся.
Однако опыт показывает, что они не подходят людям, у которых диарея или другие желудочно-кишечные проблемы после употребления молока или созданных на его основе продуктов возникали в течение длительного времени до начала недуга.
Некоторые больные хорошо переносят кисломолочные продукты, йогурты или пахту.
Без информации об индивидуальной реакции молочные продукты употреблять не следует.
Кроме того, непригодны все твердые сыры. Творог и мягкие виды продукта к употреблению рекомендуются.
Макаронные изделия тоже являются подходящими видами пищи для диареи, однако в нашей стране они не очень популярны ввиду ограниченного спектра возможностей приготовления.
Вначале они подаются сухими, позже — смешиваются со свежим сливочным маслом и посыпаются тертым сыром.
Из специй рекомендуется, в основном, тмин, который эффективен против боли в животе и вздутия.
Он имеет такой же эффект, как мята, которая используется в качестве чая.
После успокоения обострения, связанного с диареей и повышенной температурой, медленно и постепенно, в зависимости от состояния и толерантности конкретного пациента, следует переходить к нормальному питанию.
С одной стороны, человек не должен голодать долго, поскольку диета продлевает симптомы.
С другой — слишком быстрый переход к нормальному питанию часто плохо переносится и может привести к увеличению продолжительности болезни.
Диета в период ремиссии хронического колита
В период ремиссии человек может принимать нормальное, сбалансированное питание.
Пример меню при рецидиве заболевания:
- завтрак: фруктовый чай, мед, круассаны, яблочный мармелад;
- полдник: ванильный пудинг с печеньем;
- обед: суп, рис с вареной морковью и петрушкой, картофельное пюре, филе рыбы;
- полдник: банан;
- ужин: запеченные макароны с сыром, чай.
Частой ошибкой при хроническом колите считается безглютеновая диета, которая не является необходимой и полезной, она излишне ограничивает человека.
Медикаментозное лечение
Медикаментозное лечение колита кишечника направлено на устранение воспаления и общих проявлений инфекции. В тяжелых случаях также требуется купирование болевых ощущений и инфузионная терапия.
- Антибиотики и противомикробные препараты. Назначаются если выявлена инфекционная этиология заболевания. Назначаются препараты Энтерофурил, Альфа Нормикс (Рифаксимин), Цифран. Курс лечения краткий, 3-5 дней строго по показаниям и под контролем лечащего врача.
- Снятие болевого синдрома. Ярко выраженный болевой синдром снимается препаратами-спазмолитиками, такими как Но-шпа, Папаверин. В более тяжелых случаях к спазмолитикам добавляются холинолитические лекарственные средства.
- Гельминтоз. Если причина кишечного колита заключается в гельминтозе (паразитарном поражении кишечника), назначаются специализированные противогельминтные медикаменты (конкретные наименования зависят от типа гельминта и степени поражения).
- Устранение нарушений стула. Запоры и поносы устраняются разными способами. Для прекращения поноса рекомендуются вяжущие средства (дубовая кора, нитратная соль висмута, танальбин, белая глина и др.), для устранения запора проводится очистительная клизма.
- Нормализация микрофлоры. Нормальная и стабильная перистальтика невозможна без полезной микрофлоры. В результате поноса или запора микрофлора гибнет. Если проводились очистительные мероприятия — бактерии вымываются, в результате чего может начаться затяжной запор. Назначаются специальные препараты-пробиотики, такие как Линекс, ферменты (если болезнь протекает на фоне их недостататочности), энтеросорбенты (полисорб, уголь активированный, Полифепан, Энтеросгель, Фильтрум и др.).
- Лечение сопутствующих осложнений. При колите кишечника нередко формируется проктит или проктосигмоидит. Для устранения данных последствий колита проводят специфическую местную терапию с применением свечей (ректально вводят препараты, на основе беладонны, анестезина, вводятся вяжущие средства), а также клизм (фитотерапевтические с календулой, ромашкой, либо препараты танин, проторгол).
При этом язвенный колит кишечника поддается лечению сложнее. Требуется более интенсивная терапия, а значит более долгая и дорогостоящая. Препараты для лечения данного типа патологии не только дорогие, но и обладают массой побочных эффектов, потому применяются строго по предписанию специалиста.
Выпускаются они в форме ректальных свечей, клизм, в таблетированной форме (Салофальк, Пентаса, Мезавант, Месакол). В ряде случаев прибегают к использованию препаратов биологической терапии, вроде препаратов Хумир (Адалимумаб), Ремикейд (Инфликсимаб). В наиболее тяжелых случаях допустимо использование кортикостероидых медикаментов (Преднизолон, Метилпреднизолон, Гидрокортизон). Препараты выпускаются в виде ректальных капельниц, свечей, таблеток. Если причина заболевания в аутоимунном заболевании или аллергической реакции назначаются имуннодепрессоры (Циклоспорин, Азатиоприн, Метотрексат). Также при хроническом колите рекомендуется санаторно-курортное лечение.
Из-за чего возникает колит кишечника
Главной причиной острого состояния являются различные патогенные бактерии, стафилококки или стрептококки. Слизистая оболочка кишечника чувствительна, и может воспалиться в результате:
- Пищевого отравления.
- Аллергической реакции.
- Воздействия некоторых медикаментов.
- Тяжелого инфекционного заболевания.
Хроническая форма возникает в результате отсутствия или неэффективного лечения острого колита. Чаще всего хроническое воспаление сохраняется из-за низкого иммунитета. Поддерживать патологию может наличие в организме других патологических очагов в соседних с кишечником органах.
Другие распространенные причины хронического колита:
- Глистная инвазия.
- Заболевания органов малого таза у женщин.
- Бесконтрольное употребление антибиотиков.
- Алкоголизм.
- Хронический дисбактериоз.
- Злоупотребление пряностями, острой пищей.
- Врожденные дефекты кишечника.
К провоцирующим болезнь факторам врачи относят однообразное питание, употребление тяжелой пищи.
У детей колит — это частое явление. Причина заключается в том, что защитный барьер внешней оболочки кишечника еще недостаточно сформирован. В результате орган не может справиться с различными патогенными микроорганизмами и возникает воспалительный процесс.
В зрелом возрасте могут встречаться ишемические колиты. Они формируются из-за нарушения нормального кровообращения в брыжеечных артериях (сосуд, с помощью которого кишечник прикрепляется к брюшине). Это опасное состояние, которое требует срочной медицинской помощи.
Причина микроскопического колита
Точная причина микроскопического колита неизвестна. В его развитии играют определенную роль в несколько факторов. Большинство ученых считают, что микроскопический колит является результатом аномальной реакции иммунной системы на бактерии, которые обычно живут в толстой кишке. Предполагают и другие причины, в том числе:
- аутоиммунное заболевание;
- применение лекарств;
- инфекции;
- генетический фактор;
- мальабсорбция желчных кислот.
Аутоиммунное заболевание
Иногда страдающие микроскопическим колитом также имеют аутоиммунные заболевания – расстройства, при которых иммунная система организма атакует собственные клетки и органы. Аутоиммунные заболевания, связанные с микроскопическим колитом, включают в себя:
- Целиакию. Это состояние, при котором люди не переносят глютен, потому что он повреждает слизистую оболочку тонкого кишечника и препятствует всасыванию питательных веществ. Глютен (клейковина) – это белок, содержащийся в пшенице, ржи и ячмене.
-
Заболевания щитовидной железы, такие как
- болезнь Хашимото – это форма хронического, или продолжительного, аутоиммунного воспаления щитовидной железы.
- Болезнь Грейвса – это заболевание, которое вызывает гипертиреоз, возникает, когда щитовидная железа вырабатывает больше гормонов, чем нужно организму.
- Ревматоидный артрит. Возникает, когда иммунная система атакует мембрану, выстилающую суставы, вызывает боль, отек, скованность и потерю функции в суставах.
- Псориаз. Это неинфекционное кожное заболевание, которое поражает преимущественно кожу. Пораженные участки утолщаются, становятся красными с шелушащимися, серебристо-белыми пятнами (бляшками).
Микроскопический колит
Применение лекарств
Точных доказательств, что препараты вызывают заболевание нет, однако, обнаружена связь между микроскопическим колитом и некоторыми лекарствами, к ним относятся:
- нестероидные противовоспалительные препараты, такие как аспирин, ибупрофен и напроксен;
- лансопразол;
- акарбоза (Прандаза, Прекоза);
- ранитидин (Зантак);
- сертралин (Золофт);
- Тиклопидин (Тиклид).
Другие лекарства, связанные с микроскопическим колитом, включают в себя:
- карбамазепин;
- клозапин (Клозарил, Фазакло);
- декслансопразол (Капидекс, Дексилант);
- энтакапон (Комтан);
- эзомепразол (Нексиум);
- Флутамид;
- лизиноприл;
- омепразол;
- пантопразол;
- пароксетин (Паксил);
- рабепразол;
- симвастатин (Зокор);
- винорелбин.
Инфекции, вызывающие микроскопический колит
- Бактериальные. Некоторые заболевают микроскопическим колитом после заражения определенными патогенными бактериями. В основном к ним относятся: Clostridium difficile (клостридии), Yersinia enterocolitica (иерсинии), Campylobacter jejuni (кампилобактерии). Эти патогенные микроорганизмы вырабатывают токсины, которые раздражают слизистую оболочку толстой кишки и вызывают воспаление.
- Вирусные. Некоторые ученые считают, что вирусные инфекции, вызывающие воспаление в желудочно-кишечном тракте, принимают участие в возникновении микроскопического колита.
Генетический фактор
Некоторые ученые считают, что генетические факторы играют определенную роль в развитии микроскопического колита. Хотя исследователи до сих пор не нашли ген, уникальный для этой патологии, они связали десятки генов с другими типами воспалительных заболеваний кишечника.
В том числе:
- Болезнь Крона. Это заболевание, которое вызывает воспаление и раздражение любой части желудочно-кишечного тракта;
- Язвенный колит. Хроническое заболевание, вызывающее воспаление и язвы во внутренней оболочке толстой кишки.
Мальабсорбция желчных кислот
Мальабсорбция желчных кислот может быть причиной микроскопического колита. Мальабсорбция желчных кислот – это неспособность кишечника полностью реабсорбировать желчные кислоты – кислоты, вырабатываемые печенью для расщепления жиров. Желчные кислоты, попадающие в толстую кишку, могут привести к диарее.
Колоноскопия