Киста поджелудочной железы симптомы и лечение
Содержание:
Симптомы заболевания
Важно знать, что новообразование в поджелудочной железе, равно как и образования в брюшной полости в целом на начальных стадиях очень сложно диагностировать. Кистозные образования на ПЖ имеют явные симптомы, когда она приобретает уже значительные размеры, требует квалифицированного лечения
Симптомы проявляется последовательно:
боли в области живота, в месте расположения органа. Болевые ощущения имеют опоясывающий характер. Во время приема пищи боль только усиливается
Важно, обезболивающие средства в данном конкретном случае просто не действуют;
нарушается работа ЖКТ: диарея, также характерным симптомом является тот факт, что стул становится жирным из-за нарушения в синтезе липаз, рвота, приступы тошноты;
продолжительность этого периода примерно месяцев, затем все признаки исчезают;
длительность «светлого периода» непродолжительна, затем симптомы возвращаются, но с удвоенной силой.
Во время этого пациент может также жаловаться на следующее:
- повышенная температура, которая может держаться продолжительный отрезок времени;
- общая слабость и недомогание;
- в некоторых случаях может появляться желтуха слизистых оболочек человека, но это бывает крайне редко;
- человек может чувствовать постоянную жажду, обычный стакан воды становится своего рода «мечтой», при этом пациент все никак не может напиться. Необоснованная жажда в хронической форме обусловлена нарушением в работе ПЖ, нарушением выработки гормонов;
- обильное мочеиспускание и постоянные позывы к нему;
- не редки потеря сознания при этом недуге.
- фиброз поджелудочной железы – разрастание тканей с характерными рубцами.
Это основные признаки проявлением кисты, или приводящего к ней фиброза ПЖ. Наличие хотя бы одного — это повод обратиться к врачу.
Лечение кисты
При обнаружении полостного образования лечение будет назначено в зависимости от её вида, от причин возникновения, от размеров, от состояния пациента и от того, какое влияние на него оказывает киста. От этого будет зависеть прогноз заболевания. В комплекс лечебных мероприятий могут входить:
- Диета. После установления диагноза больному рекомендуется употребление в пищу термически, химически и механически щадящих продуктов. Еда готовится на пару, тушится или отваривается, измельчается. Суточный рацион разделяется на 5 – 7 порций для приема в течение дня. Предпочтение отдается нежирным продуктам. Жареное, острое, маринованное, кислое из рациона исключаются. Особенно строго действует запрет на алкогольные и газированные напитки, кофе и шоколад. При обострении панкреатита 2 – 3 дня рекомендуется соблюдать голод с обильным питьем (чай, отвар шиповника) и постепенным переходом на супы.
- Лекарственная терапия. Она зависит от клинической картины заболевания. В случаях случайного обнаружения маленькой полости, при отсутствии жалоб и нарушения функции органов медикаментозные средства могут не применяться. В большинстве случаев активно используются симптоматические методы (дезинтоксикация, обезболивание, введение спазмолитиков и т. д.). При наличии осложнений добавляются препараты для борьбы с ними (антибиотики, жаропонижающие).
- Оперативное лечение. Одним из способов хирургического лечения является извлечение содержимого кисты. Его эвакуация может проводиться с помощью лапароскопа. При наличии осложнений операция для вскрытия полости на поджелудочной железе проводится обычным способом. После обработки полости растворами, её стенки сшивают с кишечником для обеспечения оттока секрета.
Если киста сформирована, имеет достаточно крупные размеры или признаки злокачественного перерождения – проводят резекцию (иссечение пораженного участка органа). Минимальное травмирующее действие производит хирургическое лечение в форме дренирования полости.
Нетрадиционные методы. Терапия народными средствами применяется, чаще всего, в форме траволечения. Особенностью данного метода является необходимость длительного применения фитосборов. Противовоспалительным эффектом будут обладать отвары тысячелистника, зверобоя, ромашки, бессмертника. Для увеличения регенерационных свойств организма будут эффективными настои девясила, сушеницы топяной, алоэ, подорожника. Спазмолитическое воздействие оказывают валериана, фенхель, душица, мята и т. д. При правильном применении и приготовлении настои этих трав могут улучшить самочувствие больного, приостановить рост кисты, стать профилактикой образования новых полостей. Они применяются по отдельности и в составе сборов, назначаются врачом и не являются альтернативой терапии, рекомендованной доктором.
Прогноз будет зависеть от вида и стадии образования кисты. Он будет значительно отличаться у врожденных и злокачественных форм.
Причины
Киста поджелудочной железы — новообразование на стенках железы, которое имеет в своем содержимом панкреатическую жидкость или гнойное выделение, образовавшиеся в результате повреждения органа. Симптомы новообразования вплотную зависят от размера очага поражения, причины возникновения патологии и дискомфортного состояния организма. Для выявления заболевания применяют диагностические мероприятия:
- УЗИ;
- КТ;
- МРТ органа;
- ЭРХПГ.
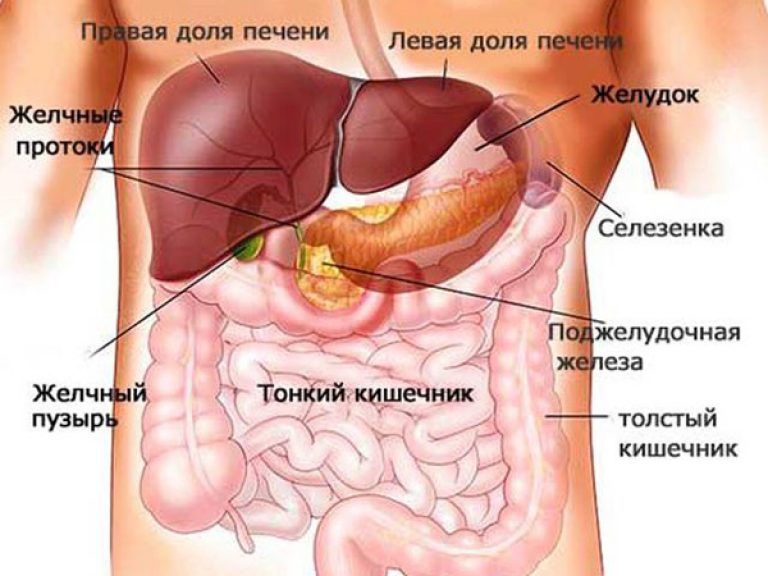
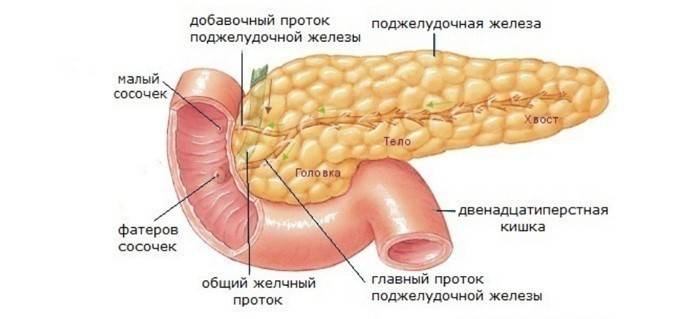
Лечение патологии предусматривает проведение хирургического вмешательства, внутреннего и наружного дренажа, а также иссякание части пораженного органа железы, но этот метод доктора используют только при острой необходимости при угрозе жизни для пациента. Поджелудочная железа человека имеет свое индивидуальное строение:
- хвост;
- тело;
- головка.
строение поджелудочной
Основным местом возникновения новообразований в поджелудочном органе является тело, хвост и в меньшей степени головка. Киста хвоста пораженной железы или киста на головке органа, способствуют развитию ракового состояния, онкологической патологии. Поэтому при обнаружении проблемы, в первую очередь устраняют причину.
Поджелудочный орган человека осуществляет очень важный процесс для организма, он, расщепляя еду, способствует ее быстрому всасыванию и пополнению организма полезными микроэлементами, содержащимися в еде (белки, углеводы, полезные микроэлементы, жиры). Эти вещества необходимы человеку и принимают непосредственное участие в жизни тканей организма, сосудов, кожного покрова. Недостаточный объем веществ, при патологии железы, влечет сбой в работе органов ЖКТ и всего организма
Зарождение кистообразных уплотнений – последствие повреждения органа поджелудочной железы и ее тканей. Получается, что поврежденные края ткани, обрастают новым слоем тканевого составляющего, так как организм старается купировать пораженный участок от здоровой части поджелудочной железы. При этом, возникновение провоцирует проблемы свободного передвижения панкреатического сока, а это становится причиной некроза и приступа панкреатита. Помимо этого, само нарастание новой ткани на поврежденную некрозом ткань, создает капсульную оболочку, которая заполняется жидкостным секретом. Со временем патология увеличивается в размере и объеме, что приводит к последующим проблемам и перекрытию каналов панкреатического сока.
Существуют причины и критерии появления очага новообразования:
- врожденная патология;
- камни в желчном пузыре и ее протоках;
- панкреатиты различных форм (острые, хронические, алкогольные);
- некроз тканей органа;
- травмы;
- побочных заболеваний (сахарный диабет, избыточный вес);
- паразитарное поражение органа.
камни в желчном пузыре
Возникающие кисты, имеют свою общепринятую классификацию, которой пользуются для обозначения патологии и устанавливают после проведения диагностических мероприятий. Установление и понимание ее клинической картины протекания, дает возможность назначить правильное лечение болезни.
Диагностика поджелудочной железы
- обзорной рентгенографии брюшной полости;
- ультразвуковой диагностики. При помощи этого способа удается определить размер кисты, количество новообразований и развитие осложнений;
- магнитной или компьютерной томографии. Эти методики считаются более точными. Также осматриваются протоки;
- сцинтиграфии с применением радионуклидов. Позволяет уточнить место локализации капсулы в органе;
- эндоскопической ретроградной холангиопанкретографии. Можно подробно узнать о структуре образования и связи с основными протоками. Но этот метод опасен тем, что может произойти инфицирование органа и возникновение воспалительного процесса.
При помощи обзорной рентгенографии удается определить смещение внутренних органов. Это позволяет заподозрить о наличии кистозного образования.
Симптоматика
Кистозные образования ПЖ с незначительным размером (до 4-5 см), не вызывают дискомфорт у больного, поэтому обнаружить их на раннем этапе крайне трудно. В целом формирование этих отростков происходит не за один день, для них свойственно несколько этапов развития:
- Первичное возникновение полости: если киста является следствием панкреатита, то она образуется спустя 1-1,5 месяца после перенесённого заболевания;
- Формирование капсулы, стенки которой ещё достаточно рыхлые, обычно этот процесс происходит через 2-3 месяца;
- По истечении примерно полугода начинается уплотнение стенок новообразования;
- Отделение капсулы, наполненной жидкостью, от прилегающих тканей и начало «самостоятельной жизни» отростка, который имеет способность перемещения с первоначального участка локализации.
Охарактеризовать клиническую картину при наличии кисты ПЖ как однотипную невозможно, поскольку проявления патологии напрямую зависят от целого ряда факторов: от параметров отростка, его структурного типа, локализации, а также от причины, вызвавшей аномальное формирование. Кисты небольшого размера обычно никак не сказываются на самочувствии больного по той простой причине, что они не сдавливают рядом расположенные органы или нервные сплетения. Крупные образования, наоборот, дают о себе знать, и в первую очередь они проявляются ярко выраженным болевым синдромом. Ещё одним симптомом крупного кистозного отростка выступают интервалы покоя, для которых характерно лишь временное затихание боли после перенесённого панкреатита острой формы или травмы органа.
Своего апогея болевые ощущения достигают в период развития псевдокисты при остром воспалении ПЖ или же при течении хронической формы заболевания. Болевой синдром имеет тенденцию к снижению, боль постепенно становится тупой, а симптоматика в целом приобретает скудный характер. Иногда приступы возобновляются, это связано с внутрипротоковой гипертензией. Если болевые ощущения возникают резко и неожиданно, необходимо в неотложном порядке обратиться за медицинской помощью, поскольку такое явление может быть свидетельством разрыва кисты. Кроме того, при наличии повышенной температуры тела с сохранением интенсивных и даже нарастающих болей можно говорить и о другом малоприятном обстоятельстве ˗ о нагноении кистозного отростка.
Однако на этом признаки кисты ПЖ не заканчиваются, специалисты выделяют ряд следующих дополнительных симптомов:
- Тошнота;
- Рвота, после завершения которой болевой синдром обычно снижается;
- Неустойчивый стул;
- Потеря веса;
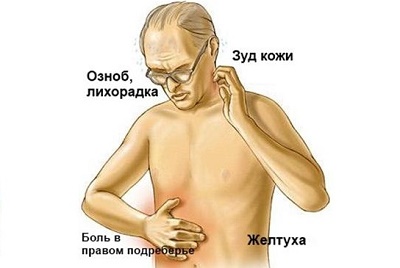
- Механическая желтуха (пожелтение не только кожных покровов, но и глазных склер, зуд) ˗ чаще всего это происходит при локализации кистозного образования на головке поджелудочной железы и сдавливании им соседних органов;
- Отёчность ног ˗ в случае пережатия воротной вены;
- Задержка мочеиспускания, которая наблюдается при нарушении оттока мочи по мочеточникам;
- Кишечная непроходимость ˗ достаточно редкое явление при наличии кисты ПЖ, однако и оно имеет место быть тогда, когда патологическое образование сдавливает просвет кишечника.
Несколько иная клиническая картина наблюдается в условиях пережатия кистой солнечного сплетения. Боль в таком случае имеет жгучий и постоянный характер, она может иррадировать в спину, и порой, чтобы уменьшить страдания больному, требуются наркотические анальгетики. При наличии таких ощущений специалисты рекомендуют принять коленно-локтевую позу: обычно в таком положении самочувствие больного значительно улучшается.
Симптомы кисты поджелудочной железы
Проявления рассматриваемого образования могут быть совершенно разными, в зависимости от вида и места локализации опухоли. Например, если киста не достигла 5 см в диаметре и наполнена жидкостью, она может совсем никак не проявлять себя. В этом случае ее можно обнаружить только случайно. Тем не менее, некоторые кисты, достигнув 3 см в диаметре, начинают оказывать давление на окружающие органы и могут становиться причиной болевых ощущений в спине или животе.
Так как в большинстве случаев причиной образования кисты становится острый панкреатит, то при появлении опухоли человек испытывает сильную опоясывающую боль, у него нарушается пищеварение и наблюдается панкреатический «жирный» стул. Кроме того, у такого больного поднимается температура и отмечается слабость. В некоторых случаях может желтеть кожа и склеры глаз, что намекает на локализацию кисты в головке поджелудочной железы. В этом случае к перечисленным симптомам добавляется тошнота и рвота.
Что характерно, боли при панкреатите часто «отдают» в спину и левое подреберье, и не утихают даже после приема НПВС. После длительного болевого приступа, как правило, наступает период затишья, так называемый «светлый промежуток», после которого состояние только ухудшается. Кстати, иногда острые боли в области желудка могут сигнализировать о разрыве кистозной полости, а появившиеся вслед за ними признаки интоксикации – о развитии тяжелых инфекционных осложнений (перитонита и сепсиса).
Если киста передавливает воротную вену, у больного появляются сильные отеки ног. Когда же разрастающаяся опухоль давит на солнечное сплетение, боль в этой области можно унять только мощными наркотическими анальгетиками. Медицине известны случаи разрастания кисты до такой степени, когда она полностью перекрывает просвет кишечника, провоцируя развитие кишечной непроходимости.
Если новообразование нарушает секреторную функцию железы, больной может ощущать сухость во рту и сильную жажду. Такую кисту необходимо как можно быстрее удалить, ведь мешая работе поджелудочной, она приводит к полиурии (увеличенному образованию мочи), а затем и к развитию гипергликемической либо гипогликемической комы.
Виды и различия образований
Классификация кист на поджелудочной железе проводится по характеру течения, локализации и внутренней структуре. Их появление может наблюдаться в различных участках органа, в связи с этим выделяют три вида:
- Киста головки. Встречается реже остальных, образуется в полости сальниковой сумки. Осложнением может быть пережатие двенадцатиперстной кишки.
- Киста хвоста располагается на узком конце поджелудочной железы. Ее забрюшинная локализация не оказывает негативное воздействие на смежные ткани.
- Опухоль, локализующаяся на теле органа, относится к самым распространенным образованиям этого типа. Наличие такой кисты чревато изменением положения желудка и ободочной кишки.
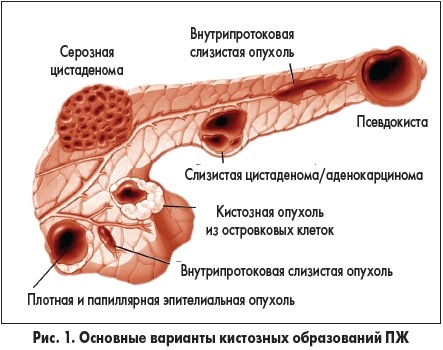
Строение образования имеет четкую связь с причинами его появления. По структуре различаются:
- Ложная киста, которая появляется после перенесенного заболевания. У нее отсутствует железистый слой эпителия.
- Истинная киста, которая возникает на этапе формирования органа в утробе матери. Диагностируется крайне редко, обладает эпителиальным ярусом.
Если образование является следствием панкреатита, то по характеру течения, согласно Атлантской классификации, различают:
- Острое. Опухоль в этом случае не имеет четкой структуры стенок.
- Подострое, которое ограничивается своими фиброзными или грануляционными контурами.
- Абсцесс, который отличается наличием гнойного экссудата в полости.
Что такое киста поджелудочной железы?
Киста ПЖ — это жидкостное образование, развивающееся в ткани или на поверхности органа, отграниченное от остальной паренхимы капсулой. Код по МКБ-10 — к.86.2. По виду напоминает пузырь, наполненный жидкостью. До настоящего времени не выработано единого мнения по поводу определения патологии. По мнению одних авторов, содержимое полости – панкреатический секрет, но некоторые считают, что внутри образования может находиться некротизированная ткань, кровь, воспалительный экссудат. Согласно отдельным классификациям, последние относятся к осложнениям панкреатита и называются псевдокистами.
Но во всех случаях к условиям, при которых образуется киста, относятся:
- повреждение ткани;
- затрудненный отток поджелудочного сока;
- локальное нарушение кровообращения.
Причины патологии
Существует несколько причин, приводящих к формированию полостных образований в ПЖ:
- аномалии развития (например, врожденная непроходимость панкреатических протоков);
- острый панкреатит (85% случаев);
- травма, когда происходит механическое повреждение ткани ПЖ и кровоизлияние в паренхиму (14%);
- гельминтозы (эхинококкоз, цистицеркоз);
- инфаркт ПЖ;
- закупорка протоков ПЖ (ретенционная киста);
- опухоли.
К формированию кисты приводят некоторые факторы риска:
- вредные привычки (алкоголизм — 68%, табакокурение);
- ожирение — 33%;
- желчнокаменная болезнь (ЖКБ) — 14%;
- сахарный диабет — 15%;
- оперативные вмешательства;
- неправильное питание;
- кальцинаты в паренхиме ПЖ.
Классификация кист ПЖ
По морфологическим признакам все кисты ПЖ можно классифицировать на:
- истинные;
- ложные (псевдокисты) – приобретенные.
Истинная киста редко бывает больших размеров, в связи с этим обнаруживается нечасто и, как правило, случайно. Диагностируется у каждого пятого больного. Ее стенки состоят из эпителиального слоя (в отличие от псевдокисты, у которой стенками является фиброзная ткань). Из-за небольших размеров не происходит сдавливания окружающих тканей, не наблюдается внешних проявлений. Если истинная киста образовалась в результате врожденной патологии, образуется вялотекущее невыраженное воспаление и фиброзное перерождение тканей ПЖ: нормальные клетки ПЖ заменяются соединительнотканными. Помимо этого, истинная киста бывает:
- воспалительной;
- паразитарной;
- травматической
- неопластической.
Псевдокиста является результатом:
- воспалительных заболеваний ПЖ (чаще всего – панкреатита);
- травмы.
Для обозначения полостных образований с жидкостью, которые возникли как осложнение панкреатита, используют Атлантскую классификацию и выделяют:
- острую;
- подострую кисту;
- абсцесс ПЖ.
Они отличаются наличием стенок и содержимым:
- в остро возникших полостях собственные стенки не до конца образованы, их роль выполняет ткань самой ПЖ, протоки, околопанкреатическая клетчатка, примыкающие органы;
- хронические кисты имеют собственные стенки из фиброзных клеток;
- абсцесс – это полость, возникшая при панкреонекрозе или осложнении уже имеющейся кисты, заполнена гноем.
Кистозные образования могут располагаться в области:
- головного конца;
- тела;
- хвостовой части;
- диффузно занимать весь орган.
Расположение кисты возможно на поджелудочной железе и внутри органа, в его паренхиме. Выделяют также:
- одиночные;
- множественные кисты.
Симптомы развития недуга человека
Очень часто образование панкреатических кистозных новообразований не сопровождается выраженными симптомами. Кисты, которые имеют размер до 5 см. не вызывают сдавливание соседних органов, нервных сплетений. Такие формирования не доставляют человеку чувство дискомфорта. Характерные симптомы кисты поджелудочной железы более крупных размеров – появление болевого синдрома и симптома светлого промежутка, который характеризуется кратковременным улучшением клинической картины после панкреатита в острой форме или травмирования.
Наиболее сильная боль возникает в процессе формирования псевдокистозного новообразования при развитии острого панкреатита или в случае обострения хронической формы недуга. С течением времени происходит снижение интенсивности болевых ощущений, больной начинает чувствовать тупую боль и дискомфорт. Эти симптомы в совокупности с данными обследования позволяют диагностировать наличие у больного кисты. Появление резких болевых ощущений может говорить о вероятном разрыве кистозного формирования, а постепенное усиление боли на фоне повышенной температуры тела и его интоксикации может говорить о прогрессировании процесса нагноения в органе.
В случае возникновения сдавливания кистой солнечного сплетения, симптомы недуга имеют значительные отличия. Основным симптомом при возникновении такого типа нарушения является появление жгучей боли, которая способна отдавать в область спины.
Болевые ощущения в данном случае способны усиливаться при сдавливании тела одеваемой одеждой. Состояние облегчается только при принятии больным коленно-локтевого положения. Купирование боли осуществляется путем использования анальгетиков на основе наркотических средств.
Симптомами кисты могут быть появляющиеся у больного диспепсические явления, такие как чувство тошноты, иногда рвота, а также неустойчивость стула.
При возникновении кисты в области головки железы могут возникать такие признаки развития нарушения как развитие механической желтухи, при возникновении сдавливания воротной вены возможно развитие отечности нижних конечностей. Очень редко возможно возникновение сдавливания тонкого кишечника с формированием неполной кишечной непроходимости.
Классификация
Классификация видов полостных новообразований поджелудочной железы основана на нескольких критериях. По механизму формирования выделяют истинные и ложные кистозные новообразования.
Истинные образования
Среди них выделяют:
- Врожденные (дизонтогенетические) доброкачественные опухоли поджелудочной железы с полостью. Их внутренняя оболочка состоит из эпителиальных клеток. Диагностируются, как порок развития тканей зародыша. Иногда возникают множественные полости (поликистоз поджелудки), но иногда диагностируют единичные (солитарные) врожденные кисты. Многочисленные полости в железе нередко являются частью системного поликистоза, при котором такие же образования обнаруживают в других органах.
- Приобретенные или вторичные. Это образования, которые приобретаются человеком на протяжении жизни после травм и воспалительных процессов в железе, отравлений и других вторичных факторов. В 90% всех случаев у человека диагностируют именно этот тип полостей.
Вторичные кистозные структуры в свою очередь подразделяют на следующие виды:
- Ретенционные кисты. Образуются в выводящих протоках железы при нарушении оттока секрета, из-за сдавливания их опухолями или закупорки камнем.
- Дегенерационные. Появляются из-за повреждения железы после травмы, кровоизлияния, по причине панкреонекроза.
- Паразитарные. Образуются после проникновения в железу аскарид, кровяного сосальщика, эхинококка, личинок ленточного червя.
- Опухолевые с внутренними полостями. К ним относят доброкачественные цистаденомы, раковые цистаденокарциномы.
Псевдокисты поджелудочной железы
Это ложные образования, имеющие оболочку из клеток соединительной (фиброзной) ткани. К ним относят:
- воспалительные узловые структуры, развивающиеся после острого панкреатита или на фоне хронического процесса;
- посттравматические кисты, которые формируются или после травмы брюшной полости, или после операций на самой железе или смежных органах.
Объем жидкости в капсуле ложной кисты может составлять до 1 – 2 литров.
По местоположению в органе
Аномальные полости при диагностике встречаются в разных сегментах органа. Образования на поверхности органа обнаруживают чаще других – почти в половине всех случаев (47 – 48%). При их разрастании смещается положение смежных органов – желудка и ободочной кишки.
На долю кисты хвоста поджелудочной железы приходится меньше 40% историй болезни. При такой локализации полости, сдавливание окружающих органов обычно не наблюдают.
Киста головки поджелудочной железы диагностируется у 14 – 17% пациентов от всех случаев патологии. При подобном расположении новообразования возможно пережатие 12-перстной кишки.
Кроме того, по течению патологического процесса выделяют:
- неосложненное образование;
- осложненную кисту (рост которой сопровождается осложнениями – разрывом, нагноением, образованием свищевых ходов).
Причины развития
Наиболее часто в качестве повода для появления кисты поджелудочной выступают острые и хронически панкреатиты. В числе менее распространенных предпосылок можно выделить:
- травматические повреждения железы – это вторая по частоте выявления причина после воспаления;
- закупорка желчевыводящих протоков – может быть врожденной или обусловленной наличием камней, опухолей, крупных рубцов, стриктур или стенозов (стойких сужений) стенок;
- паразитарные инвазии – описторхоз, цистицеркоз, эхинококкоз.
Как минимум три из этих групп патологий имеют свои факторы риска. Более того, клинические исследования позволяют определить их роль в появлении кисты в процентном отношении, и получить следующую картину:
- потребление на регулярной основе крепкого алкоголя – повышенный риск новообразований наблюдается у 62% людей, имеющих эту вредную привычку;
- ожирение, сопровождающееся нарушением липидного обмена и повышенным уровнем холестерина – 32%;
- сахарный диабет – 15%;
- холелитиаз – камни в желчном пузыре или желчевыводящих путях – киста развивается у 14% пациентов;
- оперативные вмешательства в органы пищеварительной системы.
Наличие подобных состояний в анамнезе в совокупности с симптомами является поводом для диагностики с целью выявления/исключения кисты.
Классификация
Существует несколько классификаций кистозных отростков поджелудочной железы, в основе их разграничения лежат различные дифференцирующие принципы. Так, в зависимости от морфологического строения патологии, выделяют два типа кист поджелудочной.
- Истинная киста, которая является врождённой патологией, имеющей плоский железистый эпителий. Механизм формирования таких полостей закладывается ещё во внутриутробном периоде. Истинные кисты, или, как их называют иначе, ретенционные, образуются по причине непроходимости протоков ПЖ, в результате чего начинается воспалительный процесс, сопровождающийся образованием фиброзного эпителия ˗ речь в данном случае идёт о кистозном фиброзе или поликистозе.
- Ложная киста (псевдокиста) ˗ образование, не имеющее эпителиальной выстилки и характеризующееся своей вторичностью, поскольку его возникновение происходит как следствие воспалительного процесса органа или его травмирования.
По месту локализации полостных формирований принято выделять ещё 3 типа:
- Кисты, находящиеся в хвосте ПЖ, ˗ обычно такие отростки не влияют на состояние и деятельность близлежащих органов;
- Кисты, располагающиеся на теле поджелудочной, ˗ наиболее распространённая патология, сложность которой заключается в нарушении положения ободочной кишки и желудка;
- Кистозные образования, локализующиеся в области головки органа, ˗ это редко встречающиеся кисты, особенностью которых является способность пережимать двенадцатиперстную кишку.
Имеется ещё одна так называемая Атлантская классификация, которая применяется для кист, возникших вследствие острого панкреатита, в её рамках различают кисты:
- Острые, к которым относятся образования, не имеющие чётко сформированных стенок, в качестве них могут выступать протоки, паренхима, парапанкреатическая клетчатка, а также стенки близлежащих органов;
- Подострые, или хронические, которые имеют сформировавшиеся стенки, состоящие из грануляционной или фиброзной ткани;
- Абсцесс ˗ полость, наполненная гнойным содержимым, возникшим там в результате панкреонекроза или нагноения кистозного отростка.
В зависимости от характера течения патологии выделяют осложнённые и неосложнённые кисты, при этом осложняющими факторами обычно выступают свищи, перфорация, а также наличие крови или гноя внутри полости. Принцип разграничения уместен и при оценке структуры кистозных образований: они могут быть доброкачественными, предраковыми или злокачественными.
Диагностика патологии
Первое, что необходимо сделать, при возникновении неприятных ощущений в области поджелудочной железы, ˗ посетить врача-гастроэнтеролога. Сбор анамнестических данных, а также осмотр пациента с пальпацией, в ходе которого нередко обнаруживается ассиметрия в месте локализации кисты, помогает сделать первые выводы относительно природы заболевания.
Следующий этап ˗ лабораторные анализы, чаще всего они не дают конкретной или существенной информации, тем не менее данный вид исследования обязателен. Повышение СОЭ, активности щелочной фосфатазы, а также уровня билирубина, незначительный лейкоцитоз ˗ всё это показатели, которые косвенно указывают на наличие кисты ПЖ. Однако стоит учитывать, что такая концентрация ферментов может являться следствием не только кистозного образования, но и повреждения органа, вызванного панкреатитом.
Именно по этой причине необходимо применение инструментальных методов исследования:
- УЗИ брюшной полости, а конкретнее ˗ поджелудочной железы: с его помощью возможна оценка параметров кисты, а также установление наличия или отсутствия осложнений, к примеру, при нагноении образования эхосигнал становится неравномерным, в случае малигнизации визуализируется неоднородность контуров;
- МРТ или КТ ˗ способны дать более детальные сведения, касающиеся размеров кист, их локализации, наличии взаимосвязи полостей с протоками органа;
- Сцинтиграфия ˗ радионуклидный способ визуализации, который помогает уточнить не только наличие кистозного образования, но и его расположение в паренхиме ПЖ.
Существует ещё один способ диагностики кист ПЖ, являющийся, пожалуй, самым высокоточным, ˗ это эндоскопическая ретроградная холангиопанкреатография. Метод заключается в последовательном выполнении эндоскопического и рентгенологического исследований, в ходе его осуществления через устье Фатерова сосочка сначала вводится эндоскоп, а затем выполняется ряд снимков
Благодаря данной методике возможно получение важной информации не только о строении кисты, но и о наличии её связи с протоками органа, однако в процессе исследования подобным образом очень высок риск инфицирования, в связи с чем способ применяется только в весьма крайних случаях
Ещё одна важная ступень на пути к определению диагноза ˗ осуществление биопсии подозрительных тканей, необходимое для подтверждения или опровержения злокачественности выявленного образования. Чаще всего данная процедура проводится в ходе выполнения компьютерной томографии.
Лечение образований
Киста на поджелудочной железе при небольших размерах не мешает пациенту и не ограничивает работу внутренних органов. Лечащий врач может посоветовать консервативную терапию и диету с профилактическим контролем посредством УЗИ каждые 6 месяцев.
Метод традиционного лечения
Выжидательную позицию гастроэнтеролог предлагает в случае:
- Единичного возникновения кисты.
- Незначительного размера образования (до 2-3 см).
- Четкого ограничения полости.
- Отсутствия осложнения и влияния на соседний орган.
При этом рекомендации врача включают соблюдение диеты и прием медикаментов:
- Антибактериальные средства необходимы для предотвращения инфицирования пораженной области. В основном применяют препараты тетрациклинового и цефалоспоринового ряда.
- Ингибиторы протонной помпы помогают снять боль и уменьшить секрецию ферментов. Это Омепразол, Омез, Рабепразол.
- Для улучшения пищеварения применяют ферментные стимуляторы, например, Креон, Панкреатин.
Спустя месяц приема препаратов проводят повторную диагностику.
Если образование не увеличивается в размере и больной ощущает улучшение состояния, то гастроэнтеролог назначает последующий визит на УЗИ через полгода. Когда терапия не приносит должного эффекта и киста продолжает расти, назначается плановая операция.
Больных часто интересует, может ли рассосаться образование самостоятельно. Известны случаи, когда спустя 3-5 месяцев при соблюдении правильного питания и приема соответствующих препаратов происходило исчезновение опухоли. Но это касается преимущественно ложных кист, являющихся следствием панкреатита. При хроническом течении болезни характерно стремительное развитие процесса.
Когда нужна операция
При неэффективности консервативного лечения показана операция. Известно несколько методов хирургического вмешательства, в том числе и малоинвазивные процедуры.
Чрескожное удаление кисты характеризуется наименьшим риском развития осложнений. Этот метод эффективен при расположении единичного образования на теле или головке органа. В ходе операции производится обезболивание пораженного места, после чего в маленький разрез в эпигастральной зоне вводят аспиратор или пункционную иглу.
Ориентируясь на характер течения процесса, хирург может выполнить:
- Склерозирование кисты, когда в очищенную полость вводится химически-активное средство. В этом случае кисту закрывает соединительная ткань.
- Пункционное дренирование, которое заключается в очистке полости и установке резиновой трубки для оттока экссудата. Удаление дренажа происходит после прекращения выделений. Противопоказанием к проведению этой процедуры выступает большой размер кисты или перекрытие протока.
Когда выполнение чрескожных операций невозможно, хирург проводит лапароскопическое вмешательство. Для этого делают 2 разреза, через которые вводят эндоскопические инструменты.
При этом можно выполнить:
- Иссечение и окклюзию со вскрытием и санацией полости и последующим ушиванием кисты. Показано лишь при поверхностном расположении образования.
- Резекцию пораженной части железы. Выполняется при наличии большого образования. Участок органа удаляется в пораженной зоне.
- Операцию Фрея. Она показана пациентам с сильным расширением протока. В ходе операции проток железы вшивают в тонкий кишечник.
Это обычная операция, которая предусматривает длительный реабилитационный период.
При этом можно провести:
- Иссечение и наружное дренирование кисты.
- Открытую полную и частичную резекцию железы.
- Марсупиализацию. При этом производят вскрытие и санацию полости, далее сшивают края разреза и стенки кисты. Недостатком такой манипуляции является риск образования свищевых ходов.
Народные методы и их применение в лечении
Все народные средства, применяемые пациентом, должны быть согласованы с гастроэнтерологом. В основном лечение осуществляется травяными сборами, помогая снять воспаление и восстановить ткань органа:
- Календулу, чистотел и тысячелистник берут в равных пропорциях. 1 ч. ложку смеси заливают 250 мл кипятка и настаивают около 2 часов, после чего принимают перед едой по 60 мл.
- Берут по 2 части пижмы и календулы, 1 часть стрелок подорожника, сбор заливают стаканом кипятка и дают настояться 2 часа. Процедив, пьют по 60 мл ежедневно в течение 1 месяца.
- Настой делают из равных частей листьев земляники, брусники, черники, створок фасоли, рылец кукурузы. К 1 ст. ложке смеси добавляют 250 мл кипятка и дают настояться на протяжении ночи. Процедив, пьют по 125 мл ежедневно в течение 2 недель. После 7-дневного перерыва курс повторяют.