Интерстициальная пневмония мкб
Содержание:
- Этиология
- Идиопатическая интерстициальная пневмония: лечение, признаки на рентгене и симптомы
- Что собою представляет интерстициальная пневмония?
- Лечебный процесс
- Общее описание
- Диагностика лимфоидной интерстициальной пневмонии
- Лечение
- Диагностика
- Виды болезни и её симптомы
- Неспецифическая интерстициальная пневмония
Этиология
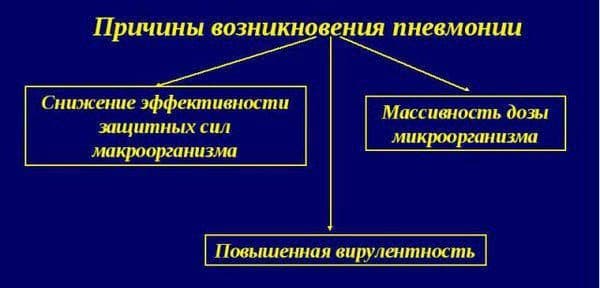
Этиопатогенетические особенности заболевания в настоящее время до конца не изучены. Специалисты до сих пор задаются вопросом, почему воспалительный процесс завершается не заживлением, а образованием соединительнотканных тяжей в легких. Существует несколько теорий происхождения неспецифической интерстициальной пневмонии: аутоиммунная, инфекционная, генетическая, аллергическая, токсическая и некоторые другие.
- Одной из причин болезни является нарушение иммунного гомеостаза – расстройство иммунологической саморегуляции. В организме человека вырабатываются антитела к собственным клеткам, которые воспринимаются как чужеродные. Формируются иммунные комплексы, циркулирующие в крови и вызывающие развитие аутоиммунного воспаления.
- Инфекционная теория болезни связана с проникновением в организм патогенных микробов: вирусов – цитомегаловируса, герпес-вируса; грибков — кандиды, аспергиллы; внутриклеточных микроорганизмов – микоплазмы, хламидии; бактерий – пневмококков, синегнойной или гемофильной палочек. Микробы проникают в организм воздушно-капельным путем и поражают межуточное вещество легочной ткани. В данном случае возбудитель не играет первостепенного значения. Реакция организма идет не по пути классического воспаления. Чаще всего патология развивается из-за неинфекционных причин.
- Курение способствует поражению легочной ткани и развитию респираторного бронхиолита. У курильщиков «со стажем» патология протекает тяжело, часто осложняется и плохо поддается лекарственной терапии.
- Негативные внешние факторы приводят к воспалению интерстициальной ткани — пылевые частицы, аллергены, химические аэрозоли, токсические газы.
Факторы, предрасполагающие и провоцирующие развитие пневмонии:
- Иммунодефицит, обусловленный гормонотерапией или химиотерапией, тяжелыми соматическими заболеваниями,
- Запыленный и загазованный воздух на производстве,
- Негативное воздействие на респираторный тракт бытовых раздражителей,
- Кардиоваскулярные расстройства,
- Врожденные пороки развития органов дыхания,
- Хронические фоновые патологии,
- Длительный прием некоторых медикаментов, предназначенных для борьбы с аритмиями, ревматизмом и прочими недугами,
- Возраст старше 60 лет,
- Наследственная предрасположенность,
- Сахарный диабет,
- Печеночная дисфункция,
- Операции по пересадке органов и тканей,
- Гнойно-бактериальные процессы,
- ВИЧ и СПИД,
- Иммунопатии, коллагенозы.
В основе заболевания лежит иммунное неинфекционное воспаление альвеол — основных структурных единиц легочной ткани. В пораженных альвеолярных стенках и межуточной ткани органа скапливаются иммунокомпетентные клетки. Они выделяют биологически активные вещества, повреждающие структуры легких и фиброгенные факторы, запускающие фибропролиферативные процессы.
Идиопатическая интерстициальная пневмония: лечение, признаки на рентгене и симптомы
Интерстициальная пневмония – это воспаление легочных тканей, поражающее преимущественно альвеолярные стенки, эндотелий, капилляры и фиброзные ткани паренхимы легких.
Этим термином обозначают целую группу воспалительных процессов межуточной ткани легких неустановленного происхождения. Диагностируется у пациентов разного возраста и пола: может заболеть как взрослый, так и ребенок. Часто исходом заболевания становится пневмофиброз.
Наиболее характерные проявления патологии – прогрессирующая одышка и ухудшение дыхательной функции.
Причины заболевания
Механизмы происхождения этого заболевания исследователями точно не установлены, поэтому оно носит название идиопатической интерстициальной пневмонии. Есть мнение, что болезнь может начинаться по причине расстройства иммунологической саморегуляции, а толчком к его развитию становится появление антигена, на который иммунная система реагирует активной выработкой антител.
Провоцирующими факторами развития этой тяжелой патологии могут выступать:
- возбудители инфекций – цитомегаловирусы, герпесвирусы, вирусы, провоцирующие респираторные инфекции, некоторые виды бактерий (микоплазмы, хламидии, легионеллы, паразитирующие микроорганизмы: риккетсии, пневмоцисты);
- вдыхание некоторых разновидностей пылевых частиц;
- длительное курение (болезнь может развиваться также у тех, кто избавился от этой вредной привычки);Цитомегаловирусы
- иммунодефицитные состояния, например, заболевание ВИЧ и СПИДом, особенно в раннем детском возрасте;
- наличие некоторых аутоиммунных патологий, например, болезни Шегрена (поражаются соединительные ткани с вовлечением в патологический процесс желез внешней секреции);
- некоторые ревматические болезни, протекающие с поражением соединительной ткани;
- медикаментозное лечение некоторыми препаратами (антиаритмическими и противоревматическими).
Симптоматика
Все формы заболевания сопровождаются рядом общих симптомов. Среди них:
Сухой кашель
- кашель (сухой, малопродуктивный);
- одышка (на начальных этапах развития патологии возникает при физической нагрузке, при прогрессировании – проявляется даже в спокойном состоянии);
- затруднение дыхания, невозможность полноценно вдохнуть, ощущение нехватки воздуха;
- боли в области поражения, иногда очень интенсивные, имеющие тенденцию к усилению при попытке вдохнуть полной грудью;
- проявления обструкции бронхов (чаще всего сопровождают десквамативную форму заболевания);
- лихорадочные явления (характерны для криптогенной, неспецифической и лимфоидной форм);
- нарушения сна;
- высокая утомляемость при незначительных нагрузках;
- потеря аппетита, снижение веса.
Для острой формы характерно внезапное начало и стремительное развитие, быстро нарастают симптомы дыхательной недостаточности, более 50% больных умирают. Идиопатический легочный фиброз, напротив, начинается незаметно, симптоматика нарастает довольно медленно. Когда патологический процесс начинает прогрессировать, у пациента наблюдаются нарушения дыхательной функции, легочная гипертензия.
Прогноз и профилактика
Прогнозы при этой патологии зависят от того, в какой форме она протекает, а также от того, насколько выражены фиброзные изменения легочных тканей.
В среднем с таким заболеванием люди живут около пяти лет, если же оно протекает в форме идиопатического легочного фиброза, осложненного склерозом тканей легких и недостаточностью функции дыхательной и сердечно-сосудистой систем, то перспективы значительно ухудшаются, выживаемость не превышает трех лет.
Интерстициальная пневмония в острой форме – тяжелое и опасное заболевание, которое даже при раннем выявлении и адекватной терапии приводит к смерти в более чем в половине диагностированных случаев.
При неспецифической интерстициальной пневмонии добиться улучшения клинических показателей и стабилизации состояния больного удается в 70-75% случаев. В трети случаев прогноз жизни оценивается в 10 лет.
Десквамативную интерстициальную пневмонию удается стабилизировать у 65% пациентов, более 90% живут до 10 лет, 60% – пять лет. Иногда при помощи терапии удается добиться стойкой ремиссии.
При лимфоидной и криптогенной формах прогнозы, как правило, благоприятные.
Профилактика интерстициальных заболеваний легких заключается в отказе от курения, регулярном проведении вакцинаций против гриппа, пневмококковой инфекции, предупреждении бактериальных инфекций, исключении влияния вредных и опасных факторов.
Что собою представляет интерстициальная пневмония?
Интерстициальная пневмония представляет собой заболевание лёгких идиопатического (неизвестного, непонятного) характера. В термин интерстициальная пневмония можно включить различные формы заболевания, которые будут приведены в классификации ниже. Заболевание характеризуется преимущественным поражением лёгочного интерстиция (ткани) с явлениями фиброза (начальный этап организации соединительной ткани).
В чем отличие от обычного воспаления лёгких
Самой главной отличительной чертой интерстициальной пневмонии от обычного воспаления лёгких является образование соединительной ткани вследствие особенного течения болезни и вовлечения в процесс альвеол, их поражение и деформация. У обычной пневмонии преобладает воспалительный процесс под воздействием инфекционных агентов. Кроме того, если при обычной пневмонии можно выделить возбудителя с помощью лабораторных методов исследования, то в случае с интерстициальной пневмонией это практически невозможно сделать.
Факторы, предрасполагающие к развитию интерстициальных пневмоний
Предрасполагающие факторы не являются причинами болезни. Они могут либо быть пусковым механизмом в развитии заболевания, либо усложнять течение:
- возраст старше 60 лет;
- генетический фактор;
- курение;
- сахарный диабет.
Возбудитель
В роли возбудителей могут выступать различные бактерии, грибы, вирусы. В данном случае возбудитель не играет первостепенного значения, так как реакция организма идёт не по пути классического воспаления. Настоящие причины заболевания до сегодняшнего дня детально не изучены. Вопрос, почему вместо воспалительной реакции и регенерации (заживления) образуется соединительная ткань, остаётся открытым. Есть догадки о том, что организм начинает воспринимать свою собственную ткань как «чужеродную».
Лечебный процесс
Лечение патологии противовоспалительное, иммуносупрессивное. Проводится оно гормональными препаратами — кортикостероидами и химиотерапевтическими средствами — цитостатиками. Для повышения эффективности этиотропной терапии и устранения неприятных проявлений болезни показано симптоматическое лечение.
Основная цель лечебных мероприятий и задача лечащего врача – замедление патологического процесса. Комплекс медикаментозных и физиотерапевтических процедур позволяет улучшить общее состояние пациента и предупредить развитие осложнений.
- Больным назначают высокие дозы «Преднизолона» в сочетании с «Циклоспорином», «Метотрексатом» и тщательным наблюдением за работой внутренних органов. Проводится длительный курс гормонотерапии и химиотерапии – от 3 до 6 месяцев или до года.
- Антибиотикотерапия показана при инфекционной этиологии процесса — пенициллины «Амоксициллин», «Аугментин», цефалоспорины «Цефотаксим», Цефтриаксон», макролиды «Сумамед», «Клацид».
- Пробиотики для поддержания нормальной микрофлоры кишечника – «Линекс», «Бифидумбактерин», «Бифиформ».
- Антифиброзные препараты препятствуют замещению легочной ткани соединительнотканными волокнами – “D-пеницилламин”, “Колхицин”, “Интерферон”.
- Муколитики, разжижающие и выводящие мокроту – «Амброксол», «Флюдитек», «Бронхолитин».
- Бронхолитики, расширяющие просвет бронхов и устраняющие бронхоспазм – «Сальбутамол», «Беродуал», «Пульмикорт».
- Жаропонижающие препараты показаны при лихорадке – «Ибуклин», «Нурофен», «Парацетамол».
- Препараты, влияющие на функциональную активность эндотелия – антиагреганты, ангиопротекторы и антиоксиданты: «Актовегин», «Трентал», «Пентоксифиллин».
- Поливитаминные комплексы, ускоряющие процессы выздоровления и восстановления организма.
Пациенты с острой формой пневмонии нуждаются в поддержании дыхательной функции с помощью оксигенотерапии и ИВЛ. Физиотерапия улучшает общее состояние больного и ускоряет регенерационные процессы. Наиболее эффективными при пневмонии являются следующие процедуры: ингаляции, дециметровая терапия, УВЧ-терапия, дренажный массаж, ЛФК. Кислородотерапия повышает выносливость организма при незначительных физических нагрузках, но никак не влияет на продолжительность жизни. Трансплантационные операции показаны при формировании «сотового легкого».
Прогноз интерстициальной пневмонии неоднозначный. Он зависит от формы заболевания и степени фиброзного поражения легочной ткани. Отказ от курения – обязательное условие при лечении патологии. Если соблюдать все врачебные предписания, наступает длительная ремиссия. При наличии сопутствующих патологий – пневмосклероза, дыхательной недостаточности и кардиоваскулярных расстройств продолжительность жизни редко превышает 3-5 лет. Заболевание отличается тяжелым течением и высокими показателями смертности. В редких случаях удается достичь стойкого клинического выздоровления. Наиболее опасной является острая форма патологии, характеризующаяся стремительным ухудшением дыхательной функции.
Лица, пренебрегающие лечением, должны помнить, что неуклонное прогрессирование пневмонии приводит к развитию опасных осложнений, поражению внутренних органов и пожизненной инвалидизации.
Мероприятия, минимизирующие риск развития интерстициальной пневмонии:
- Борьба с вредными привычками, особенно табакокурением,
- Регулярная вакцинация против гриппа и пневмококковой инфекции,
- Защита организма от влияния негативных провоцирующих факторов,
- Укрепление иммунитета,
- Исключение контактов с инфекционными больными,
- Рациональный режим труда и отдыха,
- Белковое и обогащенное витаминами питание.
Интерстициальная пневмония – опасное воспаление легких, требующее своевременного проведения лечебно-диагностических мероприятий. В противном случае здоровье больных необратимо ухудшается, может наступить летальный исход.
Общее описание
Инфильтративный туберкулез обычно рассматривается как следующий этап прогрессирования милиарного туберкулеза легких, где ведущим симптомом уже является инфильтрация, представленная экссудативно-пневмоническим очагом с казеозным распадом в центре и интенсивной воспалительной реакцией по периферии.
Женщины менее подвержены туберкулезной инфекции: болеют втрое реже, чем мужчины. Помимо этого, у мужчин сохраняется тенденция к более высокому росту заболеваемости. Чаще туберкулез встречается у мужчин в 20–39-летнем возрасте.
Кислотоустойчивые бактерии рода Mycobacterium считаются ответственными за развитие туберкулезного процесса. Насчитывается 74 вида таких бактерий и в среде обитания человека они встречаются повсеместно. Но причиной туберкулеза у человека становятся не все из них, а так называемые человеческий и бычий виды микобактерий.
Микобактерии чрезвычайно болезнетворны и характеризуется высокой устойчивостью во внешней среде. Хотя болезнетворность и может значительно варьировать под влиянием факторов окружающей обстановки и состояния защитных сил организма человека, который подвергся заражению. Бычий тип возбудителя выделяется при заболевании у сельских жителей, где заражение инфекцией происходит алиментарным путем.
Диагностика лимфоидной интерстициальной пневмонии
Диагноз устанавливается при анализе данных анамнеза, физикального осмотра, данных лучевых исследований и исследовании функции легких и подтверждается результатами гистологического исследования биопсийного материала.
При рентгенографии органов грудной клетки выявляются линейные или очаговые затемнения, а также усиление легочного рисунка, преимущественно в базальных отделах, а также неспецифические изменения, выявляемые при других инфекциях легких. Альвеолярные затемнения и/или ячеистый рисунок могут выявляться в более запущенных случаях заболевания. КТ высокого разрешения помогает установить распространенность поражения, оценить анатомическое строение корня легкого и выявить поражение плевры. Характерными изменениями являются центрилобулярные и субплевральные узелки, утолщенные бронхососудистые тяжи, затемнения по типу матового стекла и, в редких случаях, диффузные кистозные изменения.
Исследования функции легких выявляют изменения по рестриктивному типу со снижением легочных объемов и диффузионной способности в отношении монооксида углерода (DL^) при сохранении скоростных характеристик. Может выявляться выраженная гипоксемия. Бронхо-альвеолярный лаваж должен выполняться для исключения инфекции и может демонстрировать повышение количества лимфоцитов.
Приблизительно 80 % пациентов имеют изменения белкового состава сыворотки крови, обычно в виде поликлональной гаммапатии и, особенно у детей, — гипогаммаглобулинемии, однако значение данных изменений неизвестно. Этих находок обычно достаточно, чтобы подтвердить диагноз у ВИЧ-положительных детей. У взрослых для постановки диагноза необходимо выявление расширения альвеолярных септ с инфильтрацией лимфоцитами и другими иммунокомпетентными клетками (плазматическими клетками, иммунобластами и гистиоцитами). Могут также выявляться герминативные центры и многоядерные гигантские клетки с неказеозными гранулемами. Иногда инфильтраты развиваются по ходу бронхов и сосудов, но обычно инфильтрация распространяется вдоль альвеолярных перегородок. Иммуногистохимическое окрашивание и проточная цитометрия должны выполняться с целью дифференциальной диагностики лимфоидной интерстициальной пневмонии и первичных лимфом; при лимфоидной интерстициальной пневмонии инфильтрация является поликлональной (В- и Т-клеточной), тогда как лимфоматозный инфильтрат моноклонален.
Лечение
Полисегментарная пневмония лечится исключительно в стационарных условиях. Эта тяжелая форма воспаления легких отличается затяжным течением и требует комплексного, квалифицированного терапевтического подхода. Лечащий врач должен поэтапно контролировать состояние пациента и при необходимости вносить определенные коррективы в лечебный процесс.
Лечение патологии направлено на устранение возбудителя инфекции, дезинтоксикацию организма, снятие воспаления, предотвращение респираторной дисфункции.
- Чтобы справиться с пневмонией, необходимо ликвидировать ее причину. Этиотропное лечение заключается в проведении мощной антибиотикотерапии. Больным назначают противомикробные препараты по результатам антибиотикограммы или эмпирическим путем, когда анализы не готовы. Чаще всего применяют антибиотики широкого спектра действия из группы пенициллинов – «Амоксиклав», “Аугментин»; цефалоспоринов – «Цефаклор», «Цефазолин»; фторхинолонов – «Офлоксацин», “Ципрофлоксацин»; макролидов – «Азитромицин», «Сумамед». Препараты вводят внутримышечно или внутривенно для более быстрого выздоровления. В дальнейшем пациентов переводят на пероральный прием лекарств.
- Продуктивный кашель с выделением мокроты — основной симптом заболевания. Чтобы облегчить самочувствие больных и избавить их от мучительного кашля, необходимо воспользоваться муколитическими и отхаркивающими препаратами – «АЦЦ», «Флюдитек», «Бромгексин», «Лазолван». Следует помнить, что мокрота не только затрудняет дыхание, но и является благоприятной средой для размножения опасных бактерий.
- Иммуномодулирующая терапия направлена на укрепление иммунитета и повышение общей резистентности организма. Пациентам назначают иммуностимуляторы, витаминные комплексы, адаптогены.
- Дезинтоксикационная терапия направлена на восстановление водно-солевого баланса, нормализацию уровня электролитов в крови, элиминацию токсических вещество. Для этого больным внутривенно вводят солевые и органические растворы: глюкозу, физраствор, «Рингера», «Реополиглюкин». Детоксикации также способствует употребление большого количества жидкости.
- Жаропонижающие препараты показаны при лихорадке, сотрясающем ознобе, головной боли – «Парацетамол», «Нурофен», «Панадол». Они не только снимают жар, но и уменьшают выраженность воспаления, интенсивность болевого синдрома.
- Симптоматическая терапия также включает применение кардиопротекторов, антигистаминных средств, глюкокортикостероидов, седативных препаратов.
- Физиотерапия повышает эффективность медикаментозного воздействия, ускоряет процесс выздоровления и восстановления организма после тяжелой патологии. Физиотерапевтические процедуры дополняют основное лечение и проводятся после стихания острых явлений. При пневмонии наибольшее распространение получили массажи, ингаляции, УВЧ, электрофорез, индуктометрия, магнитотерапия, УФО, дыхательная гимнастика. Эти методы уменьшают выраженность воспаления, снимают отек, подавляют патогенную микрофлору, улучшают дренажную функцию бронхов.
- При наличии у больного признаков дыхательной недостаточности проводится оксигенотерапия, а в тяжелых случаях — ИВЛ.
Пациентам с пневмонией рекомендовано полноценное питание с повышенным содержанием свежих овощей и фруктов, отказ от курения и приема алкоголя, закаливание организма и регулярные занятия спортом для укрепления иммунитета и повышения выносливости. После выписки из стационара необходима реабилитация – санаторий, здоровый образ жизни, общеукрепляющая терапия.
Диагностика
Диагноз интерстициальной пневмонии ставят по жалобам пациента, данным анамнеза (истории течения) патологии, результатам дополнительных методов исследования (физикальных, инструментальных, лабораторных).
Из анамнеза выясняют у больного следующее:
- что предшествовало возникновению симптоматики;
- не контактировал ли пациент с больными, имеющими инфекционные патологии;
- какова была динамика болезни.
При физикальном обследовании выявляют следующие нарушения:
- при общем осмотре – общее состояние больного зависит от степени поражения легких. Кожные покровы и видимые слизистые бледного оттенка, при прогрессировании патологии становятся цианотичными (синюшными). В случае развития хронических форм может наблюдаться потеря массы тела;
- при местном осмотре – дыхание пациента учащенное и поверхностное. При хроническом течении могут наблюдаться симптомы «барабанных палочек» (конечные фаланги пальцев кистей утолщены) и «часовых стекол» (ногтевые пластины пальцев кисти выпуклые);
- при пальпации (прощупывании) – обнаруживают ослабление голосового дрожания (так называют мелкое сотрясение грудной клетки при произношении больным звуков – его оценивают, положив ладони на грудную стенку обследуемого);
- при перкуссии (простукивании) – в случае развития обширного процесса перкуторный звук притуплен;
- при аускультации (прослушивании фонендоскопом) – выслушивается жесткое везикулярное дыхание, определяются разнокалиберные влажные хрипы на всей протяженности легочной ткани. Также слышна крепитация – звуки, словно шуршат целлофаном.
Инструментальные методы, привлекаемые в диагностике патологии, это:
- рентгенография органов грудной клетки – на рентгенологических снимках обнаруживают утолщения между долями и внутри них, которые соответствуют распространению соединительной ткани легких;
- рентгеноскопия органов грудной клетки – осмотр проводится непосредственно на экране рентгенологической установки, при этом можно оценить не только строение легких, но и их способность к расправлению;
- компьютерные методы – дают более точное представление, чем рентгенография, про воспаление в соединительной ткани легких. Используются компьютерная томография (КТ) и ее усовершенствованный вариант – мультиспиральная компьютерная томография (МСКТ);
- спирометрия (дыхательные пробы) – пациент выполняет серию вдохов и выдохов, задерживает дыхание, объем задействованного воздуха измеряют, делают вывод про степень дыхательной недостаточности;
- сцинтиграфия (радиоизотопное исследование) – больному с подозрением на интерстициальную пневмонию внутривенно вводят фармпрепарат с «прикрепленными» радиоизотопами, они с током крови поступают в интерстициальную ткань легких и при томографии создают разноцветное изображение. По характеристикам такого изображения делают выводы про нарушения со стороны интерстиция;
- биопсия – длинной тонкой иглой, проколов грудную стенку и плевру, делают забор легочной ткани. После изучения макроскопических характеристик тканей (цвета, консистенции, структуры, видимой глазу) изъятые ткани отправляют в лабораторию для изучения под микроскопом;
- плевральная пункция – ее делают при подозрении скопления экссудата в плевральной полости. Делают прокол грудной стенки и плевры тонкой длинной иглой, если имеется реактивный выпот, то его отсасывают и исследуют под микроскопом.
Из лабораторных методов в диагностике описываемого заболевания используют такие, как:
- общий анализ крови – обнаруживают увеличение количества лейкоцитов (лейкоцитоз) со смещением лейкоцитарной формулы влево (при выраженном патологическом процессе), а также увеличение СОЭ;
- биохимический анализ крови – выявляют повышенное количество C-реактивного белка, что сигнализирует про наличие воспалительного процесса;
- бактериоскопическое исследование – под микроскопом изучают мокроту, в ней выявляют и идентифицируют возбудителя, который вызвал описываемую патологию;
- бактериологическое исследование – проводят посев мокроты и пунктата на питательные среды, ожидают рост колонии, по их характеристикам (размеру, цвету и так далее) идентифицируют вид инфекционного агента. Метод также используют для определения, к каким антибактериальным препаратам является чувствительным возбудитель – их и назначают затем в лечении интерстициальной пневмонии;
- микроскопия пунктата – в нем выявляют лейкоциты и слущенные клетки покровного слоя плевры;
- гистологическое исследование – под микроскопом изучают тканевую структуру биоптата, в них обнаруживают воспаленные элементы соединительной ткани;
- цитологическое исследование – под микроскопом изучают клеточную структуру биоптата.
Виды болезни и её симптомы
Существует целая группа разнородных нозологий, имеющих общие клинические проявления. Перед тем как перейти к лечению, рассмотрим подробнее, какими симптомами проявляется интерстициальная пневмония у взрослых людей.
Обычная форма (легочный фиброз)
Идиопатические интерстициальные пневмонии – явление частое. Они развиваются постепенно и длятся долго. Больные долгие годы жалуются на:
- боли в мышцах;
- выраженную слабость;
- быструю утомляемость.
Присутствует сухой кашель, который не удается снимать противокашлевыми средствами. Одышка более шести месяцев. У половины больных выявляется аритмия. Лечит ее кардиолог, но явного улучшения не наступает. Это еще один симптом развития легочного фиброза. При проведении аускультации обнаруживаются «целлофановые» хрипы.
Неспецифическая форма
Считается наиболее распространенной формой интерстициальной пневмонии у взрослых. В группе риска женщины и мужчины старше 50 лет.
Больные жалуются лишь на сильную слабость, снижение работоспособности, невозможность выполнять даже самые незначительные физические нагрузки. Симптомов со стороны дыхательной системы нет. Пневмония выявляется случайно, на каком-нибудь плановом осмотре. Рентген грудной клетки показывает очаги затемнения в нижней части легкого. Это показания к проведению КТ.
Криптогенная форма (облитерирующий бронхиолит)
Начинается как обычная вирусная простуда или сильный грипп. Больной жалуется на сильное недомогание, большую усталость. Его лихорадит. Появляется прогрессирующий кашель. Любое усилие над собой приводит к возникновению одышки. Это заставляет вызвать скорую помощь. Врач при прослушивании грудной клетки четко слышит на вдохе сухие растрескивания. Рентген показывает альвеолярные затемнения по периферии сразу двух половинок легких. Они носят диффузный характер.
Десквамативная (макрофагальная) форма
Выявляется у 3% больных интерстициальной пневмонией. В группе риска находятся курильщики со стажем в возрасте 30-40 лет. Развивается патология более стремительно, чем обычная интерстициальная пневмония (не годы, а месяцы и даже недели). Происходит однородное поражение легочной ткани. Стенки альвеол выстилаются пневмоцитами. Отчего, слегка разбухают. Происходит умеренная инфильтрация. Яркий симптом патологии – наличие пигментированных макрофагов в дистальной части бронхов.
Лимфоцитарная форма
Диагностируется редко. При обследовании выявляется инфильтрация альвеол. Их перегородки выстилаются лимфоцитами и плазматическими клетками. В группе риска пациенты с онкологическими заболеваниями в анамнезе и ВИЧ-позитивные. Чаще страдают девочки и женщины. Больные жалуются на:
- прогрессирующую одышку;
- болезненный сухой кашель;
- боли в суставах;
- потерю веса при сохранении привычного рациона питания.
У пациентов с лимфоидной формой наблюдается появление периодической лихорадки. Клинические анализы показывают постоянное снижение гемоглобина.
Неспецифическая интерстициальная пневмония
Для данной болезни характерно постепенное развитие. От появления изначальных признаков заболевания до постановки правильного диагноза может пройти 2-3 года.
Данная патология чаще поражает людей в возрастном интервале от сорока до пятидесяти лет. С курением она не ассоциирована. Кашель и одышка нарастают медленно.
В числе первых признаков болезни – одышка и сухой кашель. Интенсивность указанных признаков нарастает в течение длительного времени. В основном пациенты жалуются на плохую переносимость физических нагрузок и снижение веса. В 50% случаев вес пациентов уменьшается примерно на шесть килограмм.
Поднятие температуры отмечается в редких случаях. У 35% больных изменяются ногтевые фаланги. Нарушения легочной вентиляции незначительны, при нагрузке возникает гипоксемия.
Из-за того что симптомы неспецифичны и нарастают в течение долгого времени, диагностика болезни сопряжена с трудностями. Особенность данного варианта пневмонии в том, что воспаление и фиброз развиваются сразу.
На рентгене можно увидеть симметричное поражение, обычно в периферических отделах. Присутствуют очаги типа «матового стекла». То касается прогноза, то он благоприятный в большинстве случаев.
Изменения затрагивают обычно интерстиции альвеол. В микрососудах происходят изменения, есть вероятность фибриноидного некроза. Зафиксированы случаи деструктивно-продуктивных васкулитов. Для пораженных областей легких характерно мозаично расположение, то есть поврежденные зоны чередуются со здоровыми.
Результаты микроскопических исследований определяются стадией НИП. На ранней стадии образуются воспаленные участки с интерстициальными макрофагами, также заметен отек стромы. Для поздней стадии заболевания характерна грубоволокнистая соединительная ткань.
Детальную картину легких, а также близлежащих структур получают при помощи КТ. При использовании КТ высокого разрешения качество изображения улучшается, что облегчает врачу постановку диагноза. Для оценки дыхательной функции проводят специальные тесты, в числе которых – бодиплетизмография, спирометрия.
Причины НИП
Распространение данной болезни достаточно сложно установить. Тем не менее, считается, что среди ИИП она занимает 2-е место по степени распространенности.
Чаще всего она развивается у людей, страдающих системными заболеваниями, связанными с соединительной тканью. Нередко НИП связывают с аутоиммунными заболеваниями, в числе которых склеродермия и ревматоидный артрит. Чаще всего причина патологии остается невыясненной.
Лечение НИП в каждом случае подбирается врачом индивидуально. Если болезнь диагностирована вовремя, то лечится довольно легко.