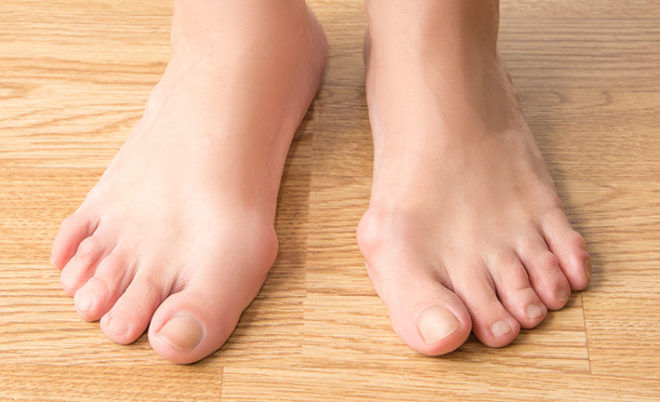
Hallux valgus. вальгусное искривление 1го пальца стопы
Содержание:
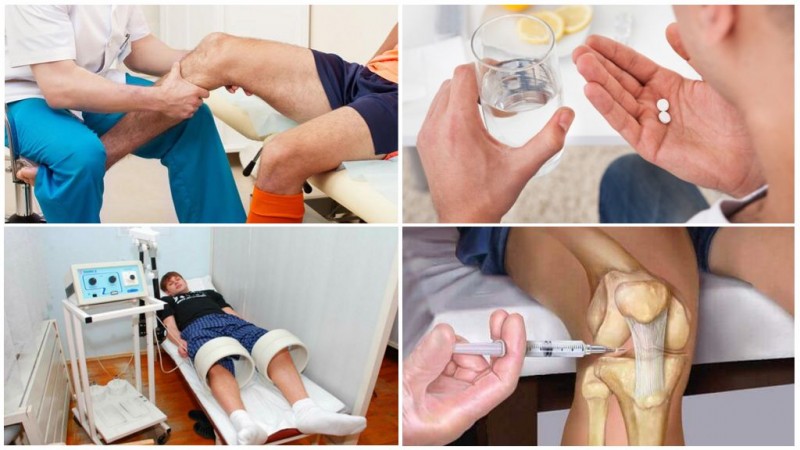
Лечебные мероприятия
Так как симптомы вальгусной деформации стопы могут напоминать множество прочих болезней, лучше всего проконсультироваться со специалистом. Определить патологические изменения стопы можно лишь по результатам различных исследований.
Консервативные методы не помогут полностью избавиться от «шишки»
Лечат либо консервативными путями, либо хирургическим методом. Консервативные методы хороши при первых двух стадиях деформации, но избавиться от «шишки» полностью они не помогут. Правда, этот способ позволяет существенно замедлить болезнь, отдаляя необходимость обращения к хирургу.
В тяжелых случаях показана операция
Методы консервативной терапии.
- Ношение ортопедической обуви, использование супинаторов, шин, специальных стелек, межпальцевых прокладок.
- Физиотерапия.
- В сустав могут вводить гормональные средства (например, «Дипроспан»), чтобы избавиться от воспалительных процессов.
«Дипроспан»
Специальную обувь следует выбирать с умом – она должна быть мягкой, без узких носков и высоких каблуков.
Искривление большого пальца ноги практически всегда диагностируется одновременно с плоскостопием. Ось стопы нарушается, своды становятся меньше. Если отмечается данная патология, нужно подобрать обувь с высоким и твердым задником, а супинатор должен быть достаточной плотности.
Как подобрать обувь при плоскостопии?
При физиотерапии используют ударно-волновые процедуры. В результате кровообращение приходит в норму, болевые ощущения ослабляются, спадает отек.
С помощью ударно-волновой терапии можно привести кровообращение в норму
Если деформация уже не исправляется с помощью физиотерапии и прочих консервативных процедур, ситуацию можно исправить только с помощью хирургического вмешательства. Рано или поздно операцию придется сделать, так как в определенный момент лекарства и ударно-волновые процедуры перестают давать желаемый результат, а «шишка» может начать приносить излишние неудобства. Операция помогает практически всем людям, так как в ходе нее исправляется неправильная форма стопы, и они перестают постоянно испытывать боль. Сначала оперируют одну пораженную стопу, а через полгода – вторую, если в этом есть необходимость.
В ходе операции врач убирает наросты на костях, тем самым возвращая суставу возможность выполнять свою функцию
Цель вмешательства хирурга – приведение костевой оси в норму, избавление от нарастаний кости, возвращение суставу возможности выполнять свою функцию. Прежде чем делать операцию, нужно тщательно осмотреть стопу, сделать рентгеновский снимок, вычислить угол, сформированный костями стопы, а также понять, как далеко зашли деформационные процессы. Затем хирург определяется с тем, как именно будет проводить операцию.
Если деформация первой степени, можно сделать пластику сухожилий (операция МакБрайда) и удалить «шишку» с плюсневой кости. Если диагностирована вторая степень болезни, помимо предыдущих махинаций нужно будет вмешиваться еще и в структуру костей. Третья стадия деформации исправляется рассечением плюсневой кости, а потом ее фиксируют с помощью двух винтов.
Операция МакБрайда
Вообще, видов лечения деформации с помощью операции огромное множество. Самые распространенные – это:
- экзостэктомия. Позволяет иссечь совсем маленький кусочек головки плюсневой кости;
-
остеотомия. Требует удаления куска пальцевой фаланги либо участка плюсневой кости. Если деформация совсем небольшая или умеренная, используют шевронную остеотомию или зигзагообразную остеотомию. В иных случаях нужна проксимальная или комбинированная остеотомия;
- артродез. Суставная часть первого пальца ноги удерживается неподвижно. Если деформации сильно выраженные, нужно сделать артродез первого клиновидно-плюсневого сустава;
-
резекционная артропластика. Удаляют маленькую часть плюснефалангового сустава со стороны плюсны;
- хирургическая операция для регенерации связок около плюснефалангового сустава первого пальца;
- замена травмированного сустава протезом.
Пораженный сустав могут заменить протезом
Первые десять дней нужно держать ногу в покое, потом можно начать осторожно ходить, стараясь не оказывать нагрузку на сустав, который оперировали. В целом, реабилитация занимает около трех месяцев, а в работоспособность сустав приходит не ранее, чем через год
Рецидива можно не допустить, если следовать всем рекомендациям врача
Лечение деформаций пальцев стоп
Если возникает вопрос, как лечить вальгусную деформацию большого пальца на стопе, то нужна консультация врача. Только он, учитывая все обстоятельства заболевания, может выбрать правильный курс терапии. Лечение вальгусной деформации большого пальца стопы зависит от степени выраженности патологии, состояния больного и некоторых других факторов. Оно может быть как консервативным, так и оперативным.
Консервативные методы
На самых первых стадиях возможна консервативная терапия деформированного большого пальца. Данные методы лечения нацелены на фиксирование ноги в ее нормальном положении, устранение сбоев в кровообращении суставов, укрепление мышц и связок стопы. К консервативной группе методов относятся следующие:
- применение массажей;
- ношение ортопедических приспособлений;
- выполнение лечебных процедур;
- применение ванночек;
- употребление лекарственных средств для снятия воспалений;
- поддержание здорового способа жизни.
Наибольший результат из этих методов оказывают специальные приспособления, при помощи которых проводят коррекцию деформированных суставов. Чаще других используются ортопедические шины, супинаторы, корректоры для пальцев, стяжки.
Боли в большом пальце ноги могут быть вызваны разными причинами
Дополнением к основному консервативному лечению могут стать рецепты народной медицины. Но об их применении нужно проинформировать лечащего врача. Косточку на ноге сбоку лечат компрессами с медом, примочками с использование разнообразных лекарственных трав, скипидаром, йодом.
Медикаментозное лечение
При вальгусной деформации применяют и лекарственные средства. Чтобы убрать воспалительный процесс, пользуются нестероидными противовоспалительными медикаментами. Обезболиванию способствуют анальгетики. Гормональные средства вводятся внутрь с помощью инъекций – такое лечение воспалений действует гораздо эффективнее.
Лечение без операции
На 1-й и 2-й стадиях вальгусной деформации для исправления косточек большого пальца на ноге можно обойтись без оперативного вмешательства. Но лечение без операции возможно только в том случае, если отсутствуют сопутствующие заболевания или осложнения, а также угол уклона не слишком велик.
При вальгусной деформации применяют и лекарственные средства
В таких случаях помогают справиться с деформированными суставами лечебные гимнастические упражнения, избавление от избыточного веса, ходьба в ортопедической обуви.
Большую массу тела при вальгусном заболевании обязательно нужно снижать, так как сильное давление на конечности усугубляет течение патологии. Следует придерживаться правильного питания и вести активный образ жизни.
Лечение с помощью операции
Вальгусная деформация пальцев стопы на поздних стдаиях излечивается лишь с помощью хирургической операции. Существует много разных оперативных методов, которые дают желаемый результат и при этом проходят безопасно и без осложнений.
Проксимальная остеотомия
Проксимальная остеотомия проводится с разрезанием вдоль расположения больного пальца. Производится иссечение слизистой сумки, отделяется сухожилие, которое крепится к проксимальной фаланге. На кости вырезают клиновидную часть, чтобы выровнять фалангу и расположить в правильном положении. Кость фиксируют при помощи пластин, винтов для прочного сращения. После проведения операции стопу закрепляют специальными повязками для избегания нагрузок.
Упражнения для стоп при вальгусной деформации: комплексы и правила
Дистальная остеотомия
При дистальной остеотомии угол между костями сокращают, выполняя разрез кости в виде буквы «V». Конец фаланги размещают сбоку. Закрепляют металлическими винтами или шипами. После сращивания металлические части вынимают. Операция малоинвазивная, делается всего лишь несколько небольших надрезов.
Удаление «нароста»
В запущенных случаях, когда не помогают другие средства, производят резекцию костного нароста. Методика операции состоит в иссечении среднего участка кости или головки основного пальца. Такие действия убирают лишнюю костную субстанцию и одновременно выравнивают деформированные части.
Отличительные особенности вальгуса от варуса
Отличительной особенностью между вальгусом и варусом является пронация сустава. При варусе наблюдается искривление голени кнаружи, в то время как при варусе это искривление происходит внутрь.
Основными признаками патологических изменений конечности являются:
- на начальной стадии развития вальгуса наблюдается плоскостопие и незначительное искривление стопы во время ходьбы;
- пятка смещается внутрь, а конечность приобретает Х– образную форму;
- постепенно деформируются 1 и 2 палец стопы, и малыш начинает жаловаться на боль в ногах;
- подошва стоп уплотняется с образованием натоптышей и мозолей, а 2 палец выгибается.
За счет того, что искривления формируются по-разному, требуется индивидуальный подход к коррекции этих патологий.
При варусе пятка смещается кнаружи, а конечность приобретает О-образную форму. Искривление сопровождается следующими симптомами:
- неравномерное искривление коленных суставов;
- уменьшение внутреннего мыщелка бедра с одновременным увеличением его наружной части;
- укрепляющая коленная связка растягивается снаружи;
- сдавливание внутреннего мениска ведет к сужению суставной щели;
- происходит искривление голени наружу, она становится выпуклой и ребенок не может полностью разогнуть колено. Далее развивается косолапость.
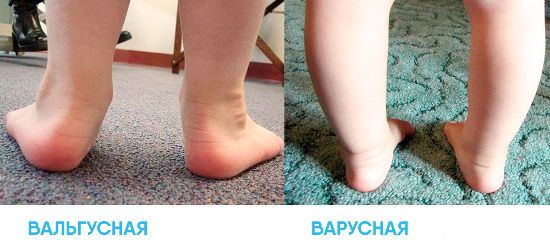 Фото стопы малыша с характерными варусными и вальгусными изменениями
Фото стопы малыша с характерными варусными и вальгусными изменениями
Для уточнения диагноза выполняется определение такого критерия, как искривление на ровной горизонтальной поверхности, которое при вальгусе не должно быть выше 5% от вертикальной оси бедра и голени. Превышение этого показателя может свидетельствовать о патологии варуса и вальгуса.
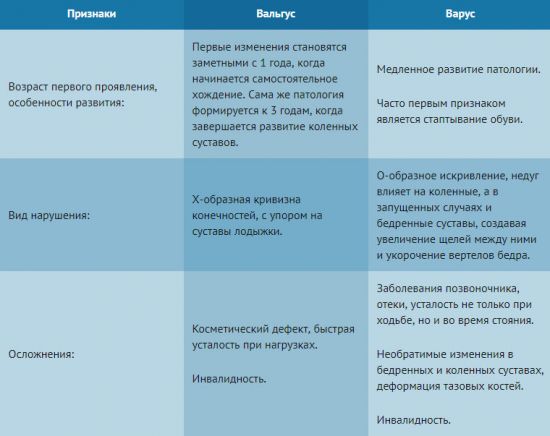 Таблица характерных отличительных признаков вальгусного и варусного искривления стопы
Таблица характерных отличительных признаков вальгусного и варусного искривления стопы
HALLUX VALGUS — Большая Медицинская Энциклопедия
Патогенез
Квалифицированная медицинская помощь поможет вылечить дефект, устранить его причину и восстановить ногу.
ношение специальной ортопедической обуви, которая устраняет взаимодействие между болезненной «шишечкой» и самой обувью,
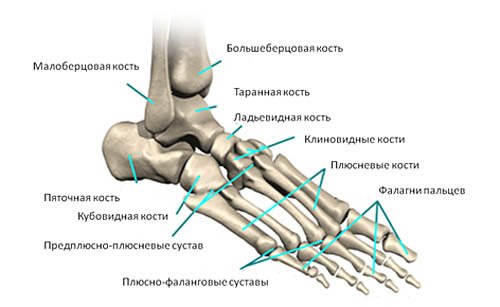
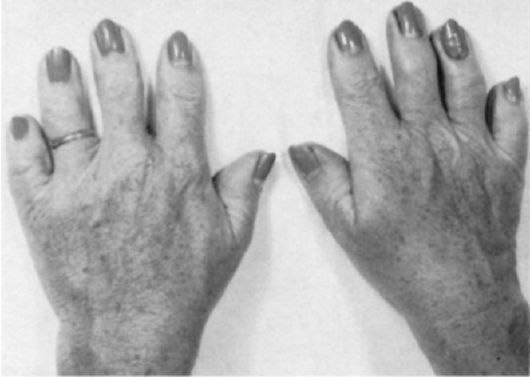
Очевидная деформация стопы – головка первого плюсневатой косточки смещена кнутри, а сам большой палец смещен кнаружи.
Патологическая анатомия
Подписаться на уведомления о новых комментариях
Шишки у больших пальцев ног могут достаться вам по наследству, кроме этого, Hallux valgus (бурсит большого пальца стопы) может быть вызван слабостью сухожилий, а также суставными изменениями при перегрузках в результате плоскостопия, косолапости, искривления ноги, хроническим воспалением или повреждениями, полученными при травмах. Если вы постоянно носите узкую обувь с острыми носами или обувь на высоких каблуках, это также может способствовать развитию Hallux valgus.
Клиническая картина
1 степень
Комбинированные операции на костях и мягких тканях.
3 степень — отклонение 1 пальца кнаружи на 30 градусов. по отношению к первой плюсневой кости.
Лечение
(показано при первой степени H. v.): теплые ножные ванны, массаж, леч. гимнастика (захват пальцами ног мелких предметов, растягивание большим пальцем резинового кольца), прокладки (из пенополиуретана, сиэлиста) для удержания большого пальца в корригированном положении (рис. 3), защитник на головку I плюсневой кости (рис. 4.) из эластичного полиуретана, покрытый трикотажем и прошитый нитками, ортопедические стельки с поддержкой продольных и поперечных сводов; при второй и третьей степени H. v.— ношение ортопедической обуви (см. Обувь, ортопедическая).ношение межпальцевых прокладок,
ОбновитьСуществует довольно простая клиническая классификация, согласно которой существует четыре степени развития Hallux valgus:
– угол между плюсневыми костями менее 12 градусов, угол отклонения I пальца менее 25 градусов.Операции на мягких тканях эффективны только при I степени деформации. Возможно проведение операции Сильвера, при которой отсекается сухожилие приводящей мышцы I пальца, или операции Мак-Брайда, при которой это сухожилие перемещается. Цель таких вмешательств – восстановить равномерность тяги приводящей и отводящей мышц. Нередко перечисленные хирургические операции выполняются в сочетании с иссечением костного нароста и подкожной слизистой сумки в области I плюснефалангового сустава (операция Шеде).
2 степень
В норме до 10 градусов. Основным симптомом при халюс вальгус являются боли, особенно при ношении обуви, возникающие в головке первой плюсневой кости вследствие давления. Типично наличие бурситов у головки 1 плюсневой кости, характеризующихся покраснением и припухлостью, часто с наличием синовиальной (суставной) жидкости. Консервативное лечение сводится к ношению ортопедической обуви различных конструкций. В более легких случаях (1 степень) можно прокладывать валик ниже располжения натоптышей.
Рис. 5. Схема реконструктивной операции стопы при hallux valgus: слева — до операции (удаляемые участки костей заштрихованы, стрелкой указана линия распила); справа — после операции (клиновидный трансплантат — заштрихован).
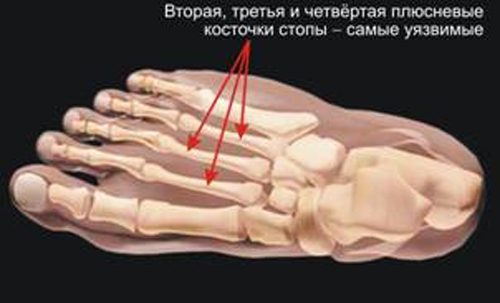
Распластывание переднего отдела стопы при поперечном плоскостопии вызывает приведение й наружную ротацию I плюсневой кости. Вследствие этого m. abductor hallucis смещается в подошвенную сторону и выполняет функции сгибательной мышцы большого пальца, а отводящая функция этой мышцы частично или полностью утрачивается. В результате имеет место преобладание m. abductor hallucis и отклонение большого пальца кнаружи.
коррекция образа жизни, она заключается в нормализации веса, регулярных физических нагрузках,Наличие большой мозоли, которая формируется в месте сдавливания мягких тканей «шишки».
Отменить
xn--90aw5c.xn--c1avg
Причины Hallux Valgus
  Причин развития данной деформации достаточно много. Наиболее часто встречается наследственный характер заболевания. В основе вальгусного отклонения первого пальца стопы лежит развитие продольно-поперечного плоскостопия, т.е. уплощения продольного и поперечного сводов стопы, что резко нарушает биомеханические взаимоотношения в суставах всей стопы при ходьбе и запускает цепь патологических процессов, что в свою очередь приводит, в начале, к развитию компенсационных процессов, затем — декомпенсации.
 |
Развитию деформации переднего отдела стопы способствуют, так называемые, предрасполагающие факторы, к которым наиболее часто относится:
- избыточный вес,
- ношение узкой обуви на высоком каблуке,
- длительные статические нагрузки на стопы и т.д.
Поскольку поперечное плоскостопие — основная причина Hallux вальгус, вопросы этиологии и лечения этих деформаций неразрывно связаны.
Причины поперечного плоскостопия и Hallux Valgus условно можно разделить на внутренние и внешние
Среди первых важное значение принадлежит факторам наследственного предрасположения и индивидуальным; к ним относятся конституциональная слабость связочно-мышечного аппарата, анатомические особенности, признаки дисплазии (добавочные плюсневые кости, недоразвитые плюсневые кости, чрезмерная скошенность щели между I плюсневой и I клиновидной костями, нарушения пальцевой дуги и другие).  
Однако наследственная предрасположенность приводит к развитию деформации только при наличии внешних факторов; к ним относятся длительное пребывание на ногах лиц некоторых профессий, постоянное ношение тяжестей, длительное ношение нерациональных моделей обуви (с узкими носками и высокими каблуками) и другие.
Причины воспалений
Hallux Valgus или косточка на ноге
- ношение неудобной обуви (как слишком узкой, так и, наоборот, – чересчур широкой; высокий каблук – от 6 см, и другое);
- врождённые проблемы, которые в дальнейшем могут активизировать процесс искривления;
- ранее полученные травмы;
- осложнения после неврологических заболеваний;
- отсутствие нужного количества соединительных тканей (при варикозном заболевании, плоскостопии, повышенной растяжимости связок или излишней подвижности суставов);
- нарушение циркуляции крови в голени и стопе, а также проблемы с нервной регуляцией мышц;
- генетическая предрасположенность к экзостозу по внутренней поверхности;
- чрезмерные физические нагрузки или их адекватное отсутствие;
- избыточная масса тела (особенно последние стадии ожирения);
- наличие в организме инволютивных процессов;
- сбои в работе эндокринной системы — проблемы с гормонами, недостаточное количество эстрогенов, климакс (у женщин).
Халюс Вальгус имеет разные причины развития. Даже один фактор увеличивает риск возникновения деформации, тогда как их совокупность только приумножает столь неприятные шансы.
Однако деформация и острые боли – это не единственное, что поражает ноги пациента при появлении заболевания. Бывают случаи воспаления большого пальца стопы, для которых характерны отёчность и покраснение как самого пальца и области вокруг него, так и стопы в целом.
https://youtube.com/watch?v=Lchy6uEfOVE
Причин для воспаления несколько:
- подагра и её активные проявления;
- острый ревматоидный артрит;
- инфекционные артриты, в том числе, остеопороз;
- бурсит (воспаление слизистых сумок суставов).
Данное заболевание может проявиться только спустя несколько месяцев после возникновения, тем самым усугубляя процесс лечения
В зависимости от общей симптоматики можно определить, что именно стало причиной воспаления. Например, для артрита характерным является покраснение косточек, резкие сильные болевые приступы и повышение температуры тела. Из-за подагры кожа становится темно-бордовой, поражённое место припухает и заметно пульсирует.
Диагностические мероприятия
Для постановки диагноза проводится визуальный осмотр стопы, собирается анамнез. Специалист обязан оценить выраженность изменения походки, степень искривления сустава, наличие мозолей и костной шишки.
Подтверждается диагноз на рентгене в нескольких проекциях, снимок позволяет определить наличие подвывиха первой фаланги, расхождения плюснефаланговых костей, воспалительных очагов.
От угла искривления зависит методика лечения, если кость увеличивается, то без операции не обойтись. В качестве дополнительного метода диагностики может использоваться МРТ, когда сложно установить вид деформации.
Источник
1. Radiographic validation of the Manchester scale for the classification of hallux valgus deformity, Menz HB et al, Rheumatology 2005;44:1061–1066(1B)
2. Prevalence of hallux valgus in the general population: a systematic review and meta-analysis. Nix S., Smith M., Vicenzino B. Journal of Foot and Ankle Research 2010, 3:21 (1B)
3. Validity of self-assessment of hallux valgus using the Manchester scale, Menz H et al, Musculoskeletal Disorders 2010, 11:215(1A)
4. Hallux Valgus and the First Metatarsal Arch Segment: A Theoretical Biomechanical Perspective. Glasoe W et al, Phys Ther. 2010;90:110–120.(3A)
5. Decision Making in the Treatment of Hallux Valgus, Joseph T, Mroczek K. Bulletin of the NYU Hospital for Joint Diseases 2007;65(1):19-23 19 (4)
6. Prevalence of hallux valgus in the general population: a systematic review and meta-analysis. Nix S., Smith M., Vicenzino B. Journal of Foot and Ankle Research 2010 (1a).
7. Biomechanix Foot and Knee Clinic. Hallux Valgus. Available from: https://www.youtube.com/watch?v=L_orU3MgOVw [last accessed 08/01/17]
8. SCHÜNKE et al, Prometheus lernatlas der anatomie — allgemeine anatomie und bewegungssystem (tweede druk), Georg Thieme Verlag, Stuttgart, 2005, 600p
Как лечить деформацию стопы у детей?
При подозрении на деформацию стоп родителям нужно показать ребенка детскому хирургу, ортопеду или травматологу. Доктор внимательно осмотрит ноги, выслушает жалобы, проведет специальные тесты. Возможно, назначит подометрию, рентген, УЗИ, МРТ. По результатам обследования в зависимости от типа, степени тяжести болезни, особенностей организма, возраста назначит лечение. Если причина связана с патологиями нервной системы, дополнительно необходима консультация и наблюдение невролога.
В возрасте до 3 лет важно различать физиологические особенности развития стопы и патологические состояния. Часто то, что кажется родителям ненормальным, неправильным, на самом деле является вариантом нормы
Например, варус или O-образное положение ног до 2 лет считается физиологическим. Чтобы не пропустить малейших отклонений, рекомендуется периодически показывать малыша ортопеду. Раннее выявление болезни позволит начать лечение вовремя, исправить деформацию в короткие сроки простыми методами.
Врожденные деформации стоп обычно обнаруживают врачи-педиатры во время планового осмотра младенца в первые месяцы жизни. Более выраженными они становятся ближе к 1 году, когда малыш учится делать первые шаги. Тогда родители замечают, что у ребенка шаткая, неуверенная походка, нарушена осанка. Он быстро утомляется при ходьбе, не хочет передвигаться на ножках, капризничает при попытках заставить.
На начальных стадиях исправить форму стопы удается консервативными методами, в тяжелых случаях прибегают к наложению шин, гипсовых повязок, фиксирующих стопу в конкретном положении, хирургическим вмешательствам.
Для лечения плоскостопия назначают ношение ортопедических стелек, обуви, массаж, упражнения, способствующие укреплению мышц, поддерживающих своды. Массаж улучшает приток крови, обменные процессы, снимает усталость, стабилизирует мышечный тонус, укрепляет мягкие ткани. Для массажа, глубокой проработки мышц дополнительно используют специальные ортопедические мячики, коврики, полусферы с разными рельефными поверхностями.
Для лечения у детей варусной и вальгусной деформации стопы применяют:
- массаж;
- физиотерапию (электрофорез, магнитотерапия, электростимуляция);
- ЛФК;
- ортопедическую обувь, вкладыши, стельки.
Лечение долгое, поэтому родителям нужно запастись терпением, строго выполнять рекомендации врача. Оно направлено на укрепление мышечно-связочного аппарата стопы, снятие или повышение тонуса, правильное распределение нагрузки.
Относительно новый метод коррекции – тейпирование. На ногу накладываются кинезиологические тейпы. Это эластичные тканевые ленты на клейкой основе, помогающие снять боль, смоделировать правильную установку ноги.
ЛФК и гимнастику подбирает врач. Родители часто пытаются найти решение самостоятельно, читают о разных комплексах, смотрят видео, отзывы. Но при вальгусной деформации стопы у детей неправильное упражнение может ухудшить состояние, поэтому так делать нельзя. У каждого ребенка есть свои особенности, которые при таком подходе не учитываются. То же самое касается выбора обуви.
При лечении врожденной косолапости для фиксации стопы в заданном положении применяют гипсовые повязки, которые меняют каждые 5 – 7 дней. Такой метод позволяет постепенно скорректировать положение стопы и вывести ее в анатомически правильное положение. После окончания терапии назначают упражнения и ортопедическую обувь для профилактики рецидива. При приобретенной косолапости сначала выявляют причину ее развития, а потом подбирают методы коррекции.
При тяжелых деформациях стопы, которые нельзя исправить консервативными методами, показана операция.
Чем младше ребенок, тем выше шансы на успешное лечение, избавление от проблемы. Но часто родители не замечают ранних признаков отклонений от нормы и упускают время.
Причины и механизм развития халюс вальгус
Искривление формируется исподволь, на протяжении долгого времени. Заметным становится обычно в старческом возрасте. Разные степени халюс вальгуса дают отличимые признаки.
Основной причиной выступает дефект прочности соединительной ткани, ввиду которого формируется поперечное плоскостопие.
Дополнительные причины:
- большая суставная подвижность;
- варикоз;
- отягощенная наследственность по степеням Hallux valgus.
Вторичным отягчающим фактором является хождение в чрезмерно узких туфлях на шпильке. Иногда причиной выступает болезнь, которая затрагивает нормальную нервную работу мышц конечностей.
Важную роль в развитии патологического процесса играет неровное мышечное натяжение, обеспечивающее приведение и отведение пальца. При формировании экзостоза мышечный дисбаланс обостряется, плюснефаланговый сустав теряет стабильность. Нарост является следствием постоянного нажима обуви на боковую поверхность. Давление перераспределяется на головки III и II плюсневых костей, которые перегружаются во время хождения.