Что такое резистентность и какова ее роль, инсулинорезистентность и невосприимчивость бактерий к антибиотикам
Содержание:
- Приобретенная антибиотикорезистентность
- 2.3.4. Синдром отмены
- Тренировки против инсулинорезистентности
- Описание синдрома
- Правила приема антибиотиков
- Депрессия и резистентность
- Сдерживание распространения антибиотикорезистентности
- Как и почему возникает резистентность
- Резистентность — это…
- Инсулинорезистентность: диагностика
- К каким заболеваниям приводит инсулинорезистентность
- Устойчивость к антибиотикам, связанная с хромосомными мутациями бактерий
Приобретенная антибиотикорезистентность
Бактериям, как и другим организмам, не чужда эволюция. В ответ на «военные» действия в их отношении, микроорганизмы могут изменять свою структуру или начать синтезировать такое количество ферментного вещества, которое способно не только снижать эффективность препарата, но и разрушать его полностью. Например, активная выработка аланинтрансферазы делает «Циклосерин» неэффективным в отношении бактерий, продуцирующих ее в больших количествах.
Антибиотикорезистентность может развиваться и вследствие модификации в структуре клетки белка, являющегося одновременно и ее рецептором, с которым должен связываться АМП. Т.е. данный вид белка может отсутствовать в бактериальной хромосоме или изменить свои свойства, в результате чего связь между бактерией и антибиотиком становится невозможной. Например, утрата или видоизменение пенициллинсвязывающего белка становится причиной нечувствительности к пенициллинам и цефалоспоринам.
В результате развития и активации защитных функций у бактерий, ранее подверженных разрушительному действию определенного вида антибиотикив, изменяется проницаемость клеточной мембраны. Это может быть осуществлено за счет уменьшения каналов, по которым действующие вещества АМП могут проникнуть внутрь клетки. Именно эти свойством обусловлена нечувствительность стрептококков к бета-лактамным антибиотикам.
Антибиотики способны влиять на клеточный метаболизм бактерий. В ответ на это некоторые микроорганизмы научились обходиться без химический реакций, на которые воздействует антибиотик, что также является отдельным механизмом развития антибиотикорезистентности, который требует постоянного контроля.
Иногда бактерии идут на определенную хитрость. Путем присоединения к плотной субстанции они объединяются в сообщества, именуемые биопленкой. В рамках сообщества они являются менее чувствительными к антибиотикам и могут спокойно переносить дозировки, убийственные для отдельно взятой бактерии, обитающей вне «коллектива».
Еще один вариант – это объединение микроорганизмов в группы на поверхности полужидкой среды. Даже после деления клеток часть бактериальной «семьи» остается внутри «группировки», не поддающейся влиянию антибиотиков.
[], [], [], [], [], [], [], [], []
2.3.4. Синдром отмены
Синдром
отмены (СО) лекарственных препа-ратов
– явление, которое нередко наблюдается
в клинической практике. Возникает СО
в ответ на резкое прекращение приема
препарата и про-является возникновением
более выраженных и даже качественно
новых признаков заболевания по сравнению
с исходным состоянием до назна-чения
лечения. Из антиангинальных препаратов
СО дают бета-адреноблокаторы, однако
для раз-ных бета-блокаторов он выражен
в разной степе-ни. Считается, что
длительно действующие ББ в меньшей
степени вызывают синдром отмены, чем
неселективные и короткодействующие,
однако специальных исследований,
посвященных этой проблеме, не проводилось.
О
существовании СО нитратов известно с
тех пор, как нитросоединения стали
использо-ваться для производства
взрывчатых веществ. Клиническая
значимость этого синдрома для боль-ных
ИБС, принимающих терапевтические дозы
нитратов, многими авторами до сих пор
ставится под сомнение. В практике
лечения больных ИБС СО может встретиться
при прекращении приема лекарственных
препаратов вследствие их малой
эффективности или развития побочных
явлений, при назначении различных схем
прерывистой те-рапии (например,
прерывистой терапии нитрата-ми), которые
используются для предупреждения
развития толерантности. Из всех
антагонистов кальция СО описан лишь
для нифедипина.
Клиническая
значимость синдрома отмены, по-видимому,
находится в прямой зависимости от
тяжести состояния больного. Если у
больных со стабильным течением
заболевания синдром отме-ны препарата
может проявиться лишь снижением
переносимости физической нагрузки, то
у боль-ных с нестабильным течением
заболевания, на-рушенной гемодинамикой,
последствия синдрома отмены нифедипина
могут быть более существен-ны. Есть все
основания полагать, что отрица-тельные
результаты применения нифедипина у
больных нестабильной стенокардией и
острым инфарктом миокарда в значительной
степени объясняются возникновением
синдрома отмены
при
применении его короткодействующих
ле-карственных форм (именно такие
лекарственные формы использовались в
исследованиях «HINT», «SPRINT-1», «SPRINT-2»).
Тренировки против инсулинорезистентности
По словам спортивного физиолога и специалиста в направлении тренировок для диабетиков Шэри Колберг, физическая активность не просто играет значительную роль для повышения чувствительности к инсулину, а может обладать наиболее существенным эффектом из всех существующих методов борьбы с инсулинорезистентностью.
За счет чего тренировки повышают чувствительность клеток к действию инсулина? Специалисты из Университета Вашингтона объясняют это тем, что во время сокращения мышц активизируется транспорт глюкозы, при этом данная реакция может происходить и без действия инсулина. После нескольких часов после тренировки активизация транспорта глюкозы снижается. В это время подключается механизм прямого действия инсулина на клетки мышц, который играет ключевую роль для восполнения мышечного гликогена после тренировок.
Говоря максимально простым языком, так как во время тренировок наше тело активно расходует энергию из гликогена мышц (запасаемую в мышцах глюкозу), после окончания тренировочной сессии мышцы нуждаются в восполнении запасов гликогена. После тренировок чувствительность к инсулину повышается, ведь активная работа мышц исчерпывает запасы энергии (глюкозы), благодаря чему двери мышечных клеток открыты нараспашку. Клетки сами стоят у двери и ждут инсулин с глюкозой, как долгожданных и очень важных гостей.
Что ж, неудивительно, почему ученые из Университета Питсбурга отмечают, что тренировки снижают резистентность к инсулину и являются первой линией обороны в профилактике и лечении сахарного диабета 2 типа.
Аэробные тренировки
Аэробные тренировки могут резко увеличить чувствительность к инсулину за счет усиленного поглощения глюкозы клетками. Одна кардиотренировка длительностью 25-60 минут (60-95% от VO2 max, что соответствует уровню интенсивности от умеренного до высокого и очень высокого) способна повысить чувствительность к инсулину на 3-5 последующих дней. Улучшения также могут наблюдаться после 1 недели аэробных тренировок, в ходе которой проводится 2 кардиосессии по 25 минут ходьбы на уровне 70% (высокая интенсивность) от VO2 max.
В долгосрочной перспективе регулярные аэробные тренировки способны сохранить положительную динамику повышения чувствительности к инсулину. При этом отмечается, что с отказом от тренировок или резким переходом к сидячему образу жизни чувствительность к инсулину очень быстро снижается.
Силовые тренировки
Занимающиеся силовыми тренировками имеют возможность повысить чувствительность к инсулину, а также увеличить мышечную массу. Мышцам необходимо регулярно давать силовую нагрузку, так как они используют глюкозу не только во время сокращений, но и поглощают ее с целью синтеза гликогена после окончания тренировок.
В 2010 году в The Journal of Strength & Conditioning Research было представлено исследование, в котором приняло участие 17 человек с нарушением толерантности к глюкозе. Целью исследования было оценить воздействие разных тренировочных протоколов на 24-часовую посттренировочную чувствительность к инсулину. Участники выполнили 4 силовых тренировки с умеренной (65% от 1ПМ) или высокой (85% от 1ПМ) интенсивностью, при этом выполняя либо по 1, либо по 4 подхода в упражнениях. Между каждой тренировкой проходило 3 дня.
В периоды отдыха от тренировок ученые анализировали изменения двух показателей: чувствительности к инсулину и уровня глюкозы натощак. В результате независимо от тренировочного протокола чувствительность к инсулину повышалась, а уровень глюкозы натощак снижался у всех участников.
При этом было установлено, что по сравнению с использованием 1 подхода, тренировки с несколькими подходами более значительно снижали уровень глюкозы натощак на протяжении 24 часов после тренировки. Ученые отметили, что высокоинтенсивные тренировки (85% от 1ПМ) с несколькими подходами имели наиболее сильный эффект как на снижение уровня глюкозы натощак, так и на повышение чувствительности к инсулину.
В заключении специалисты указали:
«…Силовые тренировки являются эффективным методом повышения чувствительности к инсулину и регулирования уровня сахара в крови для лиц с нарушением толерантности к глюкозе. Результаты исследования также указывают на то, что между интенсивностью, объемом тренировок и чувствительностью к инсулину, а также уровнем глюкозы натощак существует взаимозависимость (чем интенсивнее и объемнее тренировки, тем выше чувствительность к инсулину)».
По словам Шэри Колберг, любой вид физической активности обладает потенциалом заставить инсулин работать эффективнее, при этом комбинация аэробных и силовых тренировок обеспечивает наиболее выраженный эффект.
Описание синдрома
Получая сигналы от рецепторов на коже (скажем, во время ласк), мозг формирует сигналы, идущие далее в гипоталамус. Который начинает вырабатывать гонадотропин-ризилинг. Это гормон, запускающий генерацию уже в гипофизе, «соседе» гипоталамуса, фолликулостимулирующих и лютеинизирующих гонадотропных гормонов, сильно влияющих на рецепторы яичников. Те возбуждают яичники, которые запускают уже синтез прогестерона и эстрогенов. Круг замыкается: ласка эрогенных точек делает женщину способной к соитию и зачатию.
Выделенные вещества действуют на матку, фолликулы эндометрия, молочные железы, у которых ткани твердеют, а соски эрегируют, ткани кости и сердце, стимулирую его более интенсивную работу по прокачке крови в органы.
Несмотря на то, что связка гипофиз-гипоталамус располагаются в толще головного мозга, акт управления гормонально-половой сферой ни в коем случае не является сознательным.
В долгосрочной же перспективе, начиная с возраста пубертации, именно прогестерон и эстрогены запускают циклы месячных и формируют существенные морфологические отличия женского облика от мужского.
Но иногда яичники, вследствие прекращения выработки половых, возбуждающих работу яичников, гормонов, перестают реагировать на стимуляцию со стороны гонадотропов.
Именно это и называется спящими яичниками. А само слово «резистентный» в данном контексте означает «неуправляемый, нечувствительный».
В гинекологической литературе у названия болезни есть синонимы: Сэвидж-синдром, синдром рефрактерных, «немых», парализованных, или нечувствительных, отдыхающих, спящих яичников. Патологий с задействованием гипофиза и гипоталамуса нет. Отрицательная обратная связь также задействована. Получается, всё дело в периферии, которая обязана реагировать на выбросы стимулирующих гормонов, но она не реагирует.
Правила приема антибиотиков
Джуди Сметзер, вице-президент американского Института безопасной практики медикаментозного лечения, говорит о пяти основных правилах приема лекарств, которые следует учитывать также и при приеме антибиотиков: правильный пациент должен получать правильное лекарство в правильное время в правильной дозе и правильным способом применения.
Какие еще правила следует соблюдать при лечении антибиотиками?
Самое важное правило — проводить лечение до конца и не уменьшать назначенные врачом дозировки. По данным российских исследований, каждая четвертая мама не доводит курс антибиотиков, прописанных ее ребенку, до конца
В то же время затягивать прием на более длительный срок тоже нельзя — это дает дополнительный шанс инфекции найти способ борьбы с препаратом. Только «золотая середина» способна эффективно остановить инфекцию.
Антибиотики узкого спектра, то есть действующие на ограниченное число бактерий, безопаснее и предпочтительнее препаратов широкого спектра
Чем точнее воздействие, тем меньше шансов на выживание патогенных бактерий.
В идеале перед назначением антибиотиков следует пройти обследование на чувствительность к тем препаратам, которые будут назначены.
Особое внимание при лечении антибиотиками в больницах следует уделить риску заражения внутрибольничными инфекциями. Это значит, что санитарная обработка и дезинфекция должны проводиться на максимально доступном уровне.
-
Практическое руководство по антиинфекционной химиотерапии / Под ред. Л.С. Страчунского, Ю.Б. Белоусова, С.Н. Козлова. Смоленск, 2007.
-
US woman dies of infection resistant to all 26 available antibiotics // MedicalXpress. 13.01.2017. -
Scientists examine bacterium found 1,000 feet underground // Еurekalert.org/ 8.12.2016. -
MRSA-killing antibiotic produced by bacteria in the nose // UPI. 27.07.2016. -
Researchers may have found second ‘superbug’ gene in U.S. patient // Reuters. 27.06.2016.
Депрессия и резистентность
В перечне психических заболеваний, пожалуй, главное место занимают депрессивные и тревожные расстройства.
От общего количества, зарегистрированных в мире психических расстройств в начале этого века они составляли 40%.
Замечание 1
Депрессией называется психическое расстройство, сопровождающееся подавленностью, тоскливым и угнетенным настроением.
Сочетается депрессия с расстройством мышления, движением и работой внутренних органов и относится к группе аффективных нарушений.
Почти все психические заболевания сопровождаются депрессией, но, проявляется она по-разному. Поскольку она может повторяться, то, безусловно, оказывает влияние на качество жизни больного человека.
Депрессия связана со снижением активности работы головного мозга за счет развития торможения с крайним истощением подкорки и угнетением всех инстинктов.
Признаки депрессии, если она имеет простые формы, характеризуются сниженным настроением, психическим и двигательным торможением, которые начинаются с появлением усталости, грусти, повышенной утомляемости.
Позже начинается неудовлетворенность собой и своими действиями. Больные не хотят двигать руками и ногами, считают себя ни к чему непригодными, лишаются чувства радости и счастья, стремятся к одиночеству. Характерными признаками является нарушение сна, плохой аппетит, постоянные головные боли. Тяжелая форма депрессии приводит больных к неподвижности, подавленности, со временем возникают мысли о суициде.
Лечение депрессии медикаментозное, проводится антидепрессантами. Во время лечения у больного человека может возникнуть резистентность (невосприимчивость) к какому-либо препарату, встречается это часто и представляет большую опасность. К счастью, резистентность к антидепрессантам изучена уже хорошо. Для преодоления резистентности к антидепрессантам учитываются разные факторы – прежде всего, правильно подобранный антидепрессант.
Для преодоления резистентности к антидепрессантам должен учитываться целый ряд факторов, их назначают адекватными дозами с учетом сопутствующих заболеваний. Кроме этого, для больного индивидуально подбирается способ введения препарата, концентрация которого в крови должна постоянно поддерживаться, тогда лечение депрессии будет эффективным.
Сдерживание распространения антибиотикорезистентности
Антибиотики на сегодняшний день являются одной из самых часто применяющихся групп лекарственных средств. По данным Ассоциации международных фармацевтических производителей и ГК Ремедиум в 2014 году системные антибиотики в России занимали 4-е место в структуре амбулаторных и 2-е место в структуре госпитальных продаж готовых лекарственных средств.
Системные антибиотики в России, как и в большинстве развитых стран мира, относятся к лекарственным препаратам рецептурного отпуска, однако это требование далеко не всегда соблюдается. Недавнее исследование в рамках проводимой информационной кампании “Антибиотик надежное оружие, если цель бактериальная инфекция” показало, что 57% провизоров и фармацевтов аптечных учреждений Смоленска согласились продать антибиотик пациенту с симптомами острой респираторной инфекции без назначения врача. Более 60% опрошенных жителей Смоленска сообщили, что принимают антибиотики без назначения врача; у 38% опрошенных есть антибиотики в домашней аптечке. Таким образом, возможность свободного доступа стимулирует широкое использование антибиотиков населением для самолечения, что означает высокую вероятность их избыточного применения, ошибок при выборе препарата, дозы, длительности лечения.
В настоящее время во всем мире идет поиск альтернативных подходов к терапии инфекционных заболеваний. Одним из перспективных направлений в борьбе с инфекциями является применение бактериофагов и их компонентов. Бактериофаги природных штаммов и искусственно синтезированные генетически модифицированные фаги с новыми свойствами инфицируют и обезвреживают бактериальные клетки. Фаголизины – это ферменты, которые используются бактериофагами для разрушения клеточной стенки бактерий. Ожидается, что препараты на основе бактериофагов и фаголизинов позволят справиться с устойчивыми к АМП микроорганизмами, однако эти препараты появятся не ранее 2022-2023 гг. Параллельно с этим идет разработка препаратов на основе антибактериальных пептидов и вакцин для лечения инфекций, вызванных C. difficile, S. aureus, P. aeruginosa .
В последние годы резко возросла поддержка со стороны органов исполнительной и законодательной власти, а также Министерства здравоохранения Российской Федерации исследований, направленных на сдерживание антибиотикорезистентности. Так, например, Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии (МАКМАХ) и Федеральный научно-методический центр мониторинга резистентности к антимикробным препаратам активно занимаются разработкой страте гических направлений по данной проблеме.
На международный уровень обсуждение данной проблемы вышло на рубеже веков. В 2001 году ВОЗ опубликовала Глобальную стратегию по сдерживанию устойчивости к противомикробным препаратам, а в 2016 году вопрос борьбы с растущей угрозой антибиотикорезистентности был вынесен на повестку дня Генеральной Ассамблеи ООН.
Входящие в ООН государства в совместном заявлении обязались разработать национальные планы мер по противодействию устойчивости микроорганизмов к АМП. Это подразумевает усиление мониторинга лекарственноустойчивых инфекций и контроля за применением АМП в медицине, ветеринарии и сельском хозяйстве, а также укрепление международного сотрудничества и финансирования. Также члены организации взяли на себя обязательства ужесточить законодательное регулирование применения АМП, заниматься поиском рационального их использования (улучшение диагностики инфекций с учетом их чувствительности к препаратам) и широко внедрять меры профилактики инфекционных заболеваний (вакцинация, очистка воды, санитария, должный уровень гигиены в стационарах и на фермах) .
Как и почему возникает резистентность
В природе резистентность появляется спонтанно из-за накапливающихся в ДНК случайных мутаций, которые повышают приспособленность микроорганизмов в среде с угнетающим веществом. Нередко это свойство приобретается и путем от других бактерий, поэтому детерминанты резистентности способны быстро распространяться даже между неродственными штаммами. При длительном воздействии антибиотика вначале погибает бόльшая часть популяции чувствительных к нему микроорганизмов, а та малая доля, что выживает, либо уже имеет жизненно важные для этих условий мутации, либо успевает мутировать или захватить нужные гены от бактерий-соседей и под селективным давлением антибиотика закрепить благоприобретения. В любом случае, выжившие способны нормально существовать и размножаться даже в присутствии антибиотика. То есть он больше на них не действует.
Нельзя сказать, что человечество не было осведомлено о способности микроорганизмов становиться резистентными к антибиотикам. Александр Флеминг, официально — первооткрыватель пенициллина , в своей нобелевской речи предупреждал о том, что препарат нужно использовать с умом и не позволять бактериям вырабатывать к нему устойчивость . Сегодня это утверждение необходимо распространить на все известные и применяемые в медицине и сельском хозяйстве антибиотики.
Уточняю, что «официально», потому что другие исследователи до Флеминга обнаруживали этот антибиотик; подробнее о предшественниках можно прочитать в обзоре «Эволюция наперегонки, или почему антибиотики перестают работать» , а о самом Флеминге — в статье «Победитель бактерий» .
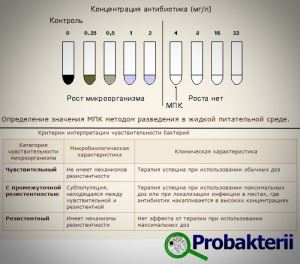
Здесь стόит оговорить один момент. Обычно в быстро развивающейся резистентности бактерий винят людей, беспричинно принимающих антибиотики в «любой непонятной ситуации». Или людей, необоснованно прерывающих курс просто потому, что «стало лучше, чего лечиться-то» (рис. 1) . Тем не менее огромный вклад в это нехорошее дело вносит широкомасштабное использование антибиотиков в животноводстве: больше половины мирового объема используемых антибиотиков приходится именно на скотоводство и птицеводство . Подобная тактика сильно подрывает наши «рубежи» в борьбе с патогенными микроорганизмами. Причина добавления антибиотиков в корм для домашних животных проста и обоснована: они позволяют предотвратить ряд инфекционных заболеваний, поддержать здоровье и продуктивность животных, снизить смертность, которая оборачивается крупными экономическими потерями.
Рисунок 1. Существует прямая корреляция между использованием пенициллина и ростом доли устойчивых к нему пневмококков ().
В исследовании, опубликованном в журнале PNAS, подсчитали, что в 2010 году во всём мире в корма было добавлено более 63 000 тонн антибиотиков. И это — только по скромным оценкам. Ожидается, что к 2030 году указанное число возрастет на 67%, но, что должно особенно встревожить, оно удвоится в Бразилии, Индии, Китае, Южной Африке. И в России .
Побочным действием чрезмерного использования антибиотиков является то, что не все они метаболизируются. После выведения из организма они проникают в почву и задерживаются в ней, впоследствии накапливаясь в растениях. Через почву антибиотики попадают в воду и распространяются на значительные расстояния, воздействуя на бόльшее число микроорганизмов, чем изначально предполагалось. Они могут вновь попадать в организм человека и животных и воздействовать в том числе на их микробиом.
Таким образом, несмотря на многочисленные предупреждения, из-за массового и неправильного использования антибиотиков устойчивость к ним распространяется среди микроорганизмов всё шире и быстрее. А значит, людей и животных с каждым годом становится всё труднее лечить от бактериальных инфекций.
Резистентность — это…
Способность живых организмов приспосабливаться, приобретать устойчивость и умение противостоять влиянию повреждающих факторов, в медицине получило определение – резистентность, либо по-простому – выживаемость.
Как бы ни пафосно это звучало, но уровень резистентности живых организмов определяет ту границу, которая отделяет жизнь от смерти.
Длительный процесс эволюции способствовал выработке в организме человека совершенных приспособительных механизмов, обеспечивающих свое существование в окружающей среде.
При несовершенстве или отсутствии таких механизмов, любые негативные факторы могли бы повлиять не только на процессы его жизнедеятельности, но и привести к гибели.
Человек научился сопротивляться инфекциям, паразитам, негативному воздействию отравляющих веществ и вырабатывать устойчивость к изменениям в экологической среде.
Такие свойства жизненно необходимы всему живому (растениям, насекомым, животным, бактериям, человеку), благодаря им у животных и человека повышается сопротивляемость к инфекциям, растения вырабатывают защиту от болезней.
А бактерии – невосприимчивость к противомикробным средствам и антибиотикам. Именно такая способность и была названа учеными – резистентность.
Попробуем разобраться в доступной форме, что это, и насколько важен данный процесс для человека.
Сама по себе резистентность, это основное следствие реакций организма, проявляющихся в ответ на повреждающее влияние.
То есть, выживаемость организма зависит от его реактивности. Поэтому резистентность и реактивность имеют между собой тесную непосредственную связь. Иногда резистентностью называют иммунитет, что в корне не верно. У резистентности более обширный круг противостояния патогенному влиянию, чем у иммунитета.
Инсулинорезистентность: диагностика
Резистентность к инсулину можно диагностировать несколькими способами (европейские нормы):
- Тест на глюкозу. Состоит в том, чтобы давать пациенту глюкозу и наблюдать за реакцией его организма: секрецией инсулина, уровень регуляции уровня глюкозы в крови и уровень абсорбции глюкозы.
- HOMA (метод оценки гомеостатической модели). Пациент сдает кровь, в которой определяется концентрация глюкозы и инсулина. Затем на этом основании, используя соответствующую формулу, рассчитывается так называемый индекс инсулинорезистентности (HOMA-IR). Формула: HOMA-IR = глюкоза натощак (ммоль/л) х инсулин натощак (мкЕд/мл) /22,5.
- Метаболический клэмп-тест — определение скорости инфузии глюкозы. Предусматривает одновременное введение пациенту глюкозы и инсулина в капельном режиме. При этом количество инсулина не изменяется, а количество глюкозы изменяется. Этот метод — лучший, потому что он доказал свою эффективность в определении реальной степени инсулинорезистентности, в отличие от метода HOMA, который в некоторых ситуациях может давать неоднозначные результаты. К сожалению, из-за сложного процесса и высокой стоимости тестирования оба анализа проводятся редко.
Тест на глюкозу
К каким заболеваниям приводит инсулинорезистентность
В то время как метаболический синдром связывает инсулинорезистентность с абдоминальным ожирением, повышенным уровнем холестерина и высоким кровяным давлением; несколько других заболеваний могут развиться в связи с резистентностью к инсулину. Инсулинорезистентность может способствовать развитию следующих заболеваний:
Сахарный диабет 2 типа
Может быть первым признаком резистентности к инсулину. Инсулинорезистентность может отмечаться задолго до развития сахарного диабета 2 типа. Лица, которые неохотно обращаются в больницу или не могут обратиться по какой-либо причине, часто обращаются за медицинской помощью, когда у них уже развился сахарный диабет 2 типа и резистентность к инсулину.
Жирная печень
Это заболевание сильно связано с резистентностью к инсулину. Накопление жира в печени является проявлением нарушения регуляции липидов, которое возникает при инсулинорезистентности. Жирная печень, связанная с резистентностью к инсулину, может иметь легкую или тяжелую форму. Более новые данные свидетельствуют о том, что жирная печень может даже привести к циррозу печени и, возможно, раку печени.
Артериосклероз
Артериосклероз (также известный как атеросклероз) представляет собой процесс постепенного утолщения и затвердевания стенок средних и крупных артерий. Атеросклероз вызывает:
- Ишемическую болезнь сердца (приводит к стенокардии и инфарктам);
- Инсульты;
- Заболевания периферических сосудов.
К другим факторам риска атеросклероза относятся:
- Высокий уровень «плохого» холестерина (ЛПНП);
- Высокое кровяное давление (гипертония);
- Курение;
- Сахарный диабет (независимо от причины его возникновения);
- Семейная история атеросклероза (наследственный фактор).
Поражения кожи
К поражениям кожи относят состояние, называемое черный акантоз (Acantosis nigricans). Это состояние представляет собой потемнение и уплотнение кожи, особенно в складках, таких как шея, подмышки и паховая область. Это состояние напрямую связано с резистентностью к инсулину, хотя точный механизм не ясен.
- Черный акантоз – это поражение кожи, сильно связанное с резистентностью к инсулину. Это состояние вызывает потемнение и уплотнение кожного покрова в складчатых областях (например, шея, подмышки и пах). Подробно о черном акантозе вы можете узнать здесь — Чёрный акантоз у человека: причины, лечение, фото.
- Акрохордон – это полипообразное новообразование на коже, чаще всего встречающиеся у пациентов с резистентностью к инсулину. Это обычное, доброкачественное состояние, представляющее собой мягкий полип на поверхности кожи, чаще телесного цвета (может также иметь желтый или темно-коричневый цвет).
Синдром поликистозных яичников (СПКЯ)
Синдром поликистозных яичников является распространенной гормональной проблемой, которая затрагивает женщин с менструальным циклом. Это заболевание связано с нерегулярными месячными или вообще их отсутствием (аменорея), ожирением и увеличением волосяного покрова на теле по мужскому типу (так называемый гирсутизм, например, усы, бакенбарды, борода, рост волос в центре груди и на животе).
Гиперандрогения
При СПКЯ яичники могут вырабатывать большое количество мужского полового гормона тестостерона. Высокий уровень тестостерона часто отмечается при резистентности к инсулину и может играть роль в возникновении СПКЯ. Почему это связано, пока неясно, но кажется, что резистентность к инсулину почему-то вызывает аномальное производство гормона яичников.
Аномалии роста
Высокий уровень циркулирующего инсулина может влиять на рост. Хотя влияние инсулина на метаболизм глюкозы может быть нарушено, его влияние на другие механизмы может оставаться прежним (или, по крайней мере, незначительно ослабленным). Инсулин является анаболическим гормоном, который способствует росту. Пациенты действительно могут расти с заметным укрупнением черт лица. Дети с открытыми пластинами роста в своих костях могут расти быстрее, чем их сверстники. Тем не менее ни дети, ни взрослые с инсулинорезистентностью не становятся выше, чем предполагает их семейный паттерн роста. Действительно, большинство взрослых просто кажутся крупными с более грубыми чертами лица.
Устойчивость к антибиотикам, связанная с хромосомными мутациями бактерий
Данный тип устойчивости связан с мутациями хромосомных генов, контролирующих транспорт антибиотиков в клетку или структуру и функцию тех клеточных компонентов, которые являются мишенью действия данного антибиотика. Многие антибиотики взаимодействуют с трансляционным аппаратом бактерии. Так, напр., тетрациклин, хлорамфеникол, пуромнцин взаимодействуют с аминоацил- тРНК, а стрептомицин и спектиномицин — с рибосомами. Поэтому устойчивость бактерий к перечисленным антибиотикам при не нарушенном их транспорте в клетку должна быть связана с мутациями в механизме белкового синтеза. Естественно, что большинство мутаций в аппарате трансляции у бактерий является для них летальными, что и объясняет относительно низкую частоту обнаружения в бактериальных популяциях мутантов, устойчивых к антибиотикам, блокирующим отдельные этапы синтеза белка.
Хромосомально контролируемая устойчивость к стрептомицину связана с мутациями, изменяющими 30S-субъединицу рибосомы. Оказалось, что рибосомы стрептомицин-резистентных бактерий не образуют комплекса с антибиотиком. Устойчивость к эритромицину, вероятно, зависит от изменения белков в 50S-субъединице рибосомы. С другой стороны, известно, что изменения в рибосомальной РНК, в частности нарушение ее метилирования, могут быть причиной возникновения устойчивости к антибиотику, напр, к касугамицину .
Пример хромосомально-детерминируемой устойчивости к антибиотикам, воздействующим на процесс транскрипции,— устойчивость бактерий к рифамицину, стрептоварицину и стрептолидигину. Бактерии, устойчивые к этим антибиотикам, несут хромосомные мутации в генах, контролирующих бета-субъединицу РНК-полимеразы, с к-рой взаимодействуют эти антибиотики.
Хромосомные мутации могут также вызывать устойчивость к пенициллину п его аналогам. Было установлено, что некоторые типы бактериальных мутантов, устойчивые к пенициллину, характеризуются изменениями в клеточных стенках, приводящими к повышенной осмотической чувствительности и к усилению выделения бета-лактамазы в среду. Этот тип устойчивости к пенициллину обнаруживается у бактерий, несущих мутацию в генах, контролирующих синтез липополисахаридов и галактозы, т. е. компонентов, входящих в клеточную стенку. Наиболее высоким уровнем устойчивости к пенициллину характеризуются бактериальные мутанты с такими изменениями поверхностных структур, которые сопровождаются потерей способности бактерий к конъюгации.