Симптомы панкреатита у женщин
Содержание:
- Причины
- Какое лечение назначается при симптомах панкреатита у мужчин
- Лечение
- Виды панкреатита
- Что такое реактивный панкреатит у детей?
- Что вызывает развитие панкреатита у женщин
- Панкреатит у мужчин: симптомы и признаки
- Как проходит обследование
- Почему возникает
- Лечебное питание при панкреатите
- Особенности локации и интенсивности боли
- Лечение панкреатита у мужчин
- Питание при панкреатите
- Начальные признаки патологии
- Чем опасен панкреатит?
- Народные средства
- Причины развития болезни
- Причины заболевания
Причины
Поджелудочная железа ребенка может отреагировать воспалением и отеком на многие неблагоприятные факторы, но затем причиной усиления воспалительного процесса становятся ее собственные ферменты, которые начинают активироваться раньше срока прямо в железе. При этом страдают не только ткани железы, но и весь организм, ведь в кровь начинают поступать продукты распада клеток тканей, именно этим и обусловлена интоксикация при острой форме заболевания. Таким может быть панкреатит при сальмонеллезе и или острой герпесвирусной инфекции, при энтеровирусе (кишечной инфекции).
Не всегда родители придают значение симптомам острого панкреатита, и тогда заболевание может перейти в хроническое. Обострения будут происходить при воздействии на детский организм самых разных ситуаций и факторов:
- пищевое отравление;
- любое вирусное заболевание;
- грибковые инфекции;
- пищевая аллергия;
- переедание или недоедание;
- стресс, переживания.
Считается, что главной причиной возникновения воспалительного процесса в железе является нарушение оттока секрета, который она вырабатывает. Выводные протоки могут начать хуже справляться со своими функциями после тупой травмы живота, на фоне паразитарных заболеваний у детей (особенно при описторхозе и наличии аскарид), при наличии разных болезней органов пищеварения (гастрит, гастродуоденит, гепатит, заболевания желчного пузыря).
Железа может начать вырабатывать избыточное количество ферментов, которое просто не сможет быть полностью выведено в двенадцатиперстную кишку, в таких случаях:
- ребенок неправильно питается — есть много жирного, острого, чипсов, фастфуда, пьет много газировки, кушает нерегулярно, переедает;
- ребенок перенес сильное отравление;
- у малыша есть аллергия на продукты или медикаменты (особенно опасны для детской поджелудочной кортикостероидные гормоны, антибиотики-сульфаниламиды, цитостатические препараты, некоторые нестероидные противовоспалительные средства);
- у ребенка диагностировано ожирение;
- есть подтвержденная избыточная функция щитовидной железы.
Какое лечение назначается при симптомах панкреатита у мужчин
Схему лечения врач подбирает на основании формы и характера течения панкреатита
При хроническом заболевании особое внимание уделяют правильному питанию, дополнительно назначаются лекарственные препараты. Подробнее о диете при хроническом панкреатите читайте в статье
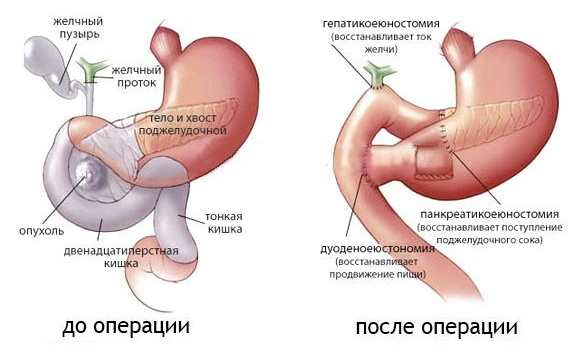
Операция показана в случае развития опасных осложнений: абсцессов, обширных областей некроза, крупных кист, перекрытия желчевыводящих протоков, скопления большого количества воспалительного экссудата. Подразумевает частичное или полное удаление поджелудочной железы.
Медикаментозная терапия
Прием препаратов при панкреатите начинают после отказа от употребления пищи. Медикаментозная терапия включает:
- Обезболивающие средства и спазмолитики (Папаверин, Но-шпа). Купируют болевой синдром.
- Антисекретанты (Омепразол, Сандостатин). Снижают активность поджелудочной железы, устраняют признаки нарушения пищеварения.
- Внутривенное введение белковых и солевых растворов. Предотвращает истощение организма.
- Сорбенты и пеногасители. Устраняют вздутие, выводят токсины.
- Растительные ферменты и гормоны. Нормализуют пищеварение и функции эндокринной системы.
Народные средства
В качестве вспомогательных лекарственных средств при сильных болях в поджелудочной железе используют травяные сборы, в состав которых входит тмин, мята, ромашка, цикорий, череда и девясил.
Мяту, ромашку, тысячелистник и березовые почки берут по 1 ст. л., заливают 200 мл кипятка, настаивают полчаса, принимают по 0,5 стакана 3 раза в день перед едой. Цветки ромашки, полынь горькую и цикорий смешивают в равных пропорциях, 20 г сбора заваривают 300 мл кипятка. Отвар принимают по 100 мл 5 раз в день.
Специальная диета
Без соблюдения принципов правильного питания и отказа от спиртного вылечить панкреатит у мужчин практически невозможно. Питаться нужно маленькими порциями, 5-6 раз в день.
Отказаться необходимо от жирных и острых блюд, алкоголя и газированных напитков, кофе и черного чая, кислых фруктов, ржаного хлеба, шоколада. В рацион нужно включить кисломолочные продукты, нежирное мясо, отварные овощи. Количество потребляемой жидкости доводят до 2 л.
Лечение
Если панкреатит проявляется несильными болями, его лечение включает только употребление общеукрепляющих препаратов (витамины, лекарства растительного происхождения) и следование правильному режиму питания. Больному не стоит заниматься интенсивными физическими нагрузками.
Часто врачи назначают клизмы. Если такое комплексное лечение не дает ожидаемых результатов, необходимо проводить очищение крови от ядов и стимулировать мочеотделение. Питание обычно проводят через вены посредством введения питательных веществ в кровь. Иногда требуется хирургическое вмешательство.
Дыхательная гимнастика
Вылечить панкреатит можно и нетрадиционными, то есть немедикаментозными, средствами. Обычно применяется дыхательная гимнастика. Упражнения выполняются после приступа в сидячем, лежачем или стоячем положении пару-тройку раз. Со временем количество упражнений можно увеличить до 9.
Первое упражнение: не полностью вдохнуть и задержать дыхание на 3 секунды. Далее, нужно выпятить живот и продолжить вдыхать. После снова задержать дыхание на 3 секунды. За следующие 3 секунды нужно полностью выдохнуть, параллельно втягивая живот. После расслабиться.
Второе упражнение. На выдохе максимально втянуть живот, задержать дыхание на 3 секунды, а после расслабить мышцы. На вдохе надуть живот, на выдохе – втянуть.
Для профилактики болезни стоит вести здоровый образ жизни с некоторыми ограничениями. В частности, не стоит употреблять большое количество алкоголя, острой, жареной и жирной пищи. При появлении первых признаков надо немедленно обратиться к врачу.
Итак, панкреатит – опасное заболевание, которое стоит обязательно лечить. У мужчин оно обычно возникает в результате чрезмерного употребления алкоголя.
Виды панкреатита
Заболевание бывает разным. От случая к случаю панкреатит, симптомы и лечение, у женщин демонстрирует отличные
Все зависит от вида заболевания, которое поразило организм, и определить его очень важно, поскольку это влияет на успешность терапии. Итак, воспаление поджелудочной железы бывает:
- острым;
- хроническим.
Эти же типы недуга подразделяются еще на несколько категорий. Хронический панкреатит существует следующих видов:
- Кальцифицирующий. Встречается в большинстве случаев. При кальцифицирующей форме заболевания поражение неравномерное. Интенсивность его в соседних дольках железы может сильно отличаться.
- Обструктивный. Развивается на фоне обструкции главного протока. Поражение при этом равномерное. Иногда болезнь сопровождается диффузной атрофией или фиброзом экзокринного отдела поджелудочной.
- Воспалительный. При этом виде панкреатита паренхима поджелудочной атрофируется. Здоровые ткани замещаются фиброзными участками.
- Фиброз. В таком случае панкреатит симптомы и лечение у женщин предполагает самые серьезные. У пациенток с таким диагнозом нет большей части паренхимы, наблюдается внутрисекреторная недостаточность поджелудочной.
Панкреатит острый симптомы и лечение у женщин предполагает немного другие. Выделяют следующие формы проблемы:
- Геморрагический. При этом недуге происходит кровоизлияние в ткань поджелудочной.
- Холециотопанкреатит. В таком случае к панкреатиту присоединяются симптомы острого холецистита.
- Гнойный. При такой форме болезни на поджелудочной просматриваются гнойные очаги.
- Иптерстициальный. Для такого вида панкреатита характерно появление острого отека.
- Панкреонекроз. В тканях железы (которая становится очень плотной) развиваются некротические процессы.
Что такое реактивный панкреатит у детей?
Поджелудочная железа
Воспаление поджелудочной железы при панкреатите
Реактивный панкреатит выступает не самостоятельным заболеванием, а развивается на фоне ряда заболеваний и патологических состояний, в число которых входят:
- неправильное питание, отсутствие режима приема пищи, регулярное употребление полуфабрикатов, снеков (чипсов, сухариков, орешков);
- инфекционные, воспалительные и аутоиммунные болезни, включая паротит, краснуху, циталомегавирус и т.д.;
- желчнокаменная болезнь, закупорка желчных протоков и другие нарушения работы желчевыводящих путей;
- анатомические нарушения строения поджелудочной железы, желчных путей, пищеварительного тракта;
- наследственная предрасположенность (муковисцидоз и другие генетические заболевания);
- метаболические нарушения, сопровождающиеся высокой концентрацией липидов или кальция;
- прием некоторых лекарственных препаратов (антибиотики, кортикостероиды, цитостатики);
- травмы живота и грудной области;
- эндокринные и гормональные нарушения;
- стрессы, психоэмоциональные нагрузки.
Детям перенести панкреатит намного тяжелее, чем взрослым
Заболевание у детей развиваются внезапно, иногда буквально за несколько часов – утром ребенок может быть абсолютно здоров, а вечером появляются ярко выраженные симптомы.
Признаки панкреатита
- Болевой синдром. Болевые ощущения, как правило, локализуются в верхней части живота и имеют опоясывающий характер, но могут разливаться по всей брюшной полости и отдавать в спину.
- Тошнота и рвота. Данные симптомы чаще всего наблюдаются у детей старшего возраста, причем рвота обычно многократная, и не приносит облегчения.
- Лихорадка. Повышение температуры при реактивном панкреатите незначительное, до 37-37,5 градусов – более высокие цифры наблюдаются редко.
- Нарушение дефекации. Патология проявляется жидким стулом или слишком светлым калом.
- Ухудшение общего самочувствия. Дети становятся капризными, вялыми, отказываются от любимых игр, младенцы непрерывно плачут и проявляют признаки беспокойства.
Бледность кожи и общая слабость — настораживающие симптомы
В число остальных симптомов реактивного панкреатита входит пожелтение или бледность кожных покровов, белый налет на языке, сухость во рту, отрыжка, повышенное газообразование и метеоризм.
Панкреатит – это одно из самых распространенных воспалительных заболеваний поджелудочной железы среди взрослых и детей. У данного заболевания есть острая и хроническая форма. Существует очень много различных причин, по которым происходит воспаление этого органа.
На фоне этого начинается воспалительный процесс. Развивается такая форма панкреатита на фоне каких-либо воспалительных процессов в организме – любые перенесенные инфекции, стрессы, переедание, отравление и т.д..
Панкреатит — заболевание поджелудочной железы воспалительного характера. Поджелудочная железа — орган, который является частью пищеварительной системы и анатомически расположен сразу за желудком.
Этот орган производит гормоны инсулин и глюкагон, регулирующие количество сахара в организме.
Но поджелудочная железа также имеет определяющее значение в пищеварении. Она производит необходимые ферменты, которые помогают перерабатывать съеденную нами пищу.
Если поджелудочная железа здорова, ферменты не становятся активными, пока не достигнут двенадцатиперстной кишки. Но когда железа воспаляется, ферменты активируются на ранней стадии, пока ещё находятся в самом органе, и агрессивно воздействуют на внутренние структуры.
Что вызывает развитие панкреатита у женщин
Причины, по которым может начаться воспаление поджелудочной железы у мужчин или у женщин в большинстве схожи, но есть и некоторые различия.
Вначале стоит рассмотреть причины, общие для обоих полов, а затем выяснить, в чем же отличие женского и мужского панкреатита:
- Злоупотребление алкогольными напитками. Принято считать, что мужчины чаще и больше употребляют спиртные напитки, чем женщины. Однако сегодня это, к сожалению, не так. Женщины развитых стран эмансипированы, они ведут активную жизнь и строят карьеру наравне с мужчинами. После чего расслабляются также их методами. И если не так давно дамы предпочитали вина и коктейли, то теперь наравне с мужчинами пьют виски, водку, коньяки и крепкие настойки. Ситуация усугубляется тем, что женщины, в отличие от мужчин, алкоголь не закусывают — есть ведь такое понятие, как диета.
- Неправильное питание. Обычно выраженные признаки панкреатита проявляются после переедания или систематического употребления жирной, острой, жареной, копченой пищи. Но голодание не меньше вредит поджелудочной железе. Как выглядит питание современной женщиной? Утром завтракать некогда, так как нужно собраться самой на работу или учебу и собрать еще всю семью, поэтому только кофе. Днем полноценно обедать тоже некогда, разве что перекусить на ходу фастфудом. Вечером — плотный ужин. Как результат, откладываются лишние килограммы, которые нужно убрать с помощью жесткой диеты. А во время диеты почти всегда случаются срывы, когда барышня за один присест съедает сковороду жареной картошки, три бутерброда, два куска тортика и еще мороженое. Для пищеварительной системы такая схема питания — настоящая катастрофа, потому рано или поздно поджелудочная железа не выдерживает и воспаляется.
- Постоянные стрессы. Так уж заложено природой, что женщины более чувствительны и склонны к переживаниям. К стрессу может привести что угодно — плохая отметка ребенка в школе, грубость в общественном транспорте, случайное замечание коллеги на работе.
- Бесконтрольный прием лекарственных средств. В этом вопросе мужчины и женщины тоже ведут себя по-разному. Если мужчины до последнего отказываются принимать какие-либо медикаменты, то многие дамы при малейшем недомогании выпивают сразу горсть таблеток — «от головы, давления, гриппа, для иммунитета, и еще на всякий случай чтобы сердце не заболело». Такой подход приводит не к выздоровлению, а поражению внутренних органов, в первую очередь — поджелудочной железы и печени.
- Травмы поджелудочной железы. Нередки случаи, когда врачи не могут отыскать причину панкреатита у женщины, доставленной в больницу с острым приступом панкреатита, пока пациентка не сознается, что регулярно получает побои от своего мужа или любовника. Иногда травмы происходят при занятиях активными видами спорта.
- Инфекционные заболевания вирусной природы или же болезни других внутренних органов. В этом случае речь идет о реактивном или вторичном панкреатите, такая форма заболевания одинаково часто встречается и у мужчин, и у женщин. В большинстве случаев причиной воспаления поджелудочной железы становится желчнокаменная болезнь.
- Еще одна причина, по которой панкреатит может развиться только у женщин, и никогда у мужчин, — это беременность. Тут свое влияние оказывают сразу несколько факторов. Это и стереотипная убежденность беременных, что им обязательно нужно есть соленые огурчики и помидорчики, при этом буквально банками. И гормональные изменения в организме, снижение иммунитета, что способствует заражению различными инфекциями. И перепады настроения, ведущие к стрессам. И, наконец, физиологические изменения: матка растет вместе с ребенком, давит на внутренние органы и пережимает желчевыводящие протоки, кишечник, желудок и поджелудочную железу.
Панкреатит — коварное заболевание, симптомы воспаления поджелудочной железы могут маскироваться под симптомы совершенно других заболеваний, и лечение будет назначаться неправильно.
Бывает по-другому: у пациентки гастрит, а ее начинают лечить от панкреатита. Оба случая одинаково плохи. Потому стоит подробно рассмотреть первые симптомы заболевания и его дальнейшие основные проявления у женщин.
Панкреатит у мужчин: симптомы и признаки
Панкреатит имеет две формы протекания: острую и хроническую. Каждая из них сопровождается своими симптомами.
Острый панкреатит имеет такие проявления:
1. Боль. Это наиболее часто встречающийся признак воспаления поджелудочной железы. Характер боли – острый, тянущий, сдавливающий. Локализация ее может быть разной: в зоне подреберья, справа или слева от желудка (в зависимости от точного места воспаления железы).
Обостряться боль может при переедании либо длительном голодании.
Важно также отметить, что иногда боль может быть настолько выраженной, что при отсутствии своевременной медицинской помощи человек может испытать болевой шок. 2
Повышение температуры тела бывает как реакция организма на воспалительный процесс
2. Повышение температуры тела бывает как реакция организма на воспалительный процесс.
3. Резкие перепады в артериальном давлении.
4. Общее ухудшение состояния самочувствия пациента. При этом человек может быть слабым, истощенным. Также у него может снизиться аппетит.
5. Характерным признаком острого панкреатита является бледность кожи лица пациента, которая со временем становиться более серой.
6. Частая тошнота и рвота, после которой больной не ощущает облегчения.
7. Икота.
8. Отрыжка.
9. Сухость во рту.
10. Нарушение пищеварения. При этом преобладает выраженная диарея. Стул имеет неприятный запах. В нем наблюдаются частички непереваренной еды.
11. Появление на языке больного желтого налета, свидетельствующего о резком нарушении работы поджелудочной железы.
12. Из-за закупоривания желчных протоков у пациента может развиться желтуха. В данном состоянии больного нужно срочно госпитализировать.
13. Сильное вздутие брюшной полости. При этом во время пальпации врач не будет определять напряженности мышц живота.
Хроническая форма панкреатита сопровождается не такой выраженной симптоматикой, однако она не считается менее опасной. В таком состоянии человек будет наблюдать у себя следующие симптомы:
1. Боли ноющего характера, которые возникают после нарушения режима питания или употребления вредной пищи. Интенсивность боли при этом не сильно выраженная.
2. Тошнота развивается после употребления жирного или спиртного. Рвота бывает редко.
3. Ухудшение переваривания пищи.
4. Снижение веса связано с нарушением всасывания полезных веществ и частой диареей. В таком состоянии организм претерпевает сильное истощение.
5. Повышенное слюновыделение.
6. Частое урчание живота.
7. Ухудшение аппетита, которое связано с ожиданием очередной тошноты после приема пищи.
8. Светлый стул.
Также при хроническом панкреатите мужчина может страдать от плохого сна, раздражительности и сахарного диабета, который возникнет на фоне воспаления поджелудочной железы.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов
Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Почему возникает
Спровоцировать развитие симптомов панкреатита поджелудочной железы могут разнообразные факторы. К наиболее распространенным относят:
- Алкогольное злоупотребление. Бытует мнение, что лишь алкосодержащие напитки способны спровоцировать панкреатит и прочие печеночные недуги, но это неверно. Острые формы патологии возникают преимущественно (в 60%) у алкозависимых, но к группе риска относят людей, которые просто любят выпить. Наибольшая угроза для ПЖ исходит от сладкого алкоголя в виде различных вермутов, ликеров, вин десертных или мускатных сортов и пр. Причины алкогольного панкреатита сводятся к регулярному употреблению большого количества спиртного.
-
Нездоровый подход к рациону. В функции железы также входит помощь в переваривании тяжелых и жирных блюд, однако, при переедании нагрузки на орган повышаются, заставляя его функционировать в максимально жестком режиме. Особый вред для ПЖ представляет жирная еда.
- Постоянные стрессы. Признаки панкреатита у женщин часто бывают сопряжены со стрессовыми переживаниями. Порой болезнь обостряется на фоне зачатия, поскольку беременность тоже читается экстремальным состоянием, на фоне которого происходят резкие гормональные преобразования. Этот фактор чаще провоцирует хронический панкреатит.
- Табакокурение также способствует развитию панкреатита, поскольку вызывает сосудистые спазмы во всех внутриорганических структурах. При сильных спазмах, типичных для курильщика, происходит обструкция протоковых каналов, активирующая процессы развития воспалений в ПЖ.
-
При поражении желчевыводящих протоков, нарушении печеночной и желчнопузырной деятельности формируется билиарный тип патологии. Также он может возникнуть при терапии желчегонными медикаментами. Для билиарнозависимого панкреатита типично наличие сопутствующих патологий вроде цирроза или гепатита, желчнопузырной дискинезии или холецистита.
- Токсическая форма недуга зачастую развивается у пациентов, занятых на производствах с повышенной вредностью, где происходит отравление парами краски, ртутью, металлами и прочими агрессивными химическими соединениями, опасными для человека. Обычно при такой этиологии выявляются хронические формы недуга.
- Порой провокатором воспаления панкреатической железы выступает какое-либо ЖКТ заболевание вроде язвенных поражений, инвазивных патологий и пр.
- Реактивный панкреатит возникает на фоне пищеварительных патологий. Это острый воспалительный процесс асептического характера, для которого типично стремительное регрессирование клиники практически сразу после начала лечения.
В силу наибольшей распространенности алкозависимости и табакокурения среди пациентов мужского пола, а также тяжелых условий труда панкреатиты у данной категории пациентов также выявляется заметно чаще, нежели у слабой половины населения.
Лечебное питание при панкреатите
При лечении панкреатита следует обратить внимание на следующие принципы питания:
- питание должно быть частым — примерно каждые 3-4 ч;
- питание не должно быть обильным;
- для исключения механического раздражения слизистой желудка продукты должны употребляться в перетертом виде;
- необходимо увеличить употребление продуктов, содержащих белки (рыбы, мяса, творога), до 140-160 г;
- нужно сократить употребление продуктов, содержащих углеводы (сахар, мед), до 300-350 г;
- необходимо сократить употребление продуктов, содержащих жиры, до 70~80 г;
- в диету не должны входить продукты, обладающие повышенным сокогонным действием (капустный отвар, рыбный и мясной бульоны);
- при возникновении сильных болей необходимо следовать лечебному голоданию, но не более 1-2 дней.
Продукты, которые можно употреблять при лечении панкреатита:
- хлеб и хлебобулочные изделия (хлеб пшеничный I и II сорта, подсушенный, сухари);
- супы (овощные, куриные, крупяные, вермишелевые);
- блюда из нежирных сортов мяса (курица, говядина, телятина) — котлеты, суфле, фрикадельки, рулеты, пюре);
- рыбные блюда (рыба нежирных сортов отварная, паровая, куском);
- яйца (омлет);
- молоко и молочные продукты (творог, молоко, кефир, сыр);
- жиры (масло сливочное несоленое, оливковое, рафинированное подсолнечное);
- овощные блюда (из моркови, картофеля, тыквы, свеклы, кабачков — пюре, отварные);
- крупы и макаронные изделия (макароны, вермишель, овсяная, манная, гречневая, перловая крупы, рис — отварные, каши);
- фрукты (несладкие, печеные яблоки, груши);
- сладкие блюда (компоты, желе, кисели);
- напитки (слабый чай, отвар из шиповника и пшеничных отрубей).
Продукты, которые следует исключить из рациона при лечении панкреатита:
- супы (капустные, пшенные, крепкие мясные, грибные и рыбные навары);
- блюда из жирных сортов мяса, жареные;
- блюда из жирных сортов рыбы, жареные;
- говяжий и бараний жир;
- овощи и зелень (редис, капуста, репа, редька, брюква, щавель, шпинат);
- копчености, колбасы и консервы;
- острые блюда;
- хлеб и хлебобулочные изделия (ржаной хлеб, сдобное тесто);
- мороженое;
- алкогольные напитки.
Особенности локации и интенсивности боли
Основным признаком панкреатита является боль, возникает она из-за:
- воспалительного процесса;
- дистрофии тканей;
- сужения протоков железы;
- нарушения циркуляции крови в тканях.
В зависимости от причины воспаления и процессов, происходящих в железе, меняется интенсивность и локация болевых ощущений.
В острой форме патологии дискомфорт возникает через короткий промежуток времени, интенсивность его очень велика. Боль усиливается при смене положения тела, особенно если женщина пытается прилечь (на спину или бок), поджимает ноги к коленям. Немного уменьшается дискомфорт при наклоне корпуса вперед.
При остром панкреатите боль обычно возникает в центральной части брюшной полости либо слева под ребрами. В некоторых случаях дискомфортные ощущения имеют другое расположение и схожи с такими патологиями, как:
- Почечная колика. Боль ощущается возле пупка или отдает в спину.
- Стенокардия. Неприятные ощущения возникают в груди слева, отдают в руку и нижнюю треть лица.
Для хронического панкреатита нехарактерна четкая локация болей. Дискомфорт менее выражен и ощущается:
- в пояснице (по всей окружности или только в одной половине тела);
- в спине;
- в нижней части грудной клетки;
- в средней либо верхней части живота.
Чаще всего эта форма заболевания сопровождается схваткообразными болями.
Самый опасный при диагностированном панкреатите признак – исчезновение неприятных ощущений, он связан с отмиранием железы и может иметь печальные последствия.
Лечение панкреатита у мужчин
В условиях стационара, особенно при острой форме болезни, необходимые лекарства и питательные вещества вводятся пациенту внутривенно. Одновременно врач прописывает строгую диету. В стационаре это несложно – дают именно те блюда, которые можно по диете.
В тяжелых случаях, когда консервативное лечение не дает результатов, прибегают к хирургическому вмешательству, проводят операцию по удалению органа, воспаленного до такой степени, что регенерации его ткани уже не поддаются.
Лечение медикаментами:
- Спазмы и сильные боли снимают инъекциями Папаверина, Но-шпы, Спазмола.
- Уменьшают секрецию желудочного сока Гастрозолом, Дуораном, Ранитидином, Альтраметом, Квамателом.
- Восстанавливают пищеварение приемом Аллохола, Холонертона, Креона, Мезима, Энзистала.
- Снимают вздутие, выводят токсины приемом сорбентов и пеногасителей.
У взрослых мужчин лечение панкреатита по симптомам дополняют народными средствами. Сложность лечения мужчин заключается в том, что они менее ответственно подходят к выполнению назначений врачей, и как только их отпускают сильные боли, они могут бросить прием лекарств, а уж о приеме народных средств дома и говорить не приходится.
Питание при панкреатите
Стандартная диета при воспалении поджелудочной призывает:
- Отказаться от жиров, углеводов, жареного.
- Питаться дробно (минимум 5-6 раз в день).
- Увеличить количество нежирного белка в рационе.
- Есть блюда, приготовленные на пару, вареные или тушеные.
Примерное меню при панкреатите
Соблюдать диету – не значит голодать, и это вы поймете, когда увидите примерное меню при панкреатите:
- Завтрак: манная или рисовая каша, апельсин или яблоко и зеленый чай.
- Второй завтрак: пюре из тыквы, паровые котлеты из грудки или рыбы, шиповниковый отвар.
- Обед: овощной бульон с рыбой или говядиной, пюре из картофеля или брокколи, сухарики, печеное яблоко (без кожуры).
- Полдник: чай с медом и 1% творогом.
- Ужин: омлет из белка на пару, сухарик, овощное пюре.
- Перед сном: стакан воды с медом или простокваши.
Начальные признаки патологии
Патологический воспалительный процесс в поджелудочной железе развивается постепенно, но проявляется он, как правило, остро. Первыми признаками панкреатита являются:
- интенсивные боли, которые могут возникать в левой части эпигастрия либо опоясывать (зависит от пораженного места железы);
- ухудшение самочувствия: слабость, потеря аппетита, головокружения;
- неприятный привкус во рту;
- тошнота, нередко заканчивающаяся приступом рвоты;
- побледнение кожи на теле, появление желтого оттенка.
Такие признаки появляются после приема жирной пищи, алкоголя или медикаментов. Через несколько часов после возникновения боли наблюдается расстройство пищеварения: урчание в животе, вздутие, диарея.
Чем опасен панкреатит?
Эта болезнь смертельной не считается, но и пренебрегать ею не стоит. Если вовремя обнаружить воспаление поджелудочной, и качественно его вылечить, ничего страшного не будет. Другое дело если нужной терапии организм не получает. Это чревато некрозом части поджелудочной и может привести к летальному исходу. Что особенно страшно – лечение на данном этапе уже не поможет, каким бы интенсивным и дорогим оно ни было.
Есть и другие осложнения, к которым может привести обострение панкреатита, если им не заниматься:
- Иногда болезнь вызывает проблемы с дыханием, поскольку клетки с тканями недополучают кислорода.
- У отдельных пациентов наблюдаются приступы рвоты, которые можно остановить, только вставив в желудок специальную трубочку, чтобы убрать лишнюю жидкость с воздухом.
- В особо сложных случаях приступ панкреатита приводит к нарушению нормальной работы почек.
- Если присоединяется инфекция, могут открываться кровотечения, которые разрушают панкреатическую ткань.
Народные средства
Есть немало народных рецептов, которые помогают справиться с панкреатическим воспалением. Полезно пить овсяный кисель из пророщенного зерна, шиповниковый настой или отвар из семечек льна, морковно-картофельный сок и пр. При наступлении стойкой ремиссии в качестве полезной биодобавки рекомендуется масло черного тмина принимать, поскольку оно снижает нагрузку с ПЖ, уменьшает воспаление и содержание сахара в кровотоке, а также оказывает антимикробный, антигрибковый и антипаразитарный эффект.
Для профилактики панкреатических воспалений следует исключить нездоровые привычки, контролировать вес, соблюдать принципы диетотерапии и регулярно пить настои и травяные сборы для чистки организма. Для поддержания ПЖ и печени следует пить ферментные препараты, особенно в случаях, когда предстоит посетить какое-нибудь шумное застолье с обилием спиртного и жирной пищи. Препараты помогут снизить нагрузку с ПЖ и печеночных структур.
Причины развития болезни
Практически всегда болезнь появляется из-за чрезмерного употребления алкогольных напитков и недугов желчного пузыря. Нередко недуг выступает последствием появления кальценатов в желчном пузыре. Существуют и другие причины, способные вызвать развитие этой серьезной болезни.
К ним относится:
- разные недуги двенадцатиперстной кишки. (Во многих случаях недуг развивается при язве и дуодените);
- хирургические операции на желудочных тканях, рассматриваемой железы;
- травмирования, раны в области живота;
- холангиопанкреатография;
- воздействие отдельных медикаментов (антибиотики, препараты, содержащие большое количество эстрогена и прочие);
- гепатит В или С, эпидемические инфекционные заболевания;
- заражение гельминтами (аскаридами);
- опухоли и аномальное развитие каналов указанной железы;
- неправильные обменные процессы;
- нарушение уровня гормонов;
- сердечно-сосудистые недуги;
- наследственность.
Примечательно, что истинный исток развития панкреатита можно обнаружить лишь у 30% пациентов. Коррекция болезни всегда должно осуществлять под присмотром врача. Если у человека развивается панкреатит симптомы и лечение в домашних условиях может лишь навредить больному, привести к серьезнейшим осложнениям.
https://youtube.com/watch?v=YFJhfBMOIjc
Причины заболевания
Прежде чем подбирать препараты для лечения панкреатита у взрослых, стоит понять причины развития патологии. Поджелудочная железа – орган, находящийся в верхней части живота, плотно прилегающий к стенке желудка. Он нужен для выработки ферментов, участвующих в пищеварении. Когда появляются проблемы с протоком железы, ферменты накапливаются и разрушают ее. Если вовремя не начать лечение острой формы (реактивного панкреатита), то процесс может закончиться летальным исходом.
Взрослые мужчины страдают воспалением поджелудочной железы чаще. Заболевание, появившееся на фоне злоупотребления спиртным, называют алкогольным панкреатитом. Не менее частыми причинами для развития этого недуга являются холецистит и желчнокаменная болезнь. Кроме того, процесс возникновения обострения у взрослого может быть связан с неправильным образом жизни больного, нарушением диеты, лишним весом, приемом антибиотиков, наследственностью и прочим.