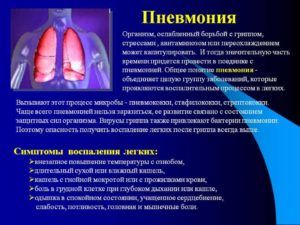
Что означает цвет мокроты
Содержание:
- Розовая мокрота
- Экссудат коричневого цвета
- Кашель у больного
- Коротко о диагностике
- Профилактика
- Народные средства для облегчения симптомов заболевания
- Проктит
- Цвета мокроты
- Лечение
- Ржавая мокрота при пневмонии
- Методы восстановления
- Мокрота белого, сероватого цвета
- По утрам в горле скапливается коричневая слизь – что это?
- Этиология
- Зеленая слизь
- Коричневые выделения
- Какой бывает мокрота
Розовая мокрота
Розовая мокрота почти всегда указывает на заболевания, которые сопровождаются отхождением свежей крови. Как и в предыдущем случае, приходится говорить о сложных заболеваниях, часто потенциально летальных.
Можно говорить о:
- Туберкулезе на поздних стадиях. На ранних этапах кровь отходит небольшими каплями (т.н. кровохаркание) либо прожилками. В тяжелых же случаях имеет место отхождение розовой мокроты, по структуре похожей на малиновый пудинг или желе.
- Раке легкого на ранних стадиях. Для него типично развитие неоплазмы в структуре бронхов или легких (из эпителиальной ткани). Чем ближе к центру располагается опухоль, и чем крупнее ее размеры, тем активнее кровотечение.
Розовая мокрота может быть также при трахеите. Виновником симптома способен оказаться банальный разрыв сосуда в носу или структуре дыхательных путей.
Экссудат коричневого цвета
Появление коричневой слизи может стать сигналом прогрессирующей и опасной для жизни болезни. Такой цвет мокрота приобретает, когда в полость дыхательных путей выходит застоявшаяся кровь. По мере окисления она приобретает ржавый оттенок. Кровоточить могут сосуды легких, бронхов, трахеи – в результате бактериальной или вирусной инфекции, других патологий. Причиной коричневого цвета мокроты бывают кровоточащие ранки в ротовой полости, носу или желудочные кровотечения. Появление при кашле выделений такого цвета – повод для немедленной консультации с врачом. С этим симптомом диагностируются самые различные заболевания:
- Бронхиты и пневмонии с застойными явлениями, когда происходит разложение легочной ткани.
- Тромбоэмболия легочной артерии (ТЭЛА) – её просвет закрывает тромб, и кровь просачивается сквозь стенки сосудов.
- Раковые образования в дыхательных путях на стадии разрушения тканей.
- Активная форма туберкулеза, для которой характерен симптом выхода застоявшейся крови из очагов поражения.
- Гангрена легких.
- Попадание в легкие инородных частиц, которые травмируют ткани и сосуды.
Кашель у больного
Биологическая роль кашля состоит в рефлекторной реакции, которая направлена на устранения любого препятствия в дыхательных путях. Основное физиологическое назначение кашля заключается в очищении бронхов. Поэтому не рекомендуется подавлять кашель, не разобравшись в причинах его появления.
Кашель при бронхите по своему характеру может быть сухим или влажным. Сухой кашель обычно протекает без отхождения мокроты, тогда как влажный характеризуется наличием отделяемого из бронхов. Первоначально может возникнуть сухой и резкий кашель, а через несколько дней смениться на влажный.
Это происходит из-за накопления мокроты в бронхах, которая выходит естественным образом. Переход кашля их сухого во влажное состояние указывает на улучшение состояния больного и его скорое выздоровление. Но при отсутствии лечения, длительном кашле (3 месяца и более) можно заподозрить иную патологию, в том числе, хронический бронхит.
Коротко о диагностике
Определить причину развития прозрачной мокроты и серьезность состояния позволит:
- Физикальное обследование пациента: ощупывание горла, определение размеров и воспаленнности лимфатических узлов. Опрос и выяснение истории болезни, жалоб.
- Лабораторные анализы: общая и биохимическая проверка крови, мочи. Пульмонологи настаивают на исследовании мокроты. Анализ дает возможность выявить вирусные и другие предпосылки болезни.
- Инструментальные обследования – назначается флюорография, рентген грудной клетки. Они идентифицируют отсутствие или наличие воспалений, новообразований.
Дополнительно, если перечисленные выше способы не оказались информативными, проводят КТ или МРТ. По итогам диагностики назначают терапию, которая поможет справиться с прозрачной мокротой и добиться ее исчезновения.
Профилактика
Чтобы предупредить появление коричневой мокроты, необходимо соблюдать простые правила:
- Не курить и не злоупотреблять алкоголем,
- Укреплять иммунитет — закаляться, правильно питаться, больше пить, заниматься спортом,
- Поддерживать благоприятные микроклиматические условия в помещении — влажность и температуру,
- Регулярно проводить влажную уборку в комнате и проветривать ее,
- Использовать средства индивидуальной защиты на вредном производстве,
- Периодически посещать врача и соблюдать все его назначения,
- Полноценно отдыхать и высыпаться,
- Часто мыть руки,
- Избегать больных с ОРЗ,
- Принимать раз в полгода поливитамины с профилактической целью.
Профилактика данного нарушения направлена на устранение факторов, провоцирующих развитие респираторной патологии – переохлаждения, стрессов, гиповитаминоза, физического перенапряжения, внешних раздражителей.
Коричневая мокрота — серьезное нарушение, указывающее на наличие патологии в дыхательной системе. Этот предвестник тяжелого заболевания нельзя игнорировать или лечить самостоятельно. Чтобы избежать опасных осложнений, необходимо обратиться к врачу.
Народные средства для облегчения симптомов заболевания
Все народные рекомендации направлены на то, чтобы как можно быстрее облегчить состояние больного и вывести темную мокроту. Хорошо помогает:
Алтей — полезные свойства
- солодка голая;
- алтей;
- сироп из плюща, подорожника;
- исландский мох.
Если заболевание неопасное, для облегчения симптомов, можно пить теплое молоко с добавлением масла сливочного и меда, козьего жира.
Очень хорошо помогает прогревание. Прогревают зону спины и бронхов с помощью компрессов из творога, картофеля отварного. Такие процедуры хорошо выводят слизь, устраняют отеки, больной быстрее поправляется.
Важно знать, что при туберкулезе, онкологии и гнойной патологии в легких такие процедуры проводить категорически нельзя. Эффективны и другие народные советы:
Эффективны и другие народные советы:
Мед и калина для приготовления киселя
- Кисель из калины с медом. Пить в течение всего дня.
- Свежий сок моркови, черной редьки и молока смешать и пить 6 раз в день по 10 мл.
- Приготовить настой шалфея, процедить, долить кипяченого молока. Принимать по полстакана с медом или сахаром.
Усилить эффект народных средств можно ингаляциями с содой и целебными травами. Помогают ингаляции с маслом эвкалипта, пихты и кедра. Процедуру проводят перед сном.
Любая болезнь ослабляет больного, поэтому рекомендуется употреблять больше фруктов, ягод, компотов, морсов, соков. В рацион включают морепродукты, жирную морскую рыбу, икру, нежирное мясо, молочнокислые продукты.
Проктит
Проктит представляет собой воспаление прямой кишки. Также выделяют воспаление прямой и сигмовидной кишки – проктосигмоидит. Оба эти заболевания могут сочетаться с появлением сгустков крови в кале, но только при образовании эрозивных и язвенных дефектов. Тогда у пациента диагностируется эрозивная, язвенная или язвенно-некротическая формы проктита.
Причины воспаления слизистой прямой кишки многообразны. Проктит может вызвать геморрой, анальные трещины, травмы прямой кишки, кишечные инфекции, специфические инфекции (туберкулез, сифилис), неправильное питание, дисбактериоз кишечника и многие другие неблагоприятные факторы.
Появление прожилок крови в кале у взрослого не является специфичным симптомом для данной патологии, но имеет место в запущенных случаях. Вместе с этим пациенты жалуются на боль в области промежности и в пояснице, нарушение стула, повышение температуры и нарушение общего состояния организма. Вместе с кровью в кале может появляться слизь и гной.
Для диагностики проктита обычно используется пальцевое исследование прямой кишки и анализ кала (копрограмма). Иногда выполняется ректоскопия, а в тяжелых случаях и биопсия слизистой прямой кишки.
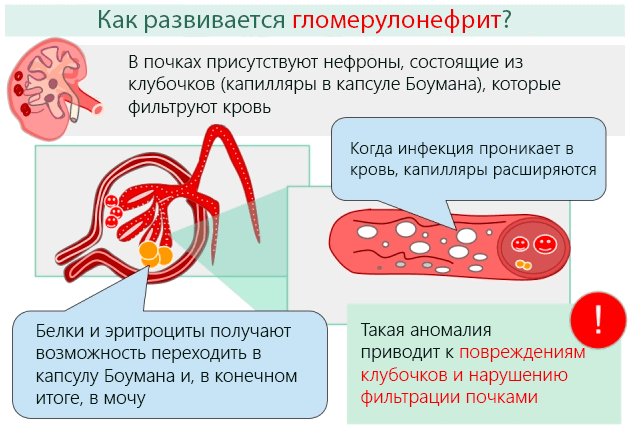
Цвета мокроты
Цвет мокроты может указывать на состояние дыхательной системы
Цвет мокроты может дать полезную информацию о состоянии лёгких и других органов дыхательной системы.
Прозрачный
Прозрачная слизь наблюдается в здоровом организме. Она состоит из воды, соли, антител и других клеток иммунной системы. После выделения в дыхательных путях большая часть слизи направляется в горло и проглатывается.
Коричневый
Коричневая мокрота может указывать на возможное кровотечение, которое началось какое-то время назад. Ярко-красная или розовая мокрота говорит о том, что выделение крови произошло недавно.
Чёрная мокрота может свидетельствовать о наличии в организме грибковой инфекции. Людям с чёрной мокротой следует немедленно связаться с врачом, особенно если они имеют ослабленную иммунную систему.
Белый
Белая слизь — признак насморка. Когда носовые пазухи заложены, ткани распухают и воспаляются, что замедляет проход слизи через дыхательные пути. Если это происходит, слизь становится более густой и мутной или белой.
Жёлтый
Жёлтая слизь сигнализирует о том, что клетки иммунной системы начали работать на месте инфекции или другого типа воспаления.
Белые кровяные тельца или лейкоциты — это клетки иммунной системы, которые отвечают за противодействие микроорганизмам. По мере того как лейкоциты борются с инфекцией, они начинают попадать в слизь и придавать ей желтоватый оттенок.
Зелёный
Зелёная мокрота указывает на более масштабную и более сильную иммунную реакцию. Во время такой реакции вырабатываются белые кровяные тельца, микроорганизмы, другие клетки и белки. Всё это придаёт мокроте зелёный цвет.
Несмотря на то, что мокрота зелёного цвета говорит о наличии инфекции, организм в таких случаях не всегда нуждается в антибиотиках. Большинство инфекций, приводящих к зелёной мокроте, имеют вирусную природу и обычно проходят в течение нескольких недель без какого-либо лечения.
Использование антибиотиков в тех ситуациях, когда в этом нет необходимости, может причинить вред здоровью, поскольку бактерии могут улучшать свою сопротивляемость. Если зелёная мокрота сопровождается трудностями дыхания, болью в грудной клетке или выкашливанием крови, то человеку следует в кратчайшие сроки посетить врача.
Красный
Красный цвет мокроты указывает на наличие в ней крови. Присутствие в мокроте крови может иметь несколько различных причин. Даже интенсивный кашель, например, при респираторных инфекциях иногда может вызывать повреждение небольших кровеносных сосудов, приводящее к незначительному кровотечению.
О причинах появления крови в мокроте можно более подробно прочитать здесь.
Лечение
Частое выделение мокроты нехарактерного ржавого цвета может свидетельствовать о развитии разных заболеваний органов дыхательных путей.
Поэтому не следует заниматься самолечением, нужно пройти предварительное обследование, чтобы избежать всевозможных осложнений.
Избавиться от ржавой мокроты можно с помощью медикаментозных средств, методов народной медицины, а также специального образа жизни, который разрабатывается совместно с пульмонологом.
Медикаментозное
При назначении медикаментозного лечения врач учитывает то, какие именно заболевания вызывает выделения слюнного секрета ржавого оттенка, а также место расположения очага воспаления. В связи с этим не существует какого-то общего списка препаратов, которые бы помогли избавиться от такой мокроты.
Способ жизни
Избавиться от ржавой мокроты в некоторой мере помогает и определенный образ жизни.
Кроме этого, полезными будут регулярные ингаляции.
В отдельных случаях врачи назначают данную процедуру каждые 2 часа.
Людям, у которых ржавый секрет обильно выделяется в утреннее время, следует увеличить количество потребляемой жидкости, потому что она способствует разжижению слизи, а также ускорению отхождения секрета.
Дополнительно в рацион стоит добавить щелочные напитки, чтобы уменьшить кашель, фрукты и овощи. Параллельно нужно сократить употребление блюд, богатых углеводами и жирами.
Полезными будут и прогулки на свежем воздухе, регулярные занятия спортом, соблюдение режима дня.
Народные методы
Многие пульмонологи, а также фтизиатры советуют пациентам провести лечение с помощью народных средств:
- Вскипятить немного молока, а затем добавить в него несколько сосновых почек. Ёмкость с этой жидкостью плотно укутывают в одеяло и оставляют на час для получения крепкого и насыщенного привкуса. Он поможет избавиться от очага воспаления и быстро смягчить слизистые оболочки дыхательных путей.
- 500 мл очищенной воды заливают две луковицы в скорлупе и варят в течение часа, постепенно добавляя в кастрюлю стакан сахара. Получившийся сироп принимают по полстакана 3 раза в день. Хранить средство рекомендуется в тёплом месте.
- Берётся смесь из равных пропорций алтеи лекарственной, мать-и-мачехи, а также мяты и подорожника. Растения тщательно измельчаются, помещаются в ёмкость, заливаются небольшим количеством воды и ставятся на водяную баню. Приготовление отвара занимает примерно один час. Потом нужно дождаться, пока отвар остынет. Употреблять раствор следует по 2 раза в сутки.
- Литром молока необходимо залить несколько плодов инжира. Смесь должна закипеть, после чего её остужают. Когда молоко станет тёплым, можно его употреблять по стакану в сутки.
- Берётся 200 мл горячей воды, куда добавляется 1 ст. л. измельчённого подорожника. Получившийся настой оставляют на 20 минут, а затем принимают по 1 ст. л. перед каждым употреблением пищи.
- Берут 50 мл воды «Боржоми» и добавляют к 150 мл тёплого молока. Жидкость размешивают и выпивают небольшими глотками.
- Терапевтический результат дают и леденцы, приготовленные из чабреца. Чтобы сделать конфетки, берётся 1 ст. л. измельчённой травы, заливается 200 мл кипятка, настаивается. После того, как отвар остынет, его процеживают и смешивают с 400 г сахара, а также 2 ст. л. мёда. Получившуюся смесь тщательно перемешивают, предварительно поставив на медленный огонь. Отвар доводится до кипения и проваривается до тех пор, пока консистенция не станет достаточно густой. Постепенно загустившееся вещество набирают ложкой и опускают в холодную воду, чтобы они затвердели.
- 1 ст. л. измельчённого аира заливают стаканом воды и готовят отвар. Он должен настояться в течение 30-60 минут. Когда жидкость полностью остынет, то её нужно процедить и оставить в тёплом месте. Принимают этот отвар небольшими порциями по 500 мл в сутки.
Ржавая мокрота при пневмонии
Мокрота коричневого оттенка наблюдается у людей, болеющих крупозной пневмонией. Такой цвет слизи объясняется присутствует в составе продуктов распада эритроцитов и гемоглобина. Объем мокроты и ее характер может варьироваться на протяжении всей болезни. Так, на первых этапах крупозного воспаления легких, может отсутствовать мокрота или проявляться в виде незначительных плевков. При развитии воспаления, особенно на начальном этапе распада легочной ткани, объемы слизи существенно увеличиваются. На первых стадиях болезни мокрота характеризуется слизистым характером, а спустя время она становится слизисто – гнойной, и в итоге – гнойной.
Мокрота характеризуется неприятным запахом, который зачастую не ощущается на расстоянии. Но в некоторых случаях, когда у пациента наблюдается значительное выделение ржавой мокроты, возникает гнилостный запах, свидетельствующий о серьезном разрушении бронхо – легочной системы и тяжелом состоянии человека.
Крупозное воспаление легких характеризуется такими фазами:
- Длительность первой стадии 1-3 дня. Она характеризуется отеком легких, гиперемией кровеносных сосудов. Полость наполнена жидкостью, выделяемой сосудами.
- Длительность второй стадии 1-3 дня. В это время осуществляется кровоизлияние в легком, в результате чего формируется зернистая структура.
- Длительность третьей стадии 2-6 дней. В этот период повышается количество лейкоцитов в крови, вследствие чего легкое обретает зернистую структуру.
- Во время четвертой стадии наблюдается разжижение экссудата, а ржавая мокрота выходит во время кашля.
Ржавая мокрота характерна для последней стадии крупозной
Большинство больных воспринимают эти симптомы за бронхит. Поэтому чтобы правильно диагностировать болезнь, специалист направляет на клиническое исследование мокроты и крови. При пневмонии наблюдается зернистость нейтрофилов, повышенная свертываемость, увеличение СОЭ, лейкоцитоз. Во время исследования также наблюдаются патологические изменения. Наиболее точный результат можно получить только при рентгенологической диагностике.
Методы восстановления
Самостоятельное лечение проводиться не должно. Дело в том, что терапия должна быть нацелена на борьбу с причиной изменения оттенка мокроты, идентифицировать которую может лишь пульмонолог после полноценной диагностики.
Если причины изменения экссудата заключаются в простудных заболеваниях, применяют растительные препараты (Геделикс, Гербион). Допустимо использование отхаркивающих составов. Они представлены Амброгексалом, Бронхосаном, Трависилом и Лазолваном.
Справиться с изменением цвета мокроты можно, применяя муколитические препараты. Это АЦЦ, Мукалтин, Амбробене. В том случае, когда причины приступа или болезни имеют бактериальное происхождение, назначаются антибиотики. К ним причисляют Сумамед, Амоксиклав. В остальных случаях – при воспалении легких, фарингите, новообразованиях, гангрене и других серьезных патологиях – терапия должна проводиться лишь после консультации специалиста.
Мокрота белого, сероватого цвета
Такая слизь может выделяться у вполне здорового человека. Но когда ее слишком много, можно заподозрить хронически протекающий бронхит.
Также при кашле белая мокрота бывает при аллергических реакциях, бронхиальной астме.
Белая или прозрачная, немного пенистая мокрота является признаком респираторной вирусной инфекции.
Подведем итоги: в норме цвет у мокроты или отсутствует: она бесцветная и прозрачная, или она белого цвета. Она может выделяться в малых объемах. Если же она окрашена, значит, в ней присутствуют примеси – это могут быть гнойные, кровяные выделения, скопление клеток. Все это может указывать на болезнь. Но на какую именно – можно определить только после обследования больного.
Особенно опасно, когда отходящая мокрота имеет красные оттенки: алая, розовая, ржавого цвета. Гнойная зеленая и зеленовато-желтая мокрота указывает чаще всего на бактериальную гнойную инфекцию.
По утрам в горле скапливается коричневая слизь – что это?
Коричневая мокрота, как правило, состоит из:
- слизи, выработанной в дыхательных путях;
- слюны;
- бактерий или вирусов;
- пыли;
- клеток иммунной системы;
- продуктов распада легких;
- и крови.
Естественно, цвет мокроты не может однозначно указать на определенное заболевание, однако дает повод подозревать о кровотечении, которое произошло в органах дыхания. Это возможно при следующих опасных болезнях легких и бронхов:
- при воспалении (пневмонии);
- при онкологии (раке);
- при туберкулезе;
- при инфаркте (произошедшем в легком);
- либо при остром и хроническом бронхите.
Коричневая слизь, отхаркивающаяся по утрам у курильщиков, – это симптом так называемого бронхита курильщика, являющегося не незначительной особенностью, как его принято читать в народе, а опасным заболеванием легких. За ночь мокрота накапливается в бронхах, а утром, с перемещением тела, она раздражает рефлексогенные участки и провоцирует кашель.
Лечится подобное состояние только после полного отказа от активного курения.
Этиология
Мокрота коричневого цвета — полиэтиологическое явление, возникающее под воздействием разнообразных факторов, которые требуют системного рассмотрения. Непосредственной причиной подобного состояния считается распад эритроцитов в бронхолегочных структурах.
Заболевания, проявляющиеся мокротой с коричневыми вкраплениями, требуют своевременной диагностики и адекватного лечения. В противном случае больных ожидает неблагоприятный прогноз со смертельным исходом.
- Бронхит — довольно частая патология, обусловленная локальным или тотальным поражением бронхиального дерева. Биологические патогенные агенты атакуют респираторный эпителий при общем переохлаждении организма или наличии первичного очага инфекции в ЛОР-органах. При бронхите возникают приступы сухого и влажного кашля. Часто он является единственным симптомом болезни, а иногда сочетается с интоксикацией и астенией. Больные откашливают много густой темно-коричневой мокроты. По мере прогрессирования патологии появляется боль в груди и одышка.
- Воспаление легких также имеет инфекционное происхождение. Этиология и патогенез пневмонии аналогичны бронхиту. Дифференцировка основывается на данных рентгенографического или томографического исследований. При пневмонии в легочной ткани визуализируются очаги воспаления, при бронхите обнаруживают усиление сосудистого рисунка.
- Бронхоэктазы — осложнение хронических деструктивных процессов, развивающееся чаще у работников вредных производств, злостных курильщиков и детей, перенесших тяжелую бронхопневмонию. Конечные бронхиолы расширяются и формируют мешки, заполненные слизисто-гнойным содержимым. Со временем их стенки истончаются и повреждаются. Это приводит к выходу крови в мокроту. Бронхиальные сосуды разрушаются при откашливании гноя и слизи.
- Туберкулезное поражение легочной ткани отличается длительным скрытым течением. Выделение коричневой мокроты происходит на поздних стадиях специфического воспаления. Вначале патологии больные отхаркивают слизь с кровавыми прожилками. У них возникает постоянный кашель, болезненность внутри, повышенное потоотделение по ночам, потеря веса. Выделение мокроты нетипичного цвета — неблагоприятный прогностический признак.
развитие туберкулезной инфекции
- Онкопатология, протекающая в форме рака легких, является часто встречающимся заболеванием с высоким уровнем смертности. Здоровая легочная ткань перерождается в атипичную, разрастается и проникает в окружающие структуры. Коричневая мокрота — результат сдавливания опухолью бронхиальных сосудов и крупных артериальных стволов.
- Рефлюксная болезнь сопровождается обильным выделением коричневой мокроты по утрам. Несостоятельность пищеводного сфинктера и слабость его мышц являются причинами заброса кислого химуса в горло. Это приводит к развитию местного воспаления и поражению слизистой респираторного тракта.
- У лиц, страдающих хроническим воспалением гайморовой пазухи, глотки, миндалин, выделяется коричневая мокрота без кашля.
Кроме патологических процессов данное нарушение вызывают пагубные привычки, в частности табакокурение. У злостных курильщиков мутируют гены в эпителиоцитах респираторного тракта. От постоянного раздражающего внешнего воздействия развивается дистрофия тканей. Эритроциты, проникая в дыхательные пути, становятся питательной средой для микробов, которые вызывают воспалительные заболевания бронхов. Коричневая мокроты по утрам – патогномоничный симптом бронхита курильщиков. Она окрашивается благодаря скоплению смол и других продуктов горения табака. Даже после прекращения курения заболевание лечится с большим трудом. Самые опытные и высококвалифицированные специалисты не могут остановить развитие необратимых процессов в легких.
Длительное взаимодействие с вредными условиями труда чревато образованием коричневой мокроты. Продукты сгорания низкосортного топлива и промышленные аэрозоли являются причинами появления данного нарушения. Систематическое вдыхание токсичных газов, дыма, химикатов – этиологический фактор, не угрожающий жизни человека., но требующий особого внимания и настороженности.
Зеленая слизь
Зеленая слизь почти всегда указывает на инфекционно-вирусные, воспалительные заболевания верхних и нижних дыхательных путей. Это опасный и грозный диагностический признак. О каких же недугах приходится говорить:
Бронхит гнойного характера.
Представляет собой воспалительно-дегенеративное заболевание нижних дыхательных путей (бронхов). Как и следует из названия, имеет место гнойный процесс. Причины возникновения подобной болезни множественны. Наиболее часто имеет место сочетание двух факторов.
В первую очередь, это проникновение в бронхиальные структуры патогенной флоры. Наиболее часто речь идет о стафилококках, стрептококках либо герпетическом возбудителе. Попасть в дыхательные пути микроорганизмы могут во время оперативного вмешательства при интубации трахеи, в результате контакта с инфицированными лицами и т.д.
Симптоматика весьма характерна. Цвет мокроты при бронхите гнойного генеза всегда зеленый или желтовато-зеленый с вкраплениями, имеют место боли при дыхании, интенсивный кашель. Отграничить бронхит от пневмонии и трахеита можно только посредством проведения объективных исследований. «На глаз» поставить диагноз и, тем более, верифицировать его попросту невозможно.
Трахеит гнойного характера.
Имеет много неспецифических признаков, типичных для бронхита. Поэтому отличить один недуг от другого не представляется возможным. Кашель при трахеите усиливается по утрам, гнойная мокрота при кашле отходит активнее. Она отличается густотой, плохо отхаркивается.
Зеленый цвет мокроты при кашле может быть при бактериальной пневмонии.
Это разновидность воспаления легких. Этиологически бактериальная пневмония развивается в результате воздействия на эпителий легких золотистого стафилококка, клебсиеллы, бледной спирохеты, стрептококка зеленящего и некоторых других инфекционных возбудителей. Возможна грибковая природа (грибы-кандиды).
Причины те же, что и у бронхита. Однако симптоматика куда более выражена. Отмечаются интенсивные боли при дыхании, одышка, удушье, тяжесть за грудиной, сильный кашель, в первый момент — непродуктивный. Однако сказанное не всегда верно.
В некоторых клинических ситуациях, особенно, если затронут небольшой сегмент легкого, симптомокомплекс — стертый, неявный. Это делает пневмонию не только тяжелым, но и смертельно опасным недугом.
- Туберкулез в фазе ремиссии. В данном случае имеет место нормальный физиологический процесс отхождения экссудата после прохождения специфического курса терапии. Опасности указанное состояние не несет, напротив, это благоприятный прогностический признак течения патологического процесса.
- Муковисцидоз. Системное заболевание, характеризующееся поражением органов дыхательной системы, пищеварительного тракта. Считается аутоиммунной, генетической патологией.
- Гайморит. Отоларингологическое заболевание. Развивается в результате воспаления пазух носа и окружающих анатомических структур.
- Бронхоэктатическая болезнь.
- Абсцесс (фурункулез) легочных структур.
Коричневые выделения
Коричневые выделения обуславливаются выходом крови в полость дыхательных путей, однако за время до эвакуации гематологическая жидкость успевает окислиться и приобрести коричневый, ржавый оттенок. Это неблагоприятный признак, часто указывающий на сложные заболевания.
Среди них:
- Бронхиты, пневмонии с застойным течением. Как правило, коричневая мокрота появляется при гнойном расплавлении легочной ткани.
- Тромбоэмболия артерий.
- Раковые поражения легких и нижних дыхательных путей.
- Туберкулез в активной фазе. Почти всегда сопровождается выходом застарелой, окислившейся крови.
- Буллы легких (полости, заполненные атмосферным воздухом). Встречаются, преимущественно, у детей. Имеют врожденный характер.
- Гангрена нижних дыхательных путей.
- Пневмокониоз. Попадание в легкие угольной или металлической пыли.
Наконец, речь может идти и о сравнительно безобидных состояниях, вроде сильного кашля, который привел к разрыву капилляров. Нужно провести тщательное обследование.
Подробнее о причинах появления крови в мокроте читайте здесь.
Какой бывает мокрота
Выделения могут включать примеси, которые означают конкретные изменения, патологии в организме.
Розовая мокрота является показателем кровотечения. Кровянистые выделения могут быть с прожилками. Когда кровь уже приступила к процессу сворачивания, выделения преображаются в цвет ржавчины (критерий отмирания эритроцитов).
Присутствие капель крови указывает на формирование разных болезней, в частности это этиологическая разновидность бактериальной пневмонии, вызываемая Streptococcus pneumoniae (пневмококком), закупорка артерии легких или одной из ее ветвей эмболом.
Предпосылкой отека легких считается осложнение заболеваний истой системы, а главным признаком – пенистая розовая мокрота. Отек легких можно узнать по подобным показателям:
- тяжелое дыхание;
- кашель с кровянистыми выделениями;
- при болях головы;
- превышенное выделение пота;
- кожные покровы бледные;
- чувство тревоги.
Стоит сразу обращаться к врачу, поскольку накопление жидкости в легких может послужить причиной кислородного голодания и как результат к смерти человека.
Слизь может выделяется и при обыкновенной простуде. Однако когда появились осложнения, то образовываются гнойные выделения. Если откашливается мокрота с коричневыми прожилками, то в легкие угодила пыль или прочие элементы.
Темно коричневая мокрота отходит по причине последующих заболеваний:
- при бронхите, когда кашель держится свыше трех недель;
- хронических недугах легких.
Когда мокрота содержит окраску розового цвета — предполагают кровотечение, при этом в слизи присутствуют пятна алого тона.
Болезни, при которых слизь имеет розовый оттенок:
- закупорка легочной артерии или одной из ее ветвей эмболом;
- бактериальной пневмонии, вызываемая Streptococcus pneumoniae;
- инфекционном заболевание, вызываемым разными видами бактерий;
- при уплотнении легочной ткани.
Когда отходит прозрачная мокрота в не большом размере — норма. Формирование инфекции активизированной бактериями заметно по смене тона слизи. Выделения с коричневыми вкраплениями — обычное проявление у людей поглощающих дым сигарет.
Зелено коричневая мокрота обусловлена распадом нейтрофилов. Такая реакция наблюдается при последующих болезнях:
- врожденное заболевании, при котором нарушается работа органов секреции;
- локализованное скопление гноя в легких;
- бронхит на стадии хронической.
Желто коричневая мокрота наблюдается при воспалении легочных тканей. Недуг формируется по причине плохо проведенной терапии при воспалении легких.
Как помочь организму при выделении коричневой мокроты
Превосходным методом для борьбы со слизью считаются прогревания благодаря которым можно откашлять слизь. При таком способе лечения можно применять горчичник. Помимо того, легче откашливается слизь при проведении ингаляции, которую можно осуществлять каждый 2 часа. Вариант лечения с компрессами и горчичниками используется только по назначению доктора, поскольку при кровотечении такой вариант исключается. Справляются с данным показателем ингаляции, однако осуществлять их при высокой температуре нельзя.
Когда коричневая мокрота будет откашливаться, то необходимо руководствоваться такими правилам:
- употреблять большое количество жидкости (содействует разжижению и как результат отхождению слизи из дыхательных путей);
- употреблять щелочную минеральную воду (смягчить кашель);
- необходимо прибавить в рацион питания чем побольше плодов, овощей, а также исключить из меню пищу с высоким содержанием углеводов, жиров;
В данном случае доктор посоветует пациенту:
- отказаться от курения раз и навсегда;
- сбалансировать питание;
- пить витамины и препараты по назначению.
При малейших симптомах, когда ухудшается самочувствие, появляются признаки простудных болезней необходимо начать лечение и принимать препараты, которые назначит врач-пульмонолог.