Лечение органического поражения нервной системы
Содержание:
- Расстройство вегетативной нервной системы
- Возбудители инфекций нервной системы
- Синдромы при резидуально-органическом поражении ЦНС
- Что происходит на приеме врача-невролога?
- Наши врачи
- Какие методы диагностики мы применяем?
- Преимущества многопрофильной клиники ЦЭЛТ
- Наши услуги в неврологии
- Спинной мозг
- СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
- Клиническая картина
- Сосудистые заболевания ЦНС
Расстройство вегетативной нервной системы
Нарушение функционирования вегетативной (автономной или ганглионарной) нервной системы считается актуальной проблемой современной медицины.
Автономная нервная система, являясь составным элементом нервной системы, обеспечивает регуляцию сосудистого тонуса, функционирование внутренних органов, иннервацию рецепторов, желез, скелетной мускулатуры и непосредственно нервной системы.
Основной причиной, провоцирующей расстройства вегетативной автономной нервной системы является дисфункция систем организма и отдельных внутренних органов. Среди других причин можно выделить наследственный фактор, малоподвижный стиль жизни, злоупотребление алкоголем или жирной пищей, некоторые инфекционные заболевания, инсульт, аллергия и травмы.
Расстройства вегетативной автономной нервной системы протекают по-разному. Они могут проявляться ослаблением сосудистого тонуса, снижением терморегуляции, обменными и нейроэндокринными нарушениями, расстройствами дефекации, мочевыделительной и половой функции. Также вследствие увеличения возбудимости симпатического отдела может наблюдаться учащение дыхания, сердцебиения, повышение артериального давления, мидриаз, тревожность, понижение массы тела, зябкость, запоры. При ваготонии отмечается брадикардия, снижение артериального давления, появляется сужение зрачков, склонность к обморокам, ожирению и потливости.
Вегетативная дисфункция при органической патологии головного мозга сопровождает любую форму церебрального нарушения и наиболее проявлена при поражении внутреннего отдела височной области, гипоталамуса или глубоких стволовых структур мозга.
Лечение расстройства вегетативной нервной системы осложнено разнообразием клинических проявлений, что затрудняет постановку верного диагноза. Поэтому, с целью диагностики используются следующие виды исследований: электроэнцефалограмма, электрокардиограмма и холтеровское мониторирование, компьютерная томография, фиброгастродуоденоскопия, а также лабораторные анализы.
Проведения выше описанных исследований позволяет досконально изучить общую картину симптоматики и назначить грамотное лечение расстройства вегетативной нервной системы.
В первый черед пациентам рекомендуется изменять собственный жизненный стиль, а именно: освободиться от вредных привычек, откорректировать режим питания, научиться полноценно отдыхать, начать заниматься спортом,. Изменить образ жизни следует не временно, а на постоянной основе. Помимо рекомендаций о здоровом существовании больным прописывается медикаментозное лечение, направленное на нормализацию функционирования всех органов и систем. Назначаются дневные транквилизаторы, а на ночь снотворные средства, а также сосудистые препараты и физиотреапию. Кроме того, эффективным считается прием витаминно-минерального комплекса, прохождение курса массажей.
Возбудители инфекций нервной системы
Бактерии:
- Neisseria meningitidis (бактерия-возбудитель инфекционного менингита);
- Стафилококки (золотистый), стрептококки (pneumoniae, agalactiae), энтерококки, кишечная палочка, Hemophylus influenza (источник вторичных менингитов, абсцессов мозга);
- Синегнойная палочка, энтеробактерии (могут вызывать менингоэнцефалиты, абсцессы и эмпиемы мягких оболочек);
- Микобактерия туберкулеза, лепры (поражение мягких оболочек головного и спинного мозга, абсцессы);
- Клостридии (возбудитель столбняка — воздействует на ЦНС через нейротоксин, который вырабатывают бактерии);
- Боррелии (лайм-боррелиоз на терминальной стадии вызывает хронический менингит, поперечный миелит, мононеврит, на фоне болезни прогрессирует энцефалопатия);
- Бледная трепонема (возбудитель нейросифилиса, который сопровождается менингомиелитом, образованием гранулем в головном и спинном мозге, расстройствами психики на поздних стадиях);
- Бруцеллы (возбудители бруцеллеза провоцируют острый и хронический менингит, энцефалит, неврит).
Вирусы:
- Флавовирус японского энцефалита;
- Пикорновирус полиомиелита (вызывает менингит, миелит, поражение черепномозговых нервов);
- Парамиксовирус паротита («свинка» при тяжелом течении приводит к менингиту и энцефалит);
- Вирус кори (вызывает острый и подострый энцефалит);
- Грипп (нередко осложняется менингитом, энцефалитом, невритом);
- Бешенство (поражает нервную систему);
- Герпес-вирусы (возбудитель менингита, энцефалита у ослабленных пациентов, у пожилых людей вызывает ганглионеврит);
- Вирусы Коксаки А (энтеровирусы, провоцирующие асептический менингит у детей);
- Цитомегаловирус (у ослабленных детей вызывает энцефалит и другие поражения нервной системы);
- Вирус Эштейна-Барр (менингит, энцефалит, миелит, острая мозжечковая атаксия);
- Краснуха.
К нейроинфекции можно отнести прионные болезни (коровье бешенство, Куру), паразитарные инвазии (токсоплазмоз, амебиаз, малярия), грибы (кандидоз, криптококкоз).
МКБ 10
Инфекционные заболевания относятся к разделу А и В в международной классификации болезней (некоторые инфекционные и паразитарные болезни). Например, вирусы ЦНС выделены в отдельную рубрику.
| А 80-89 | Вирусные инфекции центральной нервной системы |
Остальные болезни будут шифроваться согласно возбудителю. Например, нейросифилис – A 52.3. Если заболевание ЦНС не основное, а только осложняет течение инфекции, его шифруют кодом В и G (заболевания нервной системы). Например, корь, осложненная менингитом – В05.1 и G02.0. Некоторые инфекционные заболевания ЦНС кодируются исходя из локализации поражения. Например, менингит.
| G00.0 | Гриппозный менингит |
| G00.1 | Пневмококковый менингит |
| G00. 2 | Стрептококковый менингит |
| G00.3 | Стафилококковый менингит |
Последствия нейроинфекций
Чаще всего при адекватном лечении инфекционный агент не
оставляет в организме следов своего пребывания. Но нервная ткань чрезвычайно
чувствительна к воспалению, поэтому после заболевания могут остаться неприятные
последствия болезни, которые могут сохраняться на протяжении всей жизни.
Последствия нейроинфекции:
- Частые головные боли;
- Метеочувствительность;
- Утрата функции (частичная или полная потеря зрения, слуха, речи);
- Выпадение зон чувствительности тела;
- Нарушение двигательной функции конечностей;
- Проблемы с памятью;
- Психические нарушения;
- Судорожные или эпилептические припадки.
Инвалидность после нейроинфекции
В большинстве случаев инфекционное поражение головного мозга протекает остро и заканчивается полным выздоровлением. Но, к сожалению, бывают и тяжелые варианты недуга. Последствия нейроинфекции остаются с пациентом на долгие годы. Утрачиваются важные функции, может теряться способность выполнять профессиональные обязанности. Вопрос об освидетельствовании больного на МСЭ решается индивидуально.
Установление группы инвалидности возможно в случае выраженного нарушения той или иной функции (например, парез конечности, эпилептические приступы, утрата слуха, зрения). Решение о направлении документов на медико-социальную экспертизу принимает лечащий врач. Он определяет объем дообследования пациента, который выписан из стационара или еще проходит госпитальное лечение.
Если больной считает себя нетрудоспособным и требует освидетельствования, а лечащий врач и заведующий отделения не видят для этого оснований, то документы и заявление пациент может послать в МСЭ лично.
Синдромы при резидуально-органическом поражении ЦНС
В неврологии и психиатрии выделяют несколько основных синдромов, которые могут возникать как самостоятельно (на фоне заболевания головного мозга), так и расцениваться в качестве остаточного поражения ЦНС. В некоторых случаях наблюдается их сочетание. Выделяют следующие признаки резидуально-органического поражения:
- Церебрастенический синдром. Его проявлениями считаются повышенная утомляемость, неудовлетворительное освоение школьной программы, общая слабость, плаксивость, изменения настроения.
- Неврозоподобный синдром. Он характеризуется развитием фобий, энуреза (неконтролируемое мочеиспускание по ночам), двигательным возбуждением (тики).
- Синдром гиперактивности и дефицита внимания. Наблюдается у детей младшего и среднего школьного возраста.
- Энцефалопатия. Основные проявления – это нарушение сна, снижение памяти, усидчивости. В тяжёлых случаях наблюдается очаговая неврологическая симптоматика, судороги.
- Психопатии. Характеризуется непослушанием, агрессивностью. Во взрослом возрасте – лабильностью настроения, истерическими реакциями, асоциальным поведением.
Чаще всего гипоксия головного мозга приводит к рассеянной симптоматике, когда перечисленные синдромы сочетаются между собой, выражены не сильно. Преобладание очаговой симптоматики наблюдается редко.
Что происходит на приеме врача-невролога?
На приеме доктор в первую очередь собирает анамнез – подробно опрашивает пациента и пытается выяснить, когда появились симптомы, и что стало причиной развития заболевания.
Во время неврологического осмотра врач изучает функции отдельных нервов и рефлексы пациента, выявляет болезненные точки, нарушения различных функций (чувствительности, движений и др.) и устанавливает предварительный диагноз. В зависимости от выявленных симптомов и установленного предварительного диагноза врач-невролог назначает дополнительное инструментальное обследование.
После того как установлен окончательный диагноз, врач дает рекомендации по лечению. Наши неврологи руководствуются современными схемами, благодаря чему удаётся добиваться более высокой эффективности лечения и выстраивать благоприятные прогнозы.
Наши врачи
Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 38 лет
Записаться на прием
Засов Евгений Юрьевич
Специалист по лечению боли, невролог
Стаж 5 лет
Записаться на прием
Смирнова Наталья Валерьевна
Специалист по лечению боли, невролог
Стаж 7 лет
Записаться на прием
Моисеева Ирина Владимировна
Специалист по лечению боли, невролог
Стаж 15 лет
Записаться на прием
Панков Александр Ростиславович
Врач-невролог
Стаж 39 лет
Записаться на прием
Какие методы диагностики мы применяем?
Благодаря наличию современного инновационного оборудования в многопрофильной клинике ЦЭЛТ врачи имеют уникальную возможность провести необходимое полноценное обследование в кратчайшие сроки.
Лабораторные исследования
- Клинический анализ крови — 950
руб. - Биохимический анализ крови (липидный профиль) — 2 000
руб. - Стоп-инсульт (полное обследование) — руб.
Методы функциональной диагностики
Электроэнцефалография — 2 800 руб.
Ультразвуковые методы диагностики
Дуплексное сканирование сонных и позвоночных артерий — 4 000 руб.
Рентгенодиагностика
- Рентгенография грудного отдела позвоночника — 2 200 руб.
- Функциональные исследования шейного отдела позвоночника — 2 200 руб.
- головного мозга — 7 500 руб.
- КТ позвоночника (1 отдел) — 6 000 руб.
- шейного отдела позвоночника — 6 000 руб.
- МР томография пояснично-крестцового отдела позвоночника — 6 000 руб.
Преимущества многопрофильной клиники ЦЭЛТ
Мы предлагаем нашим пациентам ряд преимуществ:
- Высококвалифицированные врачи: неврологи, нейрохирурги, мануальный терапевт, психоневролог. Все специалисты клиники имеют многолетний опыт работы. Среди них – кандидаты медицинских наук, врачи высшей квалификационной категории. Они посещают конференции международного уровня и регулярно обмениваются опытом с коллегами из разных стран.
- Современное оснащение. В многопрофильной клинике ЦЭЛТ установлено высокотехнологичное диагностическое оборудование. Оно позволяет эффективно осуществлять диагностику многих неврологических заболеваний с помощью современных методов – лабораторных, ультразвуковых, функциональных (электроэнцефалография), рентгенологических (рентгенография и компьютерная томография), МРТ.
- Удобно и комфортно. Помещения с оборудованием для диагностики расположены в одном здании с кабинетами врачей. Это очень удобно для пациента. Неврологический осмотр и полный комплекс диагностических мероприятий занимают минимум времени.
- Современные лечебные схемы. Мы придерживаемся в своей работе самых высоких стандартов. Наши неврологи руководствуются лучшим опытом зарубежных клиник и имеют собственные наработки. В схемах лечения применяются методы лекарственной терапии, блокады, рефлексотерапия, мануальная терапия, любые виды медицинского массажа.
Боль – главный симптом многих заболеваний. Существует большое количество разных видов боли. Некоторые из них вполне можно терпеть в течение длительного времени, а другие заставляют отправляться к врачу в тот же день, когда они возникают.
Привыкая к постоянной боли или её периодическим приступам, человек забывает о том, что значит жить полноценной жизнью, не быть всё время скованным или напряженным из-за болевых ощущений. Решением этой проблемы занимается современная , которая работает на базе многопрофильной клиники ЦЭЛТ.
Наши услуги в неврологии
| Название услуги | Цена в рублях |
|---|---|
| Прием врача-невролога (первичный) | 4 000 |
| Прием врача-невролога (повторный) в течение 3-х месяцев после первичного | 2 500 |
| КТ головного мозга | 6 000 |
| МР томография головного мозга с МР ангиографией сосудов головного мозга | 8 000 |
| Электроэнцефалография (ЭЭГ) | 2 800 |
| Иглорефлексотерапия (1 сеанс) | 3 000 |
| Периферическая блокада | 4 000 |
Все услуги
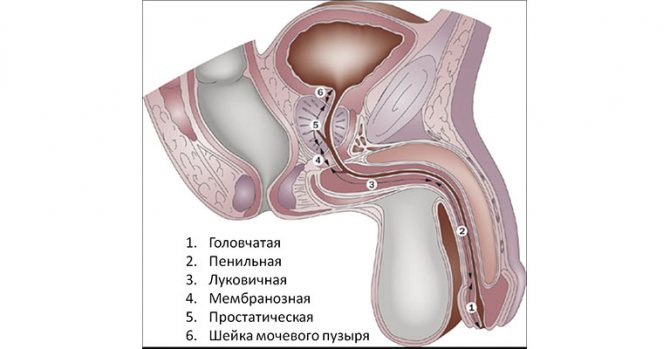
Спинной мозг
Это один из двух органов ЦНС. Физиология его работы не отличается от таковой в головном мозге: при помощи сложных химических соединений (нейромедиаторов) и законов физики (в частности, электричества), информация от мелких ветвей нервов объединяется в крупные стволы и либо реализуется в виде рефлексов в соответствующем отделе спинного мозга, либо поступает в головной мозг для дальнейшей обработки.
Спинной мозг находится в отверстии между дужками и телами позвонков. Он защищен, как и головной, тремя оболочками: твердой, арахноидальной и мягкой. Пространство между этим тканевыми листками заполнено жидкостью, которая питает нервную ткань, а также исполняет функцию амортизатора (приглушает колебания при движениях). Начинается спинной мозг от отверстия в затылочной кости, на границе с продолговатым мозгом, а заканчивается на уровне первого-второго поясничного позвонка. Дальше находятся только оболочки, ликвор и длинные нервные волокна («конский хвост»). Условно анатомы делят его на отделы и сегменты.
По бокам от каждого сегмента (соответствует высоте позвонка) отходят чувствительные и двигательные нервные волокна, называемые корешками. Это длинные отростки нейронов, тела которых находятся непосредственно в спинном мозге. Они являются коллектором информации от других участков тела.
СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Острое нарушение мозгового кровообращения по ишемическому типу, или инфаркт мозга, — очаг некроза ткани мозга, возникающий вследствие острого прекращения его кровоснабжения.
Этиология.
Причиной острого нарушения кровоснабжения ткани мозга может быть атеросклероз магистральных артерий шеи и основания мозга, гипертоническая болезнь, тромбоэмболия. жировая или воздушная эмболия, а также спазм артерий головного мозга.
Морфология.
Очаг некроза наиболее часто локализуется в области больших полушарий, реже — в стволе мозга. При благоприятном течении заболевания выделяют 3 стадии течения инфаркта:
- некротическая стадия, в которой формируется зона некроза ткани, по периферии которой располагаются нервные клетки с признаками выраженных ишемических повреждений;
- репаративная стадия, которая характеризуется формированием новых капилляров по периферии зоны некроза и миграцией в эту зону макрофагов и астроцитов, лизирующих некротизированную ткань;
- стадия организации, в которой происходит активная пролиферация астроцитов и фибробластов. Организовавшийся инфаркт мозга представляет собой полость с уплотненными стенками.
Исход.
В острой стадии инфаркта мозга смерть наступает от обширного некроза либо от выраженного отека ткани мозга. На стадиях организации и репарации смерть может наступить от осложнений — пневмонии, тромбоэмболии легочной артерии, вторичных (реперфузионных) кровоизлияний в зону инфаркта.
Этиологическими факторами являются гипертоническая болезнь, разрыв аневризмы сосудов мозга, травма головного мозга и др.
Морфологи.
Кровоизлияние чаще локализуется в области больших полушарий, реже в области моста и крайне редко — мозжечка. Выделяют два вида кровоизлияний:
- кровоизлияние по типу гематомы — представляет собой полость, заполненную свертками крови. Стенки полости пропитаны кровью, при благоприятном исходе в них скапливаются сидерофаги, что придает образовавшейся кисте ржавый вид;
- кровоизлияние по типу геморрагического пропитывания — характеризуется образованием в веществе мозга множества мелких сливающихся очагов кровоизлияний без формирования полости.
Исход.
При обширных кровоизлияниях смерть наступает вследствие разрушения обширных участков мозга, отека мозга или проникновения крови в желудочки мозга с их гемотампонадой. При благоприятном исходе обычно сохраняются нарушения различных функций — двигательной, речевой и др.
Этиология неизвестна, но у многих больных прослеживается наследуемый характер заболевания. Некоторые специалисты высказывают предположение о связи болезни Альцгеймера с амилоидозом.
Морфологияхарактеризуется диффузной атрофией коры головного мозга с истончением борозд, углублением извилин и резким истончением коры. Отмечается также выраженное расширение боковых желудочков. Микроскопически в нейронах коры обнаруживаются тонковолокнистые скопления и мелкие эозинофильные включения, вакуольная дистрофия нейронов лимбической системы, а также хаотические скопления поврежденных аксонов, в центре которых выявляется амилоид. Количество сохранившихся нервных клеток не превышает 35 %. В сосудах мозга и его оболочек — амилоидные отложения.
Исход.
Заболевание обычно проходит несколько стадий, длится 7—10 лет и заканчивается полным слабоумием. Больные прикованы к постели и умирают часто от застойной бронхопневмонии.
Этиология.
Различают идиопатическую болезнь Паркинсона, причина которой неизвестна, и паркинсонизм когда клинические проявления возникают вторично, на фоне перенесенной травмы, инфекций, интоксикаций, сосудистых поражений и др.
Патогенез заболевания связан с уменьшением количества нейронов в черном веществе и других областях мозга с уменьшением уровня дофамина и метионин-энкефалина, преобладанием действия холинергической системы.
Часто эти явления сочетаются с нарушением обоняния. Возможно постепенное развитие слабоумия.
Морфология заключается в атрофии пигментированных ядер ствола мозга (черная субстанция) и уменьшении количества нейронов в этой и других областях. В самих нейронах определяются округлые включения. Характерно разрастание глии.
Исход при соответствующем медикаментозном или хирургическом лечении может быть благоприятным.
Клиническая картина
Органические заболевания ЦНС в раннем детском возрасте может обнаружить только специалист. В этом случае основными признаками являются:
- пребывание ребенка в состоянии гипертонуса (повышенная мышечная активность);
- нарушение движений глазными яблоками;
- хаотичная двигательная активность и непроизвольное движение головой.
У ребёнка после года выраженными становятся следующие симптомы:
- Умственная отсталость. Проявляется как отсутствие внимания к окружающей обстановке. Ребёнок не следит за игрушками и не реагирует на просьбы, в большинстве случаев не произносит первые слова.
- Задержка физического развития. При данном диагнозе ребёнок не держит головку и не предпринимает попыток ползать или ходить.
В старшем детском возрасте угнетение мозговой активности не позволяет хорошо учиться наравне со сверстниками. Ребёнок быстро утомляется, у него проявляется симптоматика эмоциональной нестабильности (переменчивость настроения). В ряде случаев нарушается психоэмоциональное состояние, проявляющее себя психопатиями и депрессиями.
Симптоматика у взрослых развивается постепенно. Вначале это проявляется как рассеянность, у пациента ухудшается память, снижаются возможности запоминать текст и текущие события.
Список-перечень основной симптоматики при органическом поражении ЦНС у взрослых.
| Номер по порядку | Вид проявления | Краткое описание |
| 1 | Головные боли | В зависимости от того, в какой доле головного мозга возник участок поражения, появляются интенсивные спастические боли (височные, лобные или теменные). |
| 2 | Излишняя нервозность | В некоторых ситуациях чувство спокойствия резко изменяется внезапным всплеском агрессии. Поведение пациента становится асоциальным. |
| 3 | Скачкообразное повышение внутричерепного и артериального давления | Может приводить к появлению головной боли, так как показатели давления могут быть критическими. |
| 4 | Двигательные расстройства | Возникает неуверенность походки (становится шаткой). Происходит расстройство мелкой моторики рук, теряется возможность держать книгу, ложку или письменные принадлежности. |
| 5 | Эпилепсия | Возникают разные по времени и тяжести приступы. |
Сосудистые заболевания ЦНС
Сосудистые заболевания центральной нервной системы – группа болезней, обусловленных патологическими изменениями кровообращения мозга, потерей эластичности сосудов и патологиями работы сердца.
Согласно международной медицинской классификации, они подразделяются на три большие группы: острые нарушения кровообращения головного мозга, хронические нарушения кровообращения и врожденные аномалии сосудов.
Часто развиваются на фоне общих недугов: гипертонии, ревматизма, атеросклероза, дегенеративно-дистрофических поражений шейного отдела позвоночника, диабета и ряда других болезней кровеносной системы. В статистике общей смертности занимают более 21% в раннем восстановительном и отдаленном реабилитационном периоде.
Острые нарушения кровообращения
Возникают на фоне сбоя нормального кровотока в мозге: деформаций, закупорки или полного разрыва сосудов.
Приводят к ишемическим (с вероятностью более 85%) или геморрагическим инсультам, включая субарахноидальные кровоизлияния.
На ранних стадиях развития патология проявляется после интенсивных физических нагрузок или сильного стресса. Затем жалобы на общее недомогание становятся более стойкими, не зависящими от внешних негативных факторов. Качество жизни пациентов ухудшается вплоть до полного исключения возможности продолжения трудовой деятельности
Болезнь сопровождается частыми, резкими скачками артериального давления, сильными головными болями острого режущего или давящего характера, слабостью, онемением в пальцах, ухудшением зрения, нарушениями речи и обмороками.
Хронические нарушения кровообращения
Возникают, как правило, на фоне артериальных гипертензий, атеросклерозов или сочетания этих патологий.
Характеризуются различными морфологическими изменениями сосудов головного мозга, расстройствами центральной гемодинамики и ухудшениями свертывания крови.
На ранних стадиях проявляют себя только общими симптомами недомогания, возникающими после сильного физического и эмоционального переутомления или под воздействием неблагоприятных экологических факторов: могут наблюдаться слабость, расстройства сна и аппетита, значительное снижение объема памяти, затруднение переключения с одного рода деятельности на другой, ухудшение концентрации внимания и темпа умственной деятельности. По мере развития недуга появляются двигательные расстройства: афазии, апраксии, синдром паркинсонизма и прочие нарушения подобного рода.
Врожденные аномалии сосудов
Подразделяются на группу артериальных аневризмов и группу артериовенозных мальформаций.
Артериальные аневризмы развиваются на фоне генетически обусловленного изменения внешнего вида сосудов головного мозга: диффузным расширением просвета артерий, выпячиванием их стенок или прочими деформациями. Распространенность заболевания не высока. Составляет в среднем 1-5% случаев в популяции населения планеты. Тип наследования и этиология заболевания доподлинно не известны. Прослеживается связь с аутосомно-доминантной поликистозной болезнью почек, синдромом Элерса-Данлоса, старческим нейрофиброматозом и синдромом Марфана.
Любая аневризма протекает, как правило, практически бессимптомно. Однако в случае разрыва сосудов может привести к летальному исходу. У детей дошкольного возраста частота разрывов аневризм составляет около 2% случаев, у школьников и подростков около 1%, а у людей в зрелом и пожилом возрасте в пределах 6-10%.
Артериовенозные мальформации, в свою очередь, подразделяются на капиллярные (телеангиэктазии), кавернозные, венозные и артериовенозные. Возникают на фоне утраты связей капилляров между артериальной и венозной циркуляцией. Средняя частота встречаемости составляет девятнадцать случаев на сто тысяч населения. В 60% из них диагностируется в возрасте до тридцати лет.
Характерная особенность данной патологии заключается в том, что ее клинические проявления напрямую зависят от возраста больного. У новорожденных и грудничков ведущими проявлениями болезни являются гидроцефалия и сердечная недостаточность. У детей постарше и взрослых наблюдаются симптомы общего недомогания: головные боли, прогрессирующие психические расстройства, шум в голове и обморочные состояния. У пожилых людей могут начаться частые судороги, напоминающие эпилептические припадки.