Кесарево сечение
Содержание:
- Экстренное кесарево сечение при беременности
- Необходимость в повторной операции
- Гастроскопия – что это
- Техника проведения
- Абсолютные показания со стороны матери и плода
- Когда необходимо чревосечение?
- Абсолютные показания со стороны матери и плода
- Что такое кесарево сечение
- Электроимпедансная маммография, магнитно-резонансная томография (МРТ), чем хороши эти новейшие методы диагностики?
Экстренное кесарево сечение при беременности
Показаниями к срочному хирургическому вмешательству могут быть непредвиденные ситуации или тяжелые осложнения в течение беременности, когда жизнь и здоровье матери и плода становятся под угрозу. Среди них:
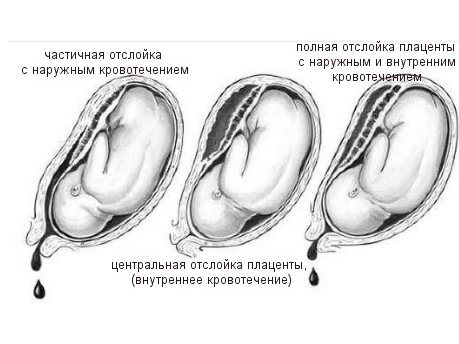
Отслойка плаценты. Если плацента расположена нормально, то ее отделение от стенки матки должно произойти по окончании родов. Но бывают случаи, когда плацента отслаивается во время беременности и сопровождается сильным кровотечением, угрожающим жизни плода и матери.
Симптоматика разрыва матки по рубцу
Когда возникла угроза разрыва, важно вовремя сделать срочную операцию, так как возможна потеря плода и удаление матки.
Острая гипоксия плода, когда сердцебиение ребенка резко уменьшается и не подлежит восстановлению.
Переход гестоза в тяжелую форму, возникновение преэклампсии и эклампсии.
Предлежание плаценты, внезапно открывшееся кровотечение.
Необходимость в повторной операции
Вторые роды после кесарева сечения необязательно должны проводиться хирургическим путем. При соблюдении определенных условий женщине вполне могут позволить рожать самостоятельно. Но на такое идут не более трети беременных с одним кесаревым сечением в анамнезе. Категорическое несогласие пациентки на физиологические роды с рубцом на матке — это первое и самое веское основание для проведения повторных оперативных родов.
Но даже тогда, когда беременная мечтает родить самостоятельно, ей могут не разрешить это, если есть абсолютные показания ко второй операции.
Малый или большой промежуток времени после первых родов. Если прошло менее 2 лет или более 7–8 лет, то «благонадежность» соединительной ткани маточного рубца будет вызывать обоснованные опасения у врачей. Лишь через 2 года после рождения первенца место заживления рубца становится довольно прочным, а после долгого перерыва оно теряет эластичность. В обоих случаях опасность представляет вероятный разрыв репродуктивного органа в месте рубца в момент сильных схваток или потуг.

- Осложнения после предыдущих родов. Если реабилитационный период после хирургических родов проходит тяжело: с повышением температуры, воспалением, присоединившимися инфекциями, гипотонией матки, то второго ребенка, с большой вероятностью, также придется рожать на операционном столе.
- Несостоятельный рубец. Если на момент планирования беременности его толщина менее 2,5 мм, а к 35 неделе — менее 4–5 мм, то существует возможность разрыва матки при самостоятельных родах.
- Крупный малыш (вне зависимости от его предлежания). Повторнородящие после кесарева сечения могут родить малыша через естественные физиологические пути только при предполагаемом весе ребенка менее 3,7 кг.
- Неправильное расположение малыша. Варианты с ручным разворотом малыша для женщины с рубцом даже не рассматриваются.
- Низкое расположение плаценты, предлежание плаценты на зону рубца. Даже если «детское место» краем затрагивает область рубца, рожать нельзя — только оперироваться.
- Вертикальный рубец. Если разрез в ходе первого родоразрешения делали вертикально, то самостоятельная родовая деятельность в последующем исключена. Только женщины с состоятельным горизонтальным рубцом в нижнем маточном сегменте могут теоретически быть допущены к самостоятельным родам.
Помимо этого, абсолютными показаниями к повторным хирургическим родам считаются неустранимые причины, которые привели к первой операции: узкий таз, аномалии матки и родовых путей и т. д.
Есть также относительные показания ко второй операции. Это означает, что женщине будет предложено кесарево сечение при второй беременности, но в случае ее отказа может быть выбран естественный способ родоразрешения. К таким показаниям относят:
- близорукость (умеренную);
- онкологические опухоли;
- миома матки;
- сахарный диабет.


Рассчитать срок беременности
Гастроскопия – что это
Инвазивные методы широко применяются для диагностики гастроэнтерологической патологии.
Гастроскопия – это осмотр верхних отделов пищеварительного тракта, включая желудок и часть двенадцатиперстной кишки. Путь гастроскопа проходит через пищевод, поэтому врач может осмотреть и его стояние. В этом случае метод носит название эзофагогастроскопия.
Обследование выполняют с помощью специального прибора, который оснащен волоконно-оптической системой. Пациенты должны знать, что эндоскопия и гастроскопия – это названия одного и того же исследования. Фиброгастроскопию назначают в случаях, когда нужно проверить состояние слизистой, оценить анатомические и функциональные особенности органа, определить наличие дефектов и дополнительных образований, например варикозного расширения вен, язв, эрозий, атрофии желудка или новообразований злокачественного или доброкачественного характера.
Показания
Гастроскопию выполняют в плановом порядке и в экстренных случаях. Пациентам с хронической патологией желудочно-кишечного тракта исследование назначает гастроэнтеролог. Метод информативен при:
- острых гастритах;
- воспалительных процессах слизистой оболочки верхних отделов пищеварительной системы хронического характера;
- язвенной болезни желудка и двенадцатиперстной кишки;
- злокачественных новообразованиях;
- полипах;
- подозрении на наличие безоара, эктопии слизистой;
- признаках кишечной метаплазии;
- изменениях сосудов в пищеводе.
Это интересно!
Исследование назначают с целью проведения теста на Хеликобактер pylori и для динамического контроля патологических процессов.
Неотложная диагностика проводится в таких ситуациях:
- при возникновении желудочно-кишечного кровотечения;
- для извлечения инородного тела в просвете пищевода и желудка;
- с целью верификации функционального или анатомического стеноза в пилородуоденальной зоне.
Гастроскопия может быть диагностической и лечебной.
Осторожно!
Гастроскопическое исследование противопоказано, если невозможно провести эндоскоп по пищеводу вследствие сужения. Такое состояние может быть обусловлено рубцовыми изменениями после химических и термических ожогов, при аневризме аорты, опухолях.
Необходимые анализы перед обследованием
ФГС относится к инвазивным вмешательствам. В редких случаях могут возникать осложнения во время обследования. Для того чтобы снизить вероятность возникновения негативных реакций и обезопасить пациента, перед выполнением процедуры лечащий врач назначает обследование.
Перечень включает такие анализы:
- общий клинический анализ крови с развернутой формулой, ВИЧ, гепатиты B и C;
- определение группы крови и резус-фактора;
- коагулограмму;
- электрокардиограмму (для лиц с заболеваниями сердечно-сосудистой системы).
Что показывает исследование
Обследование показывает изменения на внутренней стенке желудка. Гастроскопия желудка делается с целью подтверждения или опровержения:
- Воспаления слизистой оболочки. При этом оцентвается степень, характер и распространенность процесса.
- Эрозий и язвенных поражений. При необходимости проводится забор тканей (биопсия) для изучения морфологических изменений на клеточном уровне.
- Опухолей. В зависимости от вида опухоли может проводиться биопсия.
- Изменения морфологии складок органа.
С помощью гастроскопии выполняют дифференциальную диагностику гипертрофических, атрофических процессов на слизистой органа, варикозного расширения вен пищевода и желудка. Исследование показывает объем слизи в просвете желудка, а также функциональное состояние пилородуоденальной области. Появление желчи в желудке свидетельствует о рефлюкс-гастрите. Расширенная визуализация помогает выбрать оптимальное место для биопсии, правильно оценить степеь повреждения органа и подобрать корректую терапию.
Техника проведения
Методов проведения кесарева сечения существует довольно много. Хирург волен выбирать тот, что считает наиболее приемлемым и безопасным в той или иной ситуации.
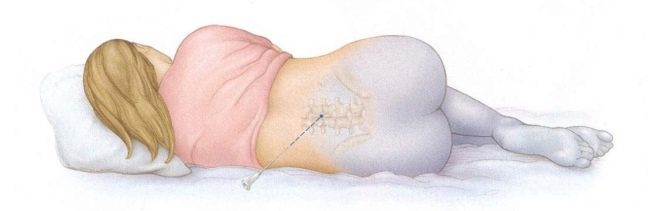
Начинается операция с анестезии. Женщина попадает в операционную, где все уже готово. Анестезиолог вводит препараты либо внутривенно с последующим введением трахеальной трубки (при общем наркозе), либо делает укол обезболивающих препаратов в эпидуральное или субарахноидальное пространство поясничного отдела позвоночного столба. В первом случае женщина мгновенно засыпает. Во втором она остается в сознании на протяжении всей операции, просто нижняя часть тела теряет чувствительность.
Как только анестезиолог убеждается, что пациентка не чувствует боли, он разрешает хирургам начать работу. Разрезы бывают двух видов — горизонтальные и вертикальные. Плановое кесарево обычно проводят с горизонтальным рассечением передней брюшной стенки в нижнем маточном сегменте, чуть выше лобковой линии. Такой разрез называется сечением по Пфанненштилю.
Вертикальное сечение от пупка до центра лобковой линии называют корпоральным и применяют довольно редко, в основном при проведении экстренной операции, когда есть острая необходимость извлечь малыша максимально быстро.
Этапы операции в целом выглядят так:
- обезболивание;
- рассечение передней брюшной стенки и раздвижение или разрез мышечной ткани и подкожной клетчатки (зависит от предпочитаемого хирургом метода);
- разрез на маточной ткани;
- извлечение ребенка;
- отсечение пуповинного канатика;
- изъятие «детского места»;
- ушивание всех разрезов.
Классическое
Классическое кесарево сечение проводится одним из двух методов рассечения. В большинстве своем оно подразумевает выполнение разреза по Пфанненштилю, полулунного разреза по Дерфлеру либо наружного рассечения и ручного отведения мышечной ткани с последующим рассечением брюшины и маточной стенки по Гусакову. Помимо перечисленных способов, по личному выбору врача могут быть проведены:
- корпоральный низкий;
- T-образный или J-образный разрезы;
- донный поперечный.
Получив доступ в маточную полость, доктор перфорирует плодный пузырь, сливает околоплодные воды, вводит в матку через разрез 4 пальца правой руки и заводит их за затылок малыша. Постепенно он помогает головке проходить в разрез. Потом плавно выводят переднее и заднее плечико, достают малыша полностью, захватив под мышками.
и передают ребенка педиатру, неонатологу или медсестре детского отделения. Плаценту отделяют вручную после внутривенного введения окситоцина. Матку ушивают либо в брюшной полости, либо за ее пределами. Этот вопрос полностью остается на усмотрение врача.
На матку накладывают двухрядный или однорядный шов с применением саморассасывающегося материала, отдельно ушивают все разрезы и завершают операцию наложением наружных швов или металлических скоб из специального медицинского сплава.
По Штарку
Более 20 лет назад израильский хирург Михаэль Штарк представил свой метод, который выглядит менее травматичным, чем классическое кесарево. В ряде стран, в том числе и в России, сечение по Штарку имеет своих сторонников и противников. В ходе операции хирургу предстоит сделать всего два рассечения — кожи живота и матки. Все остальное не подлежит хирургическим надрезам, мышцы и подкожный слой сдвигаются врачом в сторону, пока будут доставать ребенка. Потом нет потребности ушивать эти слои, и восстановление менее сложное.
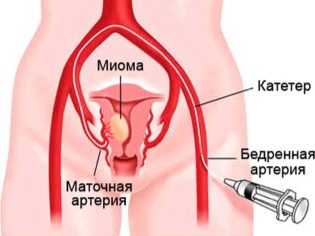
Более щадящий способ имеет собственные противопоказания, к ним можно отнести: наличие миомы, большие по размерам кровеносные узлы, вены. Даже если хирург начинал чревосечение по Штарку, закончить его он может традиционно, если выявится хотя бы одно из противопоказаний.
Медленное КС
Медленное кесарево — принципиально новый метод проведения родоразрешающей операции. Он является неким компромиссом между хирургическими родами и естественными. Врачи делают совсем небольшой надрез на матке и вводят окситоцин, вызывая схватки. Ребенок получает возможность родиться почти что естественно, но только не через половые пути, а через разрез на животе.
Абсолютные показания со стороны матери и плода
Обязательные показания, выявленные у роженицы:
- анатомически суженный таз;
- ранняя отслойка плаценты при нормальном расположении;
- полное предлежание плаценты;
- кровотечение при неполном предлежании;
- тяжелый гестоз и эклампсия, почечная недостаточность;
- рубцевание тканей таза, влагалища, стенок матки, шейки матки, опухолевые новообразования органов малого таза, свищи половых органов и кишок.
Со стороны плода:
- поперечное, косое, тазовое предлежание;
- неправильное вхождение головки в родовые пути;
- выпадение пуповины;
- острое кислородное голодание;
- предсмертное состояние или смерть роженицы.
Когда необходимо чревосечение?
Показания к кесареву сечению бывают абсолютными, когда самостоятельные роды невозможны или сопряжены с чрезвычайно высоким риском для здоровья мамы и малыша, и относительными, причем, список и тех, и других постоянно меняется. Часть относительных причин уже перенесена в разряд абсолютных.
Поводы к планированию кесарева сечения возникают в процессе вынашивания плода или при уже начавшихся родах. Женщинам положена плановая операция по показаниям:
-
Полное предлежание плаценты, которая находится на пути прохождения плода;
- Рубцы от предыдущих операций родоразрешения, удаления миоматозных узлов, прободения матки при абортах.;
- Анатомически узкий таз, начиная со второй степени, деформации, новообразования придатков и стенок таза;
- Воспалительные процессы лобкового сочленения;
- Вероятный вес плода более 4,5 кг;
- Рубцовые стенозы шеечного канала, влагалища;
- Перенесенные в прошлом реконструктивные и пластические вмешательства на промежности, шейке матки;
- Тазовое, ягодичное предлежание, поперечное расположение плода;
- Многоплодная беременность;
- Онкопатология;
- Множественные миоматозные узлы;
- Тяжелые гестозы;
- Задержка внутриутробного развития тяжелой степени;
- Патология сетчатки и глазного дна при выраженной близорукости;
- Острая герпетическая половая инфекция;
- Трансплантация почек до беременности;
- Перинатальная гибель плода, наличие в семье ребенка-инвалида вследствие предыдущих родов;
- Процедура экстракорпорального оплодотворения.
При начавшихся родах могут возникнуть обстоятельства, заставляющие акушера принять решение об экстренной операции:
- Патология сократимости матки, не отвечающая на консервативное лечение — слабость родовых сил, дискоординированная сократимость;
- Клинически узкий таз – анатомические размеры его позволяют плоду пройти родовой канал, а другие причины делают это невозможным;
- Выпадение пуповины или частей тела ребенка;
- Угроза либо прогрессирующий разрыв матки;
- Ножное предлежание.
В ряде случаев операция проводится из-за сочетания нескольких причин, каждая из которых сама по себе не является аргументом в пользу хирургии, но в случае их комбинации возникает вполне реальная угроза здоровью и жизни малыша и будущей мамы при обычных родах — длительное бесплодие, выкидыши ранее, процедура ЭКО, возраст более 35 лет.
Относительными показаниями считаются тяжелая близорукость, патология почек, сахарный диабет, половые инфекции в стадии обострения, возраст беременной более 35 лет при наличии отклонений в течении беременности или развитии плода и др.
В случае малейшего сомнения в благополучном исходе родов, а, тем более, если есть поводы к операции, акушер предпочтет более безопасный путь — чревосечение. Если решение будет в пользу самостоятельных родов, а результатом станут серьезные последствия для матери и малыша, специалист понесет не только моральную, но и юридическую ответственность за пренебрежение состоянием беременной.
К хирургическому родоразрешению имеются противопоказания, правда, их список куда меньше, нежели показаний. Операция считается неоправданной при гибели плода в утробе, фатальных пороках развития, а также гипоксии, когда есть уверенность, что ребенок может родиться живым, но нет абсолютных показаний со стороны беременной. При жизнеугрожающем состоянии матери операция так или иначе будет проведена, и противопоказания учитываться не будут.
Многие будущие мамы, которым предстоит операция, волнуются о последствиях для новорожденного. Считается, что дети, рожденные кесаревым сечением, ничем не отличаются в своем развитии от малышей, появившихся на свет естественным путем. Вместе с тем, наблюдения показывают, что вмешательство способствует более частым воспалительным процессам в половых путях у девочек, а также диабету 2 типа и астме у детей обоих полов.
Абсолютные показания со стороны матери и плода
- Предлежание плаценты. Плацента – это детское место. Диагноз ставится, когда оно перекрывает вход в матку со стороны влагалища. В родах такое состояние грозит сильнейшим кровотечением, поэтому врачи ждут до 38 недели и назначают операцию. Могут оперировать и раньше, если начнутся кровянистые выделения.
- Ее преждевременная отслойка. В норме все должно произойти после выхода ребенка, но бывает и так, что отслоение начинается еще при беременности. Ввиду того, что заканчивается все кровотечением, которое угрожает жизни и здоровью обоих, проводится операция.
- Неправильный рубец на матке, который является следствием проведения другой операции в прошлом. Под неправильным понимают тот, толщина которого не превышает 3 мм, а края которого – неровны с включениями соединительной ткани. Данные устанавливают по УЗИ. Не разрешают кесарево с рубцом и в случаях, если во время его заживления отмечалось повышение температуры, воспаление матки, шов на коже долго заживал.
- Два и больше рубцов на матке. Стоит отметить, что не все женщины решаются на естественные роды после кесарева из-за боязни расхождения рубцов. Медики могут объяснять плюсы и минусы процедуры, но не более. Есть приказ Минздрава, согласно которому женщина может написать отказ от ЕР в пользу кесарева сечения даже с нормальным рубцом, и ей должны будут сделать операцию. Правда, вопрос о ЕР даже не ставится, если было несколько рубцов. Еще до начала родов женщину просто оперируют.
- Анатомическое сужение тазовой кости до 3 – 4 степени. Замеры снимает врач. В таких условиях могут: заранее отходить воды, ослабевать схватки, образовываться свищи или отмирать ткани, наконец, у малыша способна развиваться гипоксия.
- Деформации тазовых костей или опухоли – они могут препятствовать спокойному выходу крохи на свет.
- Пороки развития влагалища или матки. Если есть опухоли в области малого таза, которые закрывают родовые пути, проводится операция.
- Множественная миома матки.
- Сильный гестоз, не поддающийся лечению и сопровождающийся судорожными припадками. Болезнь влечет за собой нарушение функций жизненно-важных органов и систем, в частности, сердечно-сосудистой, нервной, что может сказаться и на состоянии мамы, и на состоянии малыша. При бездействии врачей наступает летальный исход.
- Рубцовые сужения матки и влагалища, которые появились вследствие предыдущих родов, оперативных вмешательств. В таких условиях растяжение стенок для прохода ребенка ставит под угрозу жизнь матери.
- Тяжелые болезни сердца, нервной системы, сахарный диабет, проблемы со щитовидкой, миопия с изменения на глазном дне, гипертония (она может повлиять на зрение).
- Мочеполовые и кишечно-половые свищи, швы после пластики на влагалище.
- Разрыв промежности 3 степени в анамнезе (повреждаются сфинктер, слизистая прямой кишки). Их сложно ушивать, к тому же закончиться все может недержанием кала.
- Тазовое предлежание. В таком состоянии вырастает риск получения родовых травм, включая травмирование головки.
- Поперечное положение плода. В норме малыш должен лежать головкой вниз непосредственно перед родами. Бывают случаи, когда он несколько раз поворачивается, особенно это касается небольших по весу деток. Кстати, самостоятельно не рекомендуется рожать даже маловесных (весящих менее 1,500 кг). Знаете почему? Оказывается, в таких условиях прохождение по родовым путям способно сдавить головку или яички (у мальчиков), что приведет к развитию бесплодия.
- Показание по возрасту. Поздняя беременность у первородящих в сочетании с другими патологиями. Дело в том, что после 30 лет у женщин ухудшается эластичность влагалищных мышц, в результате чего появляются сильные разрывы.
- Смерть роженицы. Если по каким-то причинам жизнь женщины сохранить не удается, врачи борются за ее малыша. Доказано, что он способен оставаться живым еще в течение нескольких часов после летального исхода. За это время и следует провести операцию.
- Угрожающий разрыв матки. Его причинами могут стать как многочисленные роды ранее, которые истончили стенки матки, так и крупный плод.
Милые мамочки! Не следует расценивать абсолютные медицинские показания к кесареву сечению, как приговор, и уже тем более злиться на врача. Это просто сложившиеся обстоятельства, которые не оставляют ему самому выбора.
Что такое кесарево сечение
Современные врачи уже не могут обходиться только естественными родами, кесаренных женщин в России и во всем мире становится все больше, а перечь показаний к операции постепенно расширяется.
Происхождение кесарева сечения
Что общего у слов «цезарь» и «кесарь»? Оказывается, они оба обозначают «властелин». Легенда гласит, что во время болезненных схваток мать Юлия Цезаря скончалась, и акушеры, теряющие нерожденного малыша, вынуждены были разрезать живот, вынуть кроху искусственно. Эксперимент удался, и ребенок остался жив, а хирургическое вмешательство получило название «кесарева сечения».
Сегодня детей-кесарят становится все больше, их количество составляет 25% от всех малышей. Более половины родоразрешений происходит благодаря кесареву сечению в Бразилии, Египте. В Китае прибегнуть к операции может любая женщина по собственному желанию.
Страны, где кесарево сечение проводят крайне редко нуждаются в обновлении системы здравоохранения. Это Нигер, Эфиопия. Там количество кесарят от общего числа рожденных малышей не более 2%.
Показания к проведению кесарева сечения
В России операция кесарево сечение проводится только по медицинским показаниям. Их перечень исчерпывающий, и наличие одного лишь желания беременной женщины таковым являться не может. Именно поэтому некоторые пары, которые боятся рожать естественным путем, прибегают к помощи акушеров-гинекогологов за границей.
Абсолютные показания для операции:
- Проблемы с тазом: слишком узкий от природы (со 2 по 4 степень), сильно деформированный.
- Осложнение беременности: предлежание плаценты (полное либо частичное (в случае сохранения до конца беременности)).
- Отслойка плаценты, влекущая острую гипоксию плода, что неизбежно влечет кислородное голодание, а в случае неоказания срочной медицинской помощи – смерть младенца.
- Острая гипоксия по иным причинам.
- Высокая вероятность разрыва матки.
- Несостоятельный рубец на матке (чаще всего становится известно заранее, во время беременности на УЗИ).
- Появление многочисленных рубцов на стенках влагалища, на шейке матки (мешают органам растягиваться и раскрываться).
- Эклампсия (гестоз, сопровождающийся судорогами, потерей сознания).
- Ребенок находится в матке поперек.
При наличии хоть одного указанного фактора роды естественным путем считаются невозможными. Врачи вынуждены кесарить женщину, поскольку имеется реальная угроза жизни будущего ребенка и его мамы.
Относительные показания кесарева сечения:
- Переношенная беременность (прохождение по родовому каналу затруднительно, кости головки не готовы сжаться в нужной степени, они стали плотнее).
- Вес плода более 4 кг (головное положение) и 3,600 кг (тазовом).
- Узкий таз 1 степени.
- Хроническое кислородное голодание плода (длительная гипоксия).
- Порок развития матки.
- Тазовое положение плода в совокупности с другими факторами.
- Рубец на матке после предыдущего кесарева.
- Слабость родовой деятельности на третьем этапе родов.
- Сильный варикоз влагалища и вульвы.
- ВИЧ мамы, инфекционные заболевания половых путей, не вылеченные во время беременности.
- Предшествующее беременности бесплодие, предшествующие выкидыши, мертворождения, эко в анамнезе роженицы.
- Гестоз.
- Симфизит более 12 мм, выявленный посредством УЗИ.
- Некоторые заболевания роженицы: сахарный диабет, проблемы с сердцем, почками, миопия в высшей степени.
- Возрастной рубеж в 35 лет.
Относительные показания для кесарева анализирует врач, решение о способе родоразрешения в каждом случае будет индивидуальным. Операцию в таких случаях медики предпочитают самостоятельным родам в связи с тем, что она дает больше шансов на благоприятный исход для обоих участников родов. Многое в этом вопросе зависит от врача, готов ли он пойти на риск.
Противопоказания к операции:
- Инфекционные заболевания кожи беременной в области предполагаемого разреза.
- Гибель плода до рождения.
- Врожденные пороки плода, несовместимые с жизнью.
Многие беременные, страшась боли схваток и раскрытия шейки матки, пытаются найти врача, готового провести кесарево без показаний. В России проведение операции без достаточных оснований запрещено. Если у роженицы не было проблем с беременностью, состояние здоровья позволяет проходить родам естественно, а малыш здоров, рожать ей придется самостоятельно. Это к лучшему, так как по статистике риск летального исхода для мамы или малыша при плановом кесаревом выше в 4 раза, а при экстренном – в 8-10 раз, чем при самостоятельных родах.
Электроимпедансная маммография, магнитно-резонансная томография (МРТ), чем хороши эти новейшие методы диагностики?
Электроимпедансная маммография
Электроимпедансная маммографияПоказания к электроимпедансной маммографии:
- можно использовать в целях профилактического осмотра (как скрининг);
- оценка состояния молочных желез во время беременности, а также определения уровня лактации;
- подозрение на мастопатию у девушек молодого возраста;
- контроль динамики на фоне терапии заболеваний молочной железы;
- метод хорошо себя зарекомендовал в диагностике мастопатии, а также в определении реакции молочных желез на гормональные препараты, в том числе и оральные контрацептивы.
Недостатки электроимпедансной маммографии:
- низкая информативность, выявляемость патологии в менее чем 80% случаев;
- на данный момент малодоступный метод, им оснащены лишь немногочисленные лечебно-диагностические клиники.
Преимущества электроимпедансной маммографии:
- абсолютная безопасность исследования, подходит для беременных и кормящих женщин, безвредно для женщин в любом возрасте;
- возможно обследование в любом периоде менструального цикла;
- достаточно дешевый метод.
Магнитно-резонансная маммография (МРТ)
Преимущества МРТ молочных желез:
- высокая точность, специфичность и информативность;
- продвинутые возможности в оценке результатов;
- безопасность.
Недостатки МРТ молочных желез:
- наличие противопоказаний: искусственный стимулятор сердечного ритма, наличие металлических приборов, протезов и предметов в теле пациента;
- дорогостоящий метод – около 3000-3500 рублей.