Почему может быть понижен холестерин в крови?
Содержание:
- Топ 5 причин низкого уровня холестерина, которые вы должны знать
- Краткое представление о холестерине
- Норма холестерина у мужчин: таблица в соответствии с возрастом
- Чем это грозит
- Причины гиперхолестеринемии у женщин
- Что делать, чтобы повысить ХС
- Возможные осложнения на почве пониженного холестерина
- Диета для повышения холестерина
- Какие патологии провоцируют повышение?
- Лечение и профилактика низкого холестерина
- Диагностика
- Как устанавливают уровень холестерина
- Чем опасен повышенный холестерин
- Какие последствия могут быть
- Диагностика
- Причины гиперхолестеринемии у мужчин
Топ 5 причин низкого уровня холестерина, которые вы должны знать
Заболевание печени – одна из главных причин низкого уровня холестерола. Чтобы вылечить ее, в первую очередь нужно повысить ХС. Заболевание печени – это острый или широкий класс хронических состояний, которые отрицательно влияют на здоровье печени, основной орган в управлении уровнями холестерола в организме. Дисфункция или повреждение печени вызывают либо резкое снижение, либо прямое повышение уровней холестерина в зависимости от характера повреждения.
Гипертиреоз также является одной из причин низкого уровня холестерина. Излишне выраженные гормоны щитовидной железы циркулируют по всему телу и вызывают множество различных проблем и других состояний. ХС нужно повысить. Трудность концентрации внимания, потеря веса, потливость и физическая усталость часто являются симптомами гипертиреоза.
Одной из наиболее распространенных и самых простых причин низкого уровня холестерина является недоедание. Неполучение достаточного количества пищи в рационе вызывает множество различных симптомов и состояний из-за недостатка питательных веществ, минералов и витаминов. Ваше тело нуждается в пище, чтобы управлять и производить холестерин, поэтому недостаток пищи может привести к значительному снижению уровня холестерина, который следует повысить.

Ваше тело не может получать достаточно необходимых питательных веществ, даже если есть нужное количество и требуемые виды продуктов. Malabsorption в вашем кишечнике часто объясняется хроническими заболеваниями, такими как целиакия. Осложнения часто приводят к аномально низким уровням холестерина в крови. Хотя низкий уровень холестерина, как правило, считается одним из признаков хорошего здоровья, поскольку они падают слишком далеко ниже нормального уровня, они могут вызывать другие, особенно разрушительные последствия. ХС нужно повысить.
Краткое представление о холестерине
Холестерол относится к группе спиртов, если конкретно, то это вещество представляет собой полициклический липофильный спирт природного происхождения. Оно имеет плотную консистенцию, наделенную свойствами жиров, и цвет от белого до светло-желтого. Происходит термин от двух слов: желчь — «холе» и твердый «стереос». Ввиду этого, органическое соединение и получило свое название в XVIII веке как «холестерин», позже французами переименованное в «холестерол». Холестерин входит в состав в мембраны клеток всех живых существ и обеспечивает их устойчивость в широком диапазоне температур.
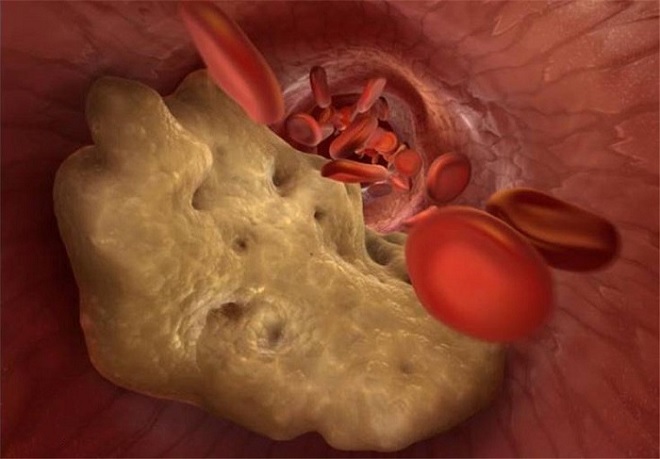
Холестерин необходим для:
- Синтеза витамина D.
- Защиты нервных волокон.
- Содействия в усвоении жирорастворимых витаминов.
- Производства жёлчных кислот.
- Выработки стероидных и половых гормонов.
Большая часть холестерина производится в организме — это около 75–85%. К внутренним органам способным вырабатывать липофильный спирт относятся печень, надпочечники, кишечник, почки, половые железы. И только приблизительно 17-25% жироподобного вещества поступает с пищей преимущественно животного происхождения, обладающей высоким его содержанием. Растительные продукты содержат умеренное количество холестерола. Зато животные жиры изобилуют этим трудно растворимым органическим соединением.
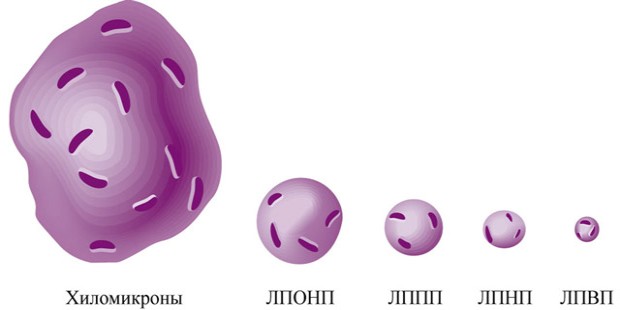
Холестерин подразделяется на липопротеины высокой (ЛПВП), очень низкой (ЛПОНП) и низкой плотности (ЛПНП). Липопротеины высокой плотности (хороший холестерин) являют собой комплексы, объединяющие в себе жиры (липиды) и белки.
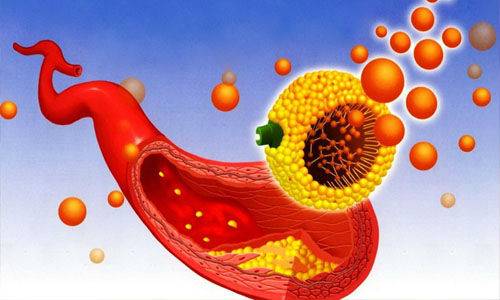
Липопротеины низкой плотности (плохой холестерин) образуется в процессе липолиза и выступает в качестве транспортера этого жироподобного вещества в кровяном русле. Липопротеид низкой плотности считается атерогенным веществом. Но также ЛНП переносит в крови каротиноиды, триглицириды, токоферол и прочие липофильные составляющие. Вредным класс низкомолекулярных липопротеинов считается из-за склонности оседать на стенках сосудов при избыточном поступлении ЛПНП в организм или нарушении процесса его переработки.
Норма холестерина у мужчин: таблица в соответствии с возрастом
Величину липидного маркера узнают с помощью биохимии. Холестерин, норма которого у мужчин меняется с возрастом, удобнее всего сравнивать с результатами анализа в таблице.
| Общий холестерол (ОХ) | ЛПНП (ммоль/л) | ЛПВП (ммоль/л) |
|---|---|---|
| Возраст 20-30 | ||
| 3,44-6,32 | 1,81-4,27 | 0,80-1,63 |
| Возраст 30-40 | ||
| 3,78-6,99 | 2.10-4,90 | 0,75-1,60 |
| Возраст 40-50 | ||
| 4,09-7,15 | 2,51-5,23 | 0,78-1,66 |
| Возраст 50-60 | ||
| 4.04-7,15 | 2,28-5,26 | 0,72-1,84 |
| Возраст 60-70 | ||
| 4,09-7,10 | 2,54-5.44 | 0,78-1,94 |
| Возраст >70 | ||
| 3,73-6,86 | 2,49-5,34 | 0,80-1,94 |
Рассмотрим подробнее возрастные особенности показателей жирового обмена, причины их изменения.
Возраст 30-40 лет
После 30 лет у мужчин проявляется склонность к гиперхолестеринемии (показатель выше нормы), снижаются регенеративные возможности организма, что заставляет пациентов регулярно контролировать уровень сахара крови, артериальное давление, сдавать анализы, тестирующие липидный профиль.
Травмирует сосудистую стенку вредный ХС, поэтому при сдаче анализов обязательно проверяют ОХ и ЛПНП, который разрушает сосуды, нарушая кровоток. Усугубляется процесс гиподинамией, вредными привычками.
Норма холестерина крови у мужчин после 30, до 40 лет следующая: ОХ в референсном (среднем) значении – от 3,57 до 6,58 единиц, ХС ЛПНП – от 2,02 до 4,79 единиц, ЛПВП – от 0,72 до 1,60. Определение плохого холестерина позволяет оценить риск сердечно-сосудистой патологии, атеросклероза.
Возраст 40-50 лет
Период гормональной перестройки организма, уменьшается синтез тестостерона, утолщается слой подкожно-жировой клетчатки, при сочетании ряда негативных моментов образа жизни может возникнуть сахарный диабет или ожирение, которое играет ключевую роль для поражения сосудов.
Норма холестерина крови у мужчин после 40 лет до 50 в референсных значениях: ОХ – от 3,91 до 7,15, ЛПНП – от 2,25 до 5,23, ЛПВП – от 0,70 до 1,73.
Возраст 50-60 лет
Риск развития патологии сердца и сосудов удваивается, необходимо отказаться от вредных привычек, вести активный образ жизни, следить за рационом питания.
Референсная норма ХС в крови у мужчин от 50 лет до 60: ОХ – от 4,09 до 7,17 единиц, ЛПНП – от 2,28 до 5,26, ЛПВП – от 0,72 до 1,84.
Старше 60 лет
Липиды стабилизируются на достаточно низком уровне, но увеличиваются в соответствии с обострением хронических соматических заболеваний или при ведении нездорового образа жизни, поэтому требуют постоянного контроля.
Усредненная норма ХС в крови у мужчин после 60 лет: ОХ – от 4,09 до 7,15 единиц, ЛПНП – от 2,15 до 5,44 единиц, ЛПВП – от 0,78 до 1,94.
Чем это грозит
Медицинский опыт позволяет связывать данную патологию со следующими заболеваниями и состояниями:
- Хронические проблемы с органами ЖКТ и дыхания.
- Тяжелое течение инфекционных заболеваний.
- Болезни сердца.
- Иррациональное питание (жесткие диеты).
- Сбои функции печени.
- Анемии.
- Патологии желчного пузыря, почек.
- Панкреатит острой формы.
- Сахарный диабет.
- Вредные привычки (табак, алкоголь).
- Гипотензия.
- Гипертиреоз.
Уровень холестерина в мужском и женском организме различен. Женское тело вырабатывает больше гормонов, включая половые. Поэтому, нередко возникновению гипохолестеринемии способствует прием противозачаточных средств.
Иногда, причиной низкого холестерина, является наследственная предрасположенность.
Причины гиперхолестеринемии у женщин
Основные причины, создающие предпосылки для повышения уровня холестерина в крови у женщин разного возраста следующие:
- нарушение режима питания, переедание;
- гиподинамия;
- вредные привычки, прежде всего – курение с никотиновой интоксикацией;
- наследственная предрасположенность;
- эндокринные патологии: гипотиреоз, сахарный диабет;
- беременность, лактация;
- менструация со снижением защитных сил организма и компенсаторным повышением уровня холестерина;
- болезни почек, гипертония, нарушения билиарной системы печени (синтез и эвакуация желчи).
Спровоцировать патологию может депрессия, постоянный стресс, который многие женщины привыкли «заедать», провоцируя алиментарное ожирение.
Кто в зоне риска
Развитие атеросклероза вне зависимости от гендерной принадлежности пациентов связано с малоподвижным образом жизни и нерациональным питанием. Поэтому в зоне риска соматических заболеваний, связанных с повышенным холестерином, оказываются все женщины разных возрастных категорий, которые имеют сидячую работу, мало ходят пешком, не занимаются спортом, при этом любят жирную пищу, грешат постоянным перееданием.
Еще один контингент, составляющий группу риска – это женщины репродуктивного возраста, использующие гормональные контрацептивы, компоненты которых встраиваются в липидный обмен, нарушая его.
Возраст тоже имеет значение: плотность холестерина коррелируется им. С течением времени женщина приобретает целый букет сопутствующих заболеваний, это негативно сказывается на синтезе и обмене мононенасыщенных жирных кислот. Усугубляет ситуацию прием алкогольных напитков, нарушающих обменные процессы, что становится причиной резкого скачка стерола.
В чем опасность
Самая большая неприятность, связанная с гиперхолестеринемией – это риск развития серьезных осложнений. Высокая концентрация холестерина крови в течение многих лет – причина развития:
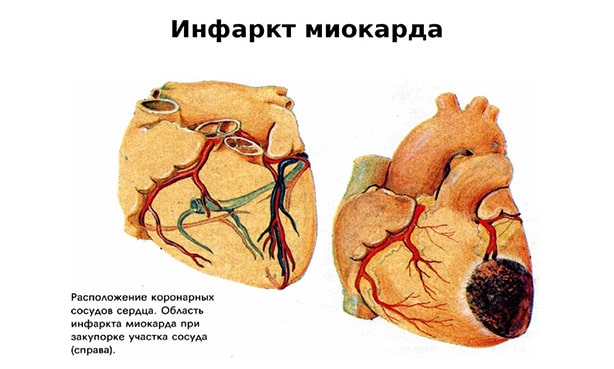
- ишемии миокарда с развитием ИБС (ишемической болезни сердца) с исходом в ОИМ (острый инфаркт миокарда);
- стенокардии напряжения или покоя, связанной напрямую с проходимостью магистральных сосудов (атеросклероз коронаров);
- недостаточного питания, кислородоснабжения головного мозга с развитием энцефалопатии, инсульта, деменции;
- облитерирующего эндартериита – спонтанной гангрены, связанной с постепенным закрытием просвета артерий атеросклеротическими бляшками, омертвением близлежащих тканей.
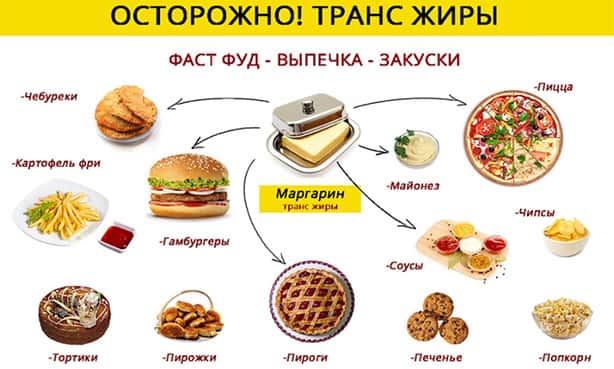
Что делать, чтобы повысить ХС
Если вы хотите контролировать уровень холестерина и повысить его, следует избегать диет, как показано ниже:
- Ешьте больше жирного мяса, чтобы повысить хс. Не избегайте «органных» мясных продуктов, таких как сладкие хлебные злаки и печень, которые содержат столько холестерола (375 мг) за обеденный перерыв на три унции и обработанное мясо, такое как ветчина, хот-доги, колбаса, упакованное мясо и болонье. Они очень богаты такими жирами как натриевые и насыщенные. Не избегайте гуся и утки (постная ножка без кожи – это выбор с низкой концентрацией жиров). Вам не следует избегать жарки в гусином или утином жире. Но этим нельзя злоупотреблять, нужно кушать все в меру, чтобы повысить ХС.
- Не ограничивайте получение цельных продуктов молочного происхождения, чтобы повысить хс, таких как натуральное молоко и масло, а также два процента молочных продуктов (например, сыры и йогурты). Если вы привыкли к потреблению однопроцентного, постного молока, не кушаете полноценные молочные продукты, попробуйте переключиться на более высокий процент продуктов молочного характера и откажитесь от питания с низким процентом жира, чтобы повысить хс. Откажитесь от постных продуктов молочного происхождения в рационе, чтобы повысить хс.
- Кушайте некоторые продукты с частично гидрогенизированными растительными маслами. Но имейте ввиду, что от них отказываются, чтобы уменьшить транс-жиры в рационе. Вам нужно проверить этикетки некоторых упакованных пищевых продуктов на термины «частично гидрогенизированное масло» или «гидрированное». Если термины появляются как один из первых 5 элементов, было бы рекомендовано ограничить, но не избежать этих продуктов, чтобы повысить хс.
- Не ограничивайте пирожные, печенье, пироги, кексы, пончики. Это позволит быстро повысить хс в крови. Когда вы запекаете дома, вы не должны рассматривать рецепты с низким содержанием жира, чтобы сделать десерты более дружественными к холестеролу.
- Не ограничивайте полностью картофель фри, а также другие жареные блюда, приготовленные с частично насыщенными жирами или гидрогенизированными. Лучше есть запеченный сладкий картофель, но изредка можно и жареное, чтобы повысить хс.
- Фаст-фуды, как правило, жареные продукты, такие как куриные маисовые лепёшки, гамбургеры и жареные чипсы с высоким процентом жира и перенасыщенные холестеролом. Если вам приходится принимать пищу в условиях улицы, лучше замените их на гриль или салатами. Эти продукты вредны для всего организма. Убедитесь, что вы выбираете не постные соусы, чтобы повысить хс. Замена продуктов с более здоровыми вариантами, такими как овес, ячмень, соя, орехи, фруктовые миксы, овощи и продукты, которые высаживают стерины – отличный способ поддерживать холестерол в крови под контролем и повысить его до нормы. Но при низком холестерине можно кушать и побольше жирного. Но при этом нужно ограничить свои порции, когда вы едите вне дома, особенно если вы выбираете продукты с высоким содержанием жира. Это не поспособствует ожирению.
- Насыщенные жиры, такие как масло, бекон, оливковое масло, пальмовое масло, кокосовое масло и т. д., должны быть в потреблении, если вы пытаетесь повысить уровни холестерина в крови.
Вы можете кушать кексы, печенье и крекеры, но в разумных количествах. Эти закуски буквально загружены гидрогенизированным и насыщенным жиром, что может вызвать проблемы с уровнем холестерина в крови, если он уже повышен. Чередуйте ими запеченные и обезжиренные продукты.
Обработанное мясо, особенно жирное мясо, такое как солонинка, ребра, пастрами, стейк и т. д., является одним строгим «нет-нет» для людей, страдающих сердечно-сосудистыми расстройствами или для тех, которые содержат высокий уровень холестерина в крови. Вы не должны заменять мясо с высоким содержанием жира, на такое как курица, индейка, рыба и баранина. Лучше просто ограничьте потребление мяса не более чем двумя порциями в день, причем порция должна быть размером одной колоды игральных карт.
Плохой и хороший холестерин в анализе крови чем отличаются? Чтобы разобраться, что такое хороший холестерин и чем он отличается от плохого, следует отвлечься на особенности его транспортировки.
Плохой и хороший холестерин в анализе крови чем отличаются? Чтобы разобраться, что такое хороший холестерин и чем он отличается от плохого, следует отвлечься на особенности его транспортировки.
Если понижен холестерин, что это значит? Пониженный холестерин не менее опасен, нежели повышенный, необходимо следить за его нормой.
Алкоголь и холестерин постоянно обсуждаются, но полезен далеко не любой алкоголь. Вино не позволяет крови сгущаться предотвращает образование тромбов.
Возможные осложнения на почве пониженного холестерина
Опасность повышенного холестерола известна если не всем, то большинству, но мало кто знает, чем грозит низкий холестерин в крови.
- Когда ЛПВП понижен, наблюдается понижение эластичности сосудов. Из-за их хрупкости возрастает вероятность кровоизлияния в мозг – геморрагического инсульта, который приводит к инвалидности или смерти.
- При понижении количества высокоплотных липопротеидов становится невозможной выработка серотонина в достаточном количестве. Это приводит к расстройствам нервной системы, депрессии, суицидальным состояниям, повышенной агрессивности, у пожилых людей развивается деменция, или старческий маразм.
- Возможно развитие синдрома дырявой кишки, другое научное название синдром повышенной кишечной проницаемости. В этом случае через слизистую кишечника в организм всасываются все те опасные яды и токсины, которые в норме должны быть выведены с калом.
- Недостаток ЛПВП в крови делает невозможной выработку витамина D, без которого намного хуже усваивается кальций, и, как следствие, развивается остеопороз.
- Растет вероятность ожирения из-за неправильного переваривания жиров.
- Без холестерола происходит понижение выработки половых гормонов, которая влечет за собой бесплодие.
- Нехватка холестерола приводит к повышению активности щитовидной железы, состоянию, под названием гипертиреоз.
- Развивается инсулинорезистентность, которая становится причиной сахарного диабета второго типа.
- Пониженный холестерол может стать причиной нехватки в организме жирорастворимых витаминов.
- Плохое соотношение концентраций ЛВП и ЛНП приводит к развитию ишемической болезни сердца.
Понимание того, чем опасен низкий уровень хорошего холестерина побуждает многих людей хотя бы чуточку больше следить за своим питанием и вести здоровый образ жизни, а это уже первый шаг на пути к нормализации показателей в анализе крови.
Диета для повышения холестерина
Список продуктов, потребление которых НЕОБХОДИМО СНИЗИТЬ.
Бобовые
Благодаря высокому содержанию углеводов и растительных белков, а самое главное – отсутствию жиров, бобовые предназначены для ПОНИЖЕНИЯ холестерина. Нам же, наоборот, необходимо ЕГО ПОВЫСИТЬ. Дабы не усугублять ситуацию – временно откажемся от них.
Орехи
Это замечательные дары природы, которые изобилуют жирами, но растительного происхождения. Исследования показали, что именно орехи эффективно способствуют «вымыванию» из организма условно плохого ЛПНП холестерола.
Свежие овощи
Если коротко, то многие разновидности овощей успешно выполняют роль антиоксидантов, которые по своим свойствам – способны быстро снизить холестерин. В нашем случае – мы его повышаем. Итак, вычеркиваем из меню.
Также специалисты рекомендуют исключить из рациона крупы (богатые клетчаткой, великолепно связывающей холестерол) и куриное мясо (в особенности — грудинку).
Какие патологии провоцируют повышение?
Довольно часто, кроме факторов риска неправильного стиля жизни, причиной повышения, отображённого в анализе крови, холестерина, являются серьезные патологии в организме человека:
- Наследственная генетическая врожденная патология гиперхолестеринемия. Данное повышение липидов диагностируют в анализе крови в раннем возрасте, и данная патология очень плохо поддается медикаментозному лечению;
- Ишемия сердца;
- При разных патрологиях клеток печени, анализ крови на холестерин всегда показывает отклонение от нормы;
- При всех формах гепатита, анализ крови на липиды показывает повышение ЛПНП;
- При циррозе клеток печени анализ выявляет понижение фракции хорошего холестерола;
- Патологии почечного органа;
- Недостаточность почечная, что сопровождается сильными отёками;
- Гипотиреоз щитовидки;
- Панкреатит поджелудочной железы;
- Онкологические новообразования в эндокринных органах;
- Патология сахарный диабет. У диабетика в анализе индекс глюкозы и холестерина повышаются практически одновременно;
- Нарушение в работе гипофиза;
- При ожирении всегда анализ показывает высокий холестерин;
- Причиной повышения липидов становится алкоголизм. У алкоголиков часто повышенный общий ХС;
- У женщин в период беременности. Это физиологическое повышение липидов, но необходимо в каждом триместре делать анализ крови, чтобы не пропустить патологическое повышение липопротеидов низкой молекулярной плотности.
При таких патологиях, необходимо часто мониторить индекс холестерина при помощи биохимического анализа, и при патологическом повышении, сразу начать лечение.
Если молекулы холестерола повышены в крови незначительно, тогда корректировка питания поможет их снизить до показателей нормы, но если анализ показал сильное превышение нормы, тогда доктор назначает медикаментозную терапию.
Причиной повышения, отображённого в анализе крови, холестерина, являются серьезные патологии в организме человека
Лечение и профилактика низкого холестерина
Исходя из описанных возможных последствий пониженного холестерола в крови, крайне не рекомендуется заниматься самолечением и уж тем более самостоятельно назначать себе прием лекарственных препаратов. Составлять тактику лечения пониженного холестерина должен только квалифицированный врач, исходя из данных исследования плазмы крови, возраста, пола, веса пациента, а также наличия дополнительных сопутствующих заболеваний и аллергических реакций.
Одной из составляющих успешного повышения высокоплотных липопротеинов является соблюдение диеты. При пониженном холестерине врач может порекомендовать вам включить в свой рацион говяжьи мозги, язык и печень, яичный желток, всевозможные дары моря, например креветки, кальмары, красную рыбу, икру, качественное оливковое и сливочное масло, сыры, семена тыквы и подсолнуха, ядро грецкого ореха, так как они эффективно повышают концентрацию ЛПВП.
Помимо продуктов питания при пониженном ЛВП нужно употреблять достаточное количество жидкости. Чтобы избежать отклонений ЛПВП и патологий почек разнообразьте свой рацион всевозможными морсами, компотами, зеленым чаем, клюквенным соком. Пейте много чистой воды без газа, а вот от сладких, газированных напитков лучше отказаться.
Для того чтобы получить максимальную пользу от перечисленных продуктов важен способ термической обработки. Оптимальными считаются варка и приготовление на пару. Также возможно запекать продукты в духовке. Употреблять жареные блюда не рекомендуется. Исключением можно считать легкую степень обжарки на оливковом масле. Для достижения результатов в максимально короткие сроки при пониженном холестероле необходимо отказаться от алкогольных напитков, сахара, круп и всевозможных мучных изделий, а именно макарон, белого дрожжевого хлеба, сдобной выпечки.
Распространенное заблуждение пациентов с гиполипопротеинемией заключается в том, что для повышения уровня холестерина нужно в больших количествах употреблять жиры
Важно помнить, что холестерин может быть как хорошим, так и плохим, и такой способ приведет к росту только второго. В любом случае, в погоне за повышением уровня холестерина рекомендуется включить в свой рацион побольше цитрусовых, богатых витамином C, который препятствует негативному влиянию «плохого» холестерола
Также на пониженном уровне ЛПВП положительно сказывается ежедневное употребление моркови, свеклы и их сока, конечно только если на эти продукты нет аллергии.
В настоящее время существует ряд препаратов, так называемых статинов, действие которых направлено на снижение концентрации низкоплотных липопротеинов, и, в целом, предотвращение сосудистой катастрофы. Не менее эффективно с этой задачей справляется никотиновая кислота, то есть витамин PP.
Предотвратить или максимально отсрочить развитие атеросклероза сосудов и других сердечных патологий, возможно только вовремя начав профилактику. Для этого врач-эндокринолог посоветует вам умеренные физические нагрузки, правильный образ жизни и здоровую диету. Также было установлено, что отказ от курения и алкогольных и спиртных напитков приводит к росту ЛПВП в среднем на 10%. Время от времени можно проводить чистку печени медом или минеральной водой.
Диагностика
Информацию о том, как повысить холестерин, может предоставить терапевт. Это специалист широкого профиля, который оформит направление на диагностику и на основании ее результатов составит схему лечения. При необходимости он направит пациента к иным врачам (например, гастроэнтерологу или гепатологу).
Чтобы узнать уровень холестерина в организме, достаточно сдать кровь на анализ. Биоматериалом является венозная жидкая соединительная ткань. Ее забирают в количестве 5 мл.
Результаты будут максимально информативными и точными, если к исследованию ответственно подготовиться. Для этого необходимо:
- Не употреблять пищу за 8-10 ч до забора биоматериала.
- За 2 суток отказаться от высокоинтенсивных физических нагрузок.
- За 48 ч не употреблять спиртосодержащие напитки.
Кроме того, если пациент принимает препараты, влияющие на показатель холестерина, их прием временно нужно отменить.
Сдавать кровь на анализ необходимо не только при наличии тревожных симптомов. Исследование регулярно нужно проходить лицам, которые входят в группу риска.
К ним относятся:
- Женщины, перенесшие климакс.
- Больные сахарным диабетом.
- Лица, которые ранее перенесли инсульт или инфаркт миокарда.
- Курильщики.
- Женщины с избыточной массой тела.
- Представительницы прекрасного пола, образ жизни которых не подразумевает двигательной активности.
Исследование можно проводить и самостоятельно в домашних условиях. Для этого достаточно приобрести в аптеке специальное устройство и одноразовые тест-полоски
Однако важно помнить о том, что домашняя диагностика не может в полной мере заменить лабораторную

Как устанавливают уровень холестерина
Чтобы установить холестериновый индекс необходимо обратиться к врачу для сдачи лабораторного анализа. Биоматериалом для него служит кровь, которую берут из вены.
Чтобы результаты анализа были верны, к нему следует правильно подготовиться:
- За сутки до исследования не принимать алкоголь, не посещать баню, сауну, ограничить физическую активность.
- Кровь берут на голодный желудок утром, поэтому последний прием пищи должен быть накануне вечером. В день исследования можно пить воду или несладкий чай.
- Курить можно не позднее, чем за час до анализа. Непосредственно перед ним, стоит посидеть и 15-20 минут отдохнуть.
- Рассказать врачу о приеме всех препаратов.
Уровень холестерина в России, измеряется в ммолях на литр. Его показатели у женщин должны составлять:
Общий – до 5 ммоль/л
Низкой плотности – до 2.3 ммоль/л
Триглицериды – до 2.5 ммоль/л.
Во время беременности эти показатели могут повышаться почти в 2 раза.
Чем опасен повышенный холестерин
Повышенный холестерин типа ЛПНП в крови у женщины говорит о нарушении здоровья, о необходимости выяснить причины и начать адекватное лечение диагностированного заболевания.
Факторы повышения холестерина:
- возрастные изменения у женщин;
- болезни сердца и сосудов;
- нерациональное питание с потреблением большого количества продуктов, содержащих животные жиры;
- ожирение;
- низкая физическая нагрузка;
- дисфункция печени;
- диабет;
- нарушения работы щитовидки;
- курение, потребление алкогольных напитков.
Важной для женщины причиной повышения концентрации холестерина считается наступление менопаузы, когда снижаются защитные силы организма. У женщин после 50 лет повышенный холестерин в крови означает снижение иммунитета, изменение гормонального фона
Чисто женская причина – беременность, в ходе закладки нового организма в утробе матери в ее организме повышается синтез прогестерона, обеспечивающего накопление жиров, а с ними – холестерина
У женщин после 50 лет повышенный холестерин в крови означает снижение иммунитета, изменение гормонального фона. Чисто женская причина – беременность, в ходе закладки нового организма в утробе матери в ее организме повышается синтез прогестерона, обеспечивающего накопление жиров, а с ними – холестерина.
Врач объясняет, что обследование крови требуется, чтобы знать содержание холестерина, ведь он – один из основных строительных материалов новых клеток, стимулятор их правильного роста.
Повышение холестерина у не беременной женщины приводит к его отложению на стенках сосудов, быстрому развитию атеросклероза. Бляшки холестерина сокращают просвет сосудов, замедляют движение крови, ухудшает питание всех органов и систем человека.
Какие последствия могут быть
Холестерол является основным компонентом оболочки нервных клеток. При его недостатке они страдают в первую очередь. У таких людей развивается тревожность, раздражительность, они становятся агрессивными, совершают импульсивные действия. Повышается склонность к алкоголизму и наркомании.
Пониженный уровень холестерина также влияет на серотониновые рецепторы – этого гормона вырабатывается меньше. Поэтому развивается тяжелая депрессия. Исследования ученых Южной Кореи доказали, что депрессивные больные чаще совершают самоубийства, если у них низкий уровень холестерина. Интересно также, что такие люди чаще также попадают в ДТП или гибнут от несчастных случаев.
Это вещество является основным компонентом для синтеза половых гормонов. Поэтому при понижении его уровня ниже 3 ммоль/л страдает также репродуктивная функция. Возможны такие последствия:
- эректильная дисфункция у мужчин;
- бесплодие;
- замершая беременность, преждевременные роды, гипоксия плода;
- аномалии развития мочеполовой системы у подростков.
Еще одно серьезное последствие гипохолистеринемии – геморрагический инсульт или кровоизлияние в мозг. Это редкая патология, но часто заканчивается летальным исходом. Опасность такого кровоизлияния возрастает при недостатке холестерина в оболочке клеток. Из-за этого стенки сосудов становятся непрочными, теряют эластичность и разрываются. Риск геморрагического инсульта у таких больных в 4-5 раз выше, чем у людей с нормальным уровнем холестерола.
Кроме того, при гипохолистеринемии чаще развиваются такие патологии:
- ожирение;
- остеопороз;
- рак печени;
- гипертиреоз;
- эмфизема легких или хроническая обструктивная болезнь;
- бронхиальная астма;
- старческая деменция;
- сахарный диабет;
- нарушение пищеварения.
Диагностика
Низкий холестерин в крови требует поиска причины, выявления основного заболевания, дополнительных методов обследования.
Самым удобным, быстрым способом диагностики липидного обмена считается экспресс- метод тест-полосками (как сахар крови). За ним следует биохимический анализ крови, который проводит скрининг белкового, жирового, углеводного обмена, оценивает состояние внутренних органов. Чтобы диагностировать гипохолестеринемии этого достаточно.
Для исследования необходимо 5 мл венозной крови. Если липиды в норме, то показатели ОХ (общего холестерола) находятся на уровне от 3,2 до 5,6 единиц.
Общий белок крови – сумма всех фракций, участвующих в белковом обмене, характеризующих его состояние, норма – от 66 до 83 г/л. Снижение – говорит о нарушениях функции печени или почек, что не редкость при гипохолестеренемии. Высокий белок – признак воспаления. Поскольку альбумины – глобулины тесно связаны с липидами, транспортируя холестерин по кровотоку, их высокие показатели могут свидетельствовать о риске развития атеросклероза со временем.
Креатинин и мочевина: характеризуют функциональную состоятельность почек, уровень липидного обмена. Норма мочевины от 2,5 до 8,3, креатинина: от 44 до 106 мкмоль/л. Повышение значений этих почечных маркеров однозначно трактуется как риск развития атеросклероза, снижение – как лабораторный симптом пониженного холестерина.
Причины гиперхолестеринемии у мужчин
Несмотря на то, что холестерин очень важен для мужчины, его суточная потребность не так велика. Сам организм вполне справляется с полным обеспечением нужного количества липидного комплекса. Поступление с едой при правильном питании не играет заметной роли, избыток – становится причиной проблем со здоровьем.
Есть две основных фракции холестерола: ЛПНП (липопротеины низкой плотности – опасные жиры) и ЛПВП (липопротеины высокой плотности – полезные жиры). Пока они сбалансированы – все нормально, но, если происходит перераспределение ЛПВП в пользу ЛПНП, на стенках артерий появляются атеросклеротические бляшки. Почему? Потому что ЛПВП обладают способностью транспортировать излишки ЛПНП обратно в печень, их уменьшение – сродни катастрофе.
Бляшки на эндотелии сосудов блокируют приток крови к органам и тканям, нарушают питание и кислородоснабжение головного мозга, сердца, почек, вызывая развитие ишемии, гипоксии с исходом в инфаркт или инсульт. При этом причины, способные спровоцировать повышение холестерина (особенно плохого) в крови у мужчин могут быть разными:
- злоупотребление полинасыщенными жирами: маргарин, жирные молочные продукты, курятина с кожей, фаст-фуд, все продукты во фритюре;
- регулярное включение в меню трансгенных жиров, на которых готовятся все коммерческие сладости: кексы, круассаны, печенье, бисквиты, пирожные (не остановиться вовремя – создать риск развития сахарного диабета плюс к атеросклерозу);
- любовь к консервам, субпродуктам и белому хлебу;
- ожирение по абдоминальному типу после 35 – показатель снижения уровня тестостерона (если объем талии превышает 100 см, бейте тревогу, срочно решайте проблему, поскольку «трудовая мозоль» на животе – не что иное, как признак надвигающейся эректильной дисфункции, импотенции);
- гиподинамия: дозированные и регулярные физические нагрузки повышают ЛПВП, то есть спасают от гиперхолестеринемии, их отсутствие открывает дорогу бесконтрольному росту ЛПНП (это риск развития сердечно-сосудистой патологии, энцефалопатии, заболеваний печени, желудка, почечной недостаточности);
- вредные привычки провоцируют гипертонию, которая часто приводит к инфарктам или инсультам, чаще развивающихся именно у мужчин;
- дисфункция щитовидной железы, гипофиза, надпочечников – еще одна причина гормонального дисбаланса и высокого холестерина;
- стресс, вызывающий аппетит и как следствие – гиперхолестеринемию;
- возрастные изменения сосудов обменного характера с отложением атеросклеротических бляшек;
- бесконтрольный прием лекарств, плохая экология влияющие на гормональный фон, обменные процессы – это тоже причина повышения холестерина;
- наследственная предрасположенность.
По сути, причины, вызывающие повышение холестерина, дают старт двум основным механизмам развития гиперхолестеринемии у мужчин. Первый – это метаболические нарушения или гормональная дисфункция, регулирующая обменные процессы. Недостаток энергии для клеток печени на этом фоне вызывает распад жировых отложений, что стимулирует синтез холестерина из свободных жирных кислот.
Второй – стресс, который провоцирует выброс в кровь кортизола и адреналина, они стимулируют распад жировой ткани, запускают повышенное образование холестерола в организме.