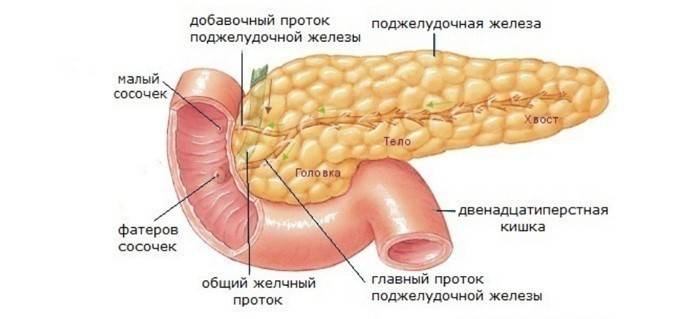
Прогноз после операции при панкреонекрозе поджелудочной железы
Содержание:
- Прогноз
- Абдоминальные осложнения панкреонекроза
- Чем опасен панкреонекроз?
- Обследование при панкреонекрозе
- Методы лечения
- Почему возникает острый панкреатит
- Почему развивается панкреонекроз
- Причины заболевания
- Каковы осложнения острого панкреатита?
- Методы лечения
- Симптомы панкреонекроза поджелудочной железы
- Реабилитационный период после операции
- Симптомы патологии
- Причины развития панкреонекроза
Прогноз
Некроз поджелудочной признан одним из самых опасных заболеваний. Даже если диагноз был поставлен вовремя и лечение было начато, вероятность летального исхода составляет 70 процентов. Имеется возможность и для выздоровления. В качестве важных факторов для него нужно упомянуть степень заболевания, насколько своевременно произошло обращение к врачу и началось лечение поджелудочной, каким обширным успел стать некроз, имеются ли другие болезни, возраст пациента и возникшие осложнения.

Врачи не обещают чуда – если некроз поджелудочной удается побороть, то пациент получает инвалидность, и некоторые виды деятельности окажутся для него под запретом. Так, ему будет противопоказана любая работа, где нет возможности нормально питаться, требующая психоэмоционального напряжения, физической нагрузки, связанная с какими-либо отравляющими веществами.
Если же вам повезло и некроз поджелудочной вам знаком только понаслышке, то это повод задуматься, стоит ли быть настолько безответственным по отношению к своему здоровью, питаться фастфудом, потреблять безмерно алкогольные напитки. Может, стоит исправиться и перейти на здоровый образ жизни: полезное питание, занятия спортом, тогда такой диагноз, как панкреонекроз, будет всегда обходить вас стороной.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению
Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Статья обновлена: 13.05.2019
Абдоминальные осложнения панкреонекроза
Поражение кишечника возникает преимущественно в поперечноободовой кишке в правом углу, где возникает ферментная инфильтрация ее брыжейки. Иногда это приводит к некрозу с перфорацией, а на поздних стадиях заболевания — к стенозу. Некротические изменения могут возникать также в двенадцатиперстной кишке и редко — в желудке. Дуоденальная дисфункция (причина рвоты), которая наблюдается довольно часто, вызывается воспалением и двенадцатиперстной компрессией значительно чаще, чем настоящим стенозом и псевдокистами (которые возникают позже). Кровотечения возникают при аррозии стенок артерий в толще некротических тканей и отличаются особенно тяжелым течением.
Чем опасен панкреонекроз?
Как уже было отмечено выше, панкреонекроз часто ведет к летальному исходу, так как организм человека не может нормально функционировать без поджелудочной железы. К остальным осложнениям, которые вызывает заболевание, входят:
- шоковое состояние из-за сильной боли или интоксикации организма;
- ферментная недостаточность;
- кисты и свищи в тканях поджелудочной;
- язвенные поражения слизистых оболочек ЖКТ;
- кровоизлияния и кровотечения в пищеварительном тракте;
- дисфункция почек;
- отек легких;
- гнойно-септические поражения брюшной полости (абсцессы, перитонит).
Перитонит
У 25% больных, которые столкнулись с деструктивной формой дисфункции поджелудочной железы, на протяжении определенного периода развивается сахарный диабет. В любом случае панкреонекроз влечет за собой нарушения здоровья, что в будущем может отразиться на качестве жизни больного, и привести к инвалидности и другим серьезным проблемам.

Панкреонекроз – непредсказуемое заболевание, поэтому даже самый опытный врач не сможет давать какие-либо прогнозы и предсказывать исход для больного
Обследование при панкреонекрозе
Определить поражение поджелудочной железы можно при определении в крови альфа-амилазы, активность которой уже с самого начала заболевания значительно возрастает. Этот же фермент можно обнаружить и в моче. Из инструментальных методов диагностики наиболее информативно ультразвуковое исследование, на котором заметны увеличение размеров органа, признаки воспаления, участки гнойного расплавления ткани, изменения в окружающих органах. В непонятных ситуациях, когда больной поступает в стационар с клиникой острого живота, прибегают к диагностической лапароскопии. Выше пупка по срединной линии живота выполняют небольшой надрез, через который с помощью эндоскопа проникают в брюшную полость и изучают состояние органов. Если лапароскопия по каким-то причинам невозможна, выполняют лапаротомию. Она отличается от лапароскопии тем, что разрез достаточно большой и позволяет хирургу осмотреть органы своими глазами и провести ревизию брюшной полости. При необходимости, если диагноз панкреонекроза подтверждается, производят оперативное вмешательство.
Методы лечения
В большинстве случаев панкреонекроз замечают на ранней стадии, тогда вместе с курсом препаратов назначается особое питание. На некоторое время пациента с больной поджелудочной могут посадить на лечебную голодовку, чтобы вывести токсины. Часто назначают спазмолитические, антиферментные препараты, иммуностимулирующие и антибактериальные средства. На ранней стадии некроза поджелудочной железы возможно избежать хирургического вмешательства, которое опасно, поскольку сложно выяснить, какие области пострадали.
Лекарственными препаратами
Для лечения поджелудочной используют мочегонные средства, проводится местная новокаиновая блокада. Для борьбы с некрозом железы применяются антигистаминные вещества, внутривенно вводятся спазмолитики при наличии сильных болей. Пациент с больной поджелудочной получает инсулин, если у него увеличивается уровень содержания глюкозы в крови, применяются ингибиторы протеазы. Больные принимают желчегонные средства, если нет камней в желчном пузыре.
Уместными могут оказаться содержащие щелочь минеральные воды, охлаждение поджелудочной железы и голодание. Если болезнь была вовремя замечена, диагностирована и подвергнута своевременному лечению, то восстановление и избавление от симптомов некроза возможно через 1-2 недели. Когда вылечить железу терапевтически не удается, больного направляют к хирургу.
Узнайте, как проводитсялечение поджелудочной железы лекарственными препаратами.
Народными средствами
Во время обострения некроза пациент испытывает сильные боли. Однако не только традиционная медицина способна с этим справиться. Если вы не хотите пичкать себя химией, попробуйте лечить поджелудочную народными средствами. Для этого используются растения и ягоды, способные бороться с воспалениями и уменьшать боль при некрозе. Давайте узнаем, как лечить поджелудочную с помощью природных средств.
Полезным будет отвар из софоры японской. Ложку травы залейте стаканом кипятка и настаивайте несколько часов. Пить отвар следует теплым, употреблять до приема пищи. Курс софоры для борьбы с некрозом железы не должен продолжаться больше десяти дней. Перед повторным ее использованием должно пройти несколько недель. Действие софоры преимущественно направлено на смягчение боли от некроза поджелудочной.
Как противовоспалительное средство при некрозе полезна черника
Заваривают листья или ягоды, неважно, сушеные или свежие. Используйте напиток в качестве повседневного для лечения поджелудочной
Схожим действием обладает бессмертник. Ложку сухого бессмертника нужно залить стаканом кипятка. Получившегося отвара, который надо разделить на три раза, должно хватить на день. Это хорошее средство для лечения некроза железы. Лечение поджелудочной народными средствами предполагает использование отвара овса. Он еще снимает раздражение, способствует выводу шлаков.
Почему возникает острый панкреатит
Причин для его развитие очень много. Назову самые частые:
- употребление алкоголя;
- травматическое воздействие;
- нарушение кровоснабжения и питание ПЖ;
- присоединение инфекции;
- различные аллергические реакции.
Какие формы острого панкреатита могут возникнуть
- Отечный или интерстициальный. При этой форме воспаление возникает отек и ее клетки не погибают. После снятия отека железа полностью восстанавливается.
- Панкреонекроз. Это более тяжелая форма панкреатита, которая сложно поддается лечению. Панкреонекроз может быть стерильным (без присоединения инфекции) и инфицированным. Инфекция значительно ухудшает состояния больного и прогноз выздоровления в целом.
Так же некроз ПЖ различают по объему поражения:
- мелкоочаговый;
- крупноочаговый;
- субтотальный;
- тотальный.
По тяжести течения панкреонекроз различают: нетяжелый, тяжелый и очень тяжелый(молниеносный).
Почему развивается панкреонекроз
Факторами, оказывающими влияние на формирование панкреатита и панкреонекроза, следует считать нарушение рациона и эпизодическое употребление алкогольных напитков.
В соответствии с последними исследованиями, с панкреонекрозом сталкиваются те, кто не страдает алкогольной зависимостью.
Однако началу такого состояния обычно предшествует употребление спиртных напитков в значительном количестве.
Панкреонекроз поджелудочной железы формируется вследствие местного изменения протекционных механизмов органа.
Обильное употребление пищи и алкогольных напитков приводит к существенному форсированию секреции, чрезмерному растяжению протоков органа, дестабилизации выведения панкреатического сока.
Увеличение показателей внутрипротокового давления будет провоцировать:
- отечность паренхимы (то есть всех тех клеток, которые располагаются рядом с поджелудочной);
- дестабилизацию ацинусов (единицы строения);
- раннюю активацию таких ферментов, которые провоцируют значительный по своей площади некроз тканевых структур железы (проще говоря, самопереваривание, проявляющееся признаками, о которых будет рассказано далее).
Увеличение степени активности липазы будет влиять на патологии жировых клеток, в то время как эластазы – на дестабилизацию сосудистой стенки.
Ферменты, получившие дополнительную активность, как и продукты тканевого распада, проникают в кровоток. За счет этого проявляется токсическое влияние на внутренние органы и тканевое строение. Прежде всего, будут страдать такие органы, как печень, почки, сердечная мышца и даже головной мозг.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Каковы осложнения острого панкреатита?
- Ранние. Могут развиваться параллельно с возникновением первых симптомов острого панкреатита. Обусловлены выходом ферментов поджелудочной железы в кровоток, их системным действием и нарушением регуляции работы сосудов.
- Поздние. Обычно возникают спустя 7-14 дней и связаны с присоединением инфекции.
Ранние осложнения острого панкреатита
- Гиповолемический шок. Развивается в результате резкого уменьшения объема крови из-за воспаления и токсического влияния ферментов поджелудочной железы. В итоге все органы перестают получать необходимое количество кислорода, развивается полиорганная недостаточность.
- Осложнения со стороны легких и плевры: «шоковое легкое», дыхательная недостаточность, экссудативный плеврит (воспаление плевры, при котором между ее листками скапливается жидкость), ателектаз (спадение) легкого.
- Печеночная недостаточность. В легких случаях проявляется в виде небольшой желтухи. В более тяжелых развивается острый токсический гепатит. Поражение печени развивается в результате шока и токсического воздействия ферментов. Больше всего рискуют пациенты, которые уже страдают хроническими заболеваниями печени, желчного пузыря, желчевыводящих путей.
- Почечная недостаточность. Имеет те же причины, что и печеночная недостаточность.
- Нарушение функции сердечно-сосудистой системы (сердечно-сосудистая недостаточность).
- Кровотечения во внутренних органах. Причины: стрессовая язва, эрозивный гастрит (форма гастрита, при которой на слизистой оболочке желудка образуются дефекты – эрозии), разрывы слизистой оболочки в месте перехода пищевода в желудок, нарушение свертываемости крови.
- Перитонит – воспаление в брюшной полости. При остром панкреатите перитонит может быть асептическим (воспаление без инфекции) или гнойным.
- Психические расстройства. Возникают при поражении головного мозга на фоне интоксикации организма. Обычно психоз начинается на третий день и продолжается в течение нескольких дней.
- Образование в сосудах тромбов.
Поздние осложнения острого панкреатита
- Сепсис (заражение крови). Самое тяжелое осложнение, которое часто приводит к гибели пациента.
- Абсцессы (гнойники) в брюшной полости.
- Гнойный панкреатит. Является отдельной формой заболевания, но может рассматриваться в качестве осложнения.
- Панкреатические свищи – патологические сообщения с соседними органами. Чаще всего образуются в месте операции, там, где были установлены дренажи. Как правило, свищи открываются в близлежащие органы: желудок, двенадцатиперстную кишку, тонкий и толстый кишечник.
- Парапанкреатит – гнойное воспаление тканей вокруг поджелудочной железы.
- Некроз (омертвение) поджелудочной железы.
- Кровотечения во внутренних органах.
- Псевдокисты поджелудочной железы. Если погибшая ткань рассасывается не полностью, вокруг нее формируется капсула из соединительной ткани. Внутри может находиться стерильное содержимое или гной. Если киста сообщается с протоками поджелудочной железы, она может рассосаться самостоятельно.
- Опухоли поджелудочной железы. Воспалительный процесс при остром панкреатите может спровоцировать перерождение клеток, в результате чего они дадут начало опухолевому росту.
Методы лечения
Своевременная медицинская помощь позволяет исключить осложнения и вероятность летального исхода. Современные методы лечения панкреонекроза сохраняют целостность железы, восстанавливают её функциональность. Может применяться консервативная терапия, а при отсутствии её результативности показана хирургическая операция.
Лечение в первые сутки основано на обеспечении функционального покоя и снижения ферментативной активности железы. Пациентам рекомендуется полный отказ от приема пищи, можно пить только небольшое количество чистой теплой воды. Сразу же начинается детоксикационная парентеральная терапия: используются растворы, очищающий кровь и восполняющие потери жидкости (физраствор, глюкоза, реополиглюкин и др). С целью устранения болевого синдрома рекомендуется применение сочетаний спазмолитиков и нестероидных противовоспалительных средств. Из спазмолитиков первично назначается «Но-шпа» или «Дротаверина гидрохлорид» для внутривенного введения. При отсутствии выраженного эффекта в течение 20 минут вводится «Платифиллин». Из группы нестероидных противовоспалительных препаратов чаще используется «Баралгин» — препарат позволяет уменьшить фактор воспаления в зоне патологии, снять отек, купировать боль.
Подавление активности ферментов достигается методом внутривенного введения таких препаратов, как «Контрикал» или «Гордокс».
Повышенная температура тела — основание для начала антибактериальной терапии. Антибиотики широкого спектра действия исключают опасность развития гнойного абсцесса, перитонита и других грозных осложенний.
При отсутствии положительной динамики показано проведение хирургического вмешательства. В ходе операции проводится иссечение некротических участков, санация поврежденных протоков. Пациенты испытывают значительное облегчение уже в первые сутки за счет удаления экссудата.
После снятия приступа рекомендуется длительное (до 3-х лет) соблюдение специальной диеты. Полностью исключаются жирные и соленые блюда, алкоголь, газированные напитки, специи, жареные и копченые блюда. Рекомендуется употребление преимущественно растительной клетчатки, каш, протертых супов, паровых котлет из нежирных сортов мяса и рыбы.
Симптомы панкреонекроза поджелудочной железы
Данная патология, проявляющаяся самыми разными симптомами, начинается с внезапной опоясывающей боли, которая будет иррадиировать в левую половину брюшины и поясницы, а также в плечо с этой же стороны. Форм панкреонекроза, не сопровождающихся болями, просто не бывает.
Через определенный промежуток времени после формирования болезненных ощущений начнет развиваться неукротимая рвота. Она не имеется какой-либо связи с употреблением пищи и не приносит больному никакого облегчения. В рвотных массах будет содержаться не только желчь, но и кровяные сгустки.
По причине активности рвотных позывов будет формироваться обезвоживание, которое проявляется сухостью кожного покрова и слизистой оболочки. При этом язык оказывается обложенным, планомерно усугубляется развитие диуреза. Возможно следующее развитие событий:
- формируется метеоризм кишечника;
- перистальтика идентифицируется, как усугубленная, диагностируют задержку газов и стула;
- интоксикационные и дегидратационные состояния будут сопровождаться лихорадкой;
- дальнейшее развитие воспаления приведет к увеличению поджелудочной железы в размерах, развитию инфильтрата в области брюшины.
Уже на пятый день от начала патологического состояния инфильтрат можно будет не просто пропальпировать, но и определить без каких-либо приспособлений. В проекции органа проявится гиперестезия кожного покрова.
Панкреонекроз, как очень тяжелое патологическое состояние, может иметь ряд осложнений, вылечить которые далеко не так просто. Речь идет о шоковом состоянии, перитоните, абсцессах брюшины, желудочно-кишечных кровотечениях
Для того чтобы разобраться в этом вопросе еще более подробно, очень важно обратить внимание на то, как именно идентифицируется панкреонекроз
Реабилитационный период после операции
После перенесенного тяжелого панкреонекроза в 70% случаев пациенты остаются в реабилитационном центре или реанимационном отделении под контролем врачей длительное время — до одного года. Поскольку назначается щадящий режим и полный покой, больной пребывает на постельном режиме. Со временем это приводит к атрофии мышц и развитию сгибательной контрактуры ног. Притом слабые мышцы не выдерживают массу тела самого человека. Чтобы этого избежать, рекомендуется делать массаж, выполнять комплексы специальных упражнений, способствующих укреплению мышц.
Из-за аутолиза (самопереваривания железы в острый период) грубо нарушается пищеварение. Больной теряет до 50% массы тела
В послеоперационном реабилитационном периоде важно соблюдать лечебный режим питания, чтобы не обострить повторно процесс и восстановить вес. Рекомендуется есть маленькими порциями 6–8 раз в день протертую пищу
Строгое соблюдение диеты предписывает исключение из рациона острых, жирных, жареных, маринованных блюд, алкоголя, газированных напитков, крепкого чая и кофе, шоколада. Список запретов большой, но каждый пациент должен его знать, чтобы не нарушать диету.
При соблюдении диетического питания больной возвращается к прежней жизни и не испытывает боли или дискомфорта. Нарушение диеты приводит к смерти.
Симптомы патологии
Первым и основным звоночком при панкреонекрозе, является острая боль в левом подреберье. Поэтому необходимо понимать, какие болевые симптомы дает поджелудочный орган человека:
- боль отдает в спину;
- создается обманчивая боль в сердечной мышце;
- боль в плече.
Все эти симптомы говорят о проблеме в железе, также болевые эффекты притупляются при положении калачиком, поджимая колени к груди, что только подтверждает диагноз. Помимо перечисленных признаков, могут также проявляться частые рвоты, после которых не наступает облегчение, что приводит к обезвоживанию организма.
В кровотоке пострадавшего человека, а точнее в его плазме присутствует высокая концентрация вазоактивных компонентов, что приводит к покраснению участков кожного покрова, лица. При серьезных последствиях будет наоборот, сильная бледность кожного покрова.
фиолетовые пятна на пупке
В момент появления панкреонекроза железы, в пораженном организме, сильно увеличивается концентрация эластазы. При сильном ее увеличении, кровеносные сосуды человека подвергаются разрушению, что приводит к кровотечению в ЖКТ. В этот период наблюдаются при рвотных испражнениях кровяные сгустки. А также можно увидеть и физические изменения – фиолетовые пятна на пупке и ягодицах пораженного болезнью человека.
Панкреонекроз несет симптомы и осложнения, а также последствия, которые требуют проведение срочной операции, что даст шанс больному человеку выжить.
Причины развития панкреонекроза
Панкреонекроз выступает последней стадией острого панкреатита, который развивается под влиянием ряда факторов:
- употребление обильных доз алкогольных напитков и чрезмерного количества вредной пищи;
- патологии желчевыводящих путей;
- инфекционные заболевания, заражение организма паразитами;
- дисфункции поджелудочной железы и болезни органов брюшины, требующие хирургического вмешательства;
- пищевые отравления;
- хирургические вмешательства на органах ЖКТ.
Одним из факторов риска является употребление алкоголя и вредной пищи
Все факторы, которые провоцируют развитие патологических изменений в тканях поджелудочной железы, делятся на три основных категории (алиментарные, обтурационные, рефлюксные), так как механизм развития в каждом случае немного отличается друг от друга.
Таблица 1. Факторы развития панкреонекроза
| Фактор развития патологии | Причины | Как проявляется? |
|---|---|---|
| Алиментарный | Обильное употребление алкоголя, жареных и жирных блюд | Чрезмерная активизация деятельности поджелудочной железы, которая сопровождается обширной гибелью клеток |
| Обтурационный | Патологии системы выведения желчи | Стеноз (сужение) протоков, повышение давления в разных частях органа, воздействие ферментов, которые запускают процесс самопереваривания тканей |
| Рефлюксный | Анатомические патологии поджелудочной железы и сфинктера двенадцатиперстной кишки, заболевания, поражающие сосуды органа, пищевые отравления, осложнений оперативных вмешательств, механические повреждения брюшной полости и некоторых диагностических процедур | Попадание желчи в поджелудочную железу из кишечника, что ведет к серьезному расстройству ее работы |
Наиболее распространенная причина панкреонекроза – злоупотребление жирными блюдами и обильными дозами алкоголя, поэтому большинство случаев данного заболевания приходятся на праздничные дни