Асцит брюшной полости: причины и лечение
Содержание:
Диагностика
Диагноз асцита можно выявить уже при первом осмотре:
- увеличенный живот (схож с таковым при беременности), выпячивающийся пупок, в лежачем положении распластывается по бокам из-за стекания жидкости («лягушачий живот»), подкожные вены на передней стенке расширены;
- при перкуссии (простукивании) живота звук становится тупым (как по дереву);
- при аускультации (выслушивании фонендоскопом) живота кишечные шумы будут отсутствовать вследствие значительного накопления жидкости.
Показательным является признак флюктуации — одну ладонь кладут на бок пациента, другой рукой производят колебательные движения с другого бока, в результате будет ощущаться движение жидкости в брюшной полости.
Для дополнительной диагностики применимы следующие виды лабораторных анализов и инструментальных исследований:
- ультразвуковое исследование органов брюшной полости и почек (УЗИ). Метод обследования позволяет выявить наличие жидкости в брюшной полости, объёмные образования, даст представление о размерах почек и надпочечников, наличие или отсутствие в них опухолей, об эхоструктуре поджелудочной железы, желчного пузыря и др.;
- УЗИ сердца и щитовидной железы — можно определить фракцию выброса (её снижение является одним из признаков сердечной недостаточности), размеры сердца и его камер, наличие фибриновых отложений (признак констриктивного перикардита), размеры и структуру щитовидной железы;
- компьютерная и магнитно-резонансная томография — позволяет визуализировать даже малейшее скопление жидкости, оценить структуру органов брюшной полости, выявить аномалии их развития, наличие новообразований и др.;
- обзорная рентгенограмма органов грудной клетки — позволяет судить о наличии туберкулёза или опухолей лёгких, размерах сердца;
- диагностическая лапароскопия — на передней брюшной стенке делают незначительный прокол, вводят в него эндоскоп (аппарат со встроенной камерой). Метод позволяет определить жидкость в брюшной полости, взять её часть на дальнейшее исследование, чтобы выяснить природу возникновения асцита, также возможно удастся обнаружить повреждённый орган, вызвавший скопление жидкости;
- ангиография — метод, позволяющий определить состояние сосудов;
- общий анализ крови — возможно снижение числа тромбоцитов из-за нарушенной функции печени, увеличение скорости оседания эритроцитов при аутоиммунных и воспалительных заболеваниях и др.;
- общий анализ мочи — позволяет судить о наличии заболеваний почек;
- биохимический анализ крови, гормоны щитовидной железы. Определяются: уровень белка, трансаминазы (АЛАТ, АСАТ), холестерин, фибриноген для определения функционального состояния печени, ревмопробы (С-реактивный белок, ревматоидный фактор, антистрептолизин) для диагностики ревматоидного артрита, красной волчанки или других аутоиммунных заболеваний, мочевина и креатинин для определения функции почек, натрий, калий и др.;
- определение онкомаркёров, например, альфа-фетопротеина при раке печени;
- микроскопическое исследование асцитической жидкости позволяет определить природу асцита.
Лечение асцита в онкологии
Лечение асцита у онкологических больных — сложная задача. От правильного подхода к ее решению зависит качество и продолжительность жизни пациента, эффективность противоопухолевой терапии. В идеале нужна клиника, которая специализируется на лечении асцита у онкобольных.
Консервативное лечение
Такая терапия помогает выводить до 1 литра жидкости в сутки. Она существенно улучшает состояние примерно у 65% пациентов. Но применять ее можно только при умеренном асците. Многие пациенты на поздних стадиях рака плохо переносят ограничение жидкости и соли. Поэтому консервативная терапия не рассматривается как основной метод лечения асцита при онкологии.
Лапароцентез
Лапароцентез — процедура, во время которой в брюшную полость под контролем УЗИ вводят троакар — специальный инструмент в виде трубки с острыми краями (напоминает иглу, только толще) и выводят жидкость. Лапароцентез проводят под местной анестезией в стерильных условиях, во время процедуры пациент сидит или лежит. Троакар вводят по средней лини живота или по линии, которая соединяет пупок с подвздошной костью. Во время процедуры из брюшной полости можно безопасно вывести до 5–6 литров жидкости.
После лапароцентеза врач может установить в брюшную полость перитонеальный катетер — трубку, соединенную с резервуаром для оттока асцитической жидкости. При выраженном асците катетер может быть оставлен на несколько дней.
Возможные осложнения во время и после лапароцентеза:
- Падение артериального давления при выведении большого количества жидкости. Для того чтобы этого не произошло, асцитическую жидкость выводят медленно, постоянно контролируют пульс и артериальное давление пациента;
- Белковая недостаточность из-за потери большого количества альбуминов вместе с асцитической жидкостью. Для борьбы с белковым дефицитом внутривенно вводят альбумин;
- Боль. При необходимости после лапароцентеза назначают обезболивающие препараты.
- Жидкость, которая остается после процедуры в некоторых отделах брюшной полости. Для того чтобы вывести всю жидкость, врач может установить более одного перитонеального катетера в разных местах.
- Перитонит в результате проникновения микроорганизмов в брюшную полость. Редкое осложнение. Для его профилактики и лечения назначают антибактериальные препараты, может потребоваться хирургическое вмешательство.
- Нарушение оттока жидкости по перитонеальному катетеру. Чаще всего возникает из-за того, что конец катетера «присосался» к стенке брюшной полости или внутренним органам. Зачастую, чтобы справиться с этой проблемой, достаточно изменить положение тела. Если это не помогает, может потребоваться замена катетера.
- Выделение жидкости после удаления катетера. Для ее сбора на 1–2 дня на место пункции накладывают специальный резервуар.
- Сращение сальника (части брюшины) или участка кишки с брюшной стенкой возникает при повторных пункциях. Если это приводит к значительному нарушению работы кишки, может потребоваться хирургическое рассечение спаек.
Внутрибрюшинная химиотерапия
Некоторым пациентам назначают внутрибрюшинную химиотерапию — химиопрепарат вводят в высоких дозах в брюшную полость, иногда предварительно нагрев его до 41 градуса (такую химиотерапию называют гипертермической). Это помогает уменьшить асцит. Проводят системную химиотерапию.
Один из новых препаратов для лечения асцита у онкологических больных — моноклональное антитело Катумаксомаб. Его также вводят внутрибрюшинно. Катумаксомаб взаимодействует с рецепторами опухолевых и иммунных клеток и индуцирует иммунную реакцию. Но препарат действует лишь на раковые клетки, обладающие определенными молекулярно-генетическими характеристиками.
Хирургическое лечение
Некоторым пациентам показана оментогепатофренопексия. Во время этой операции сальник подшивают к печени или диафрагме. Благодаря возникновению такого контакта улучшается всасывание асцитической жидкости.
В качестве паллиативного хирургического вмешательства прибегают к перитонеовенозному шунтированию. В брюшную полость устанавливают катетер, который соединяет ее с венозной системой. Катетер оснащен клапаном — он открывается, когда давление в брюшной полости превышает центральное венозное давление. При этом происходит сброс жидкости в вены.
Деперитонизация стенок брюшной полости — вмешательство, во время которого хирург удаляет участки брюшины, тем самым создавая дополнительные пути для оттока асцитической жидкости.
Применяются и другие виды хирургического лечения.
Лечение других заболеваний на букву — а
| Лечение абсцесса легкого |
| Лечение абсцесса мозга |
| Лечение абсцесса печени |
| Лечение абсцесса селезенки |
| Лечение абузусной головной боли |
| Лечение аденомы гипофиза |
| Лечение аднексита |
| Лечение акромегалии |
| Лечение алкоголизма |
| Лечение алкогольного гепатита |
| Лечение алкогольной болезни печени |
| Лечение аллергического дерматита |
| Лечение алопеции |
| Лечение альвеолита |
| Лечение амебиаза |
| Лечение амилоидоза печени |
| Лечение амилоидоза почек |
| Лечение ангины |
| Лечение аневризмы |
| Лечение анкилозирующего спондилоартрита |
| Лечение анурии |
| Лечение аплазии почки |
| Лечение апластической анемии |
| Лечение апоплексии яичника |
| Лечение аппендицита |
| Лечение артроза коленного сустава (гонартроза) |
| Лечение аскаридоза |
| Лечение ателектаза легкого |
| Лечение атеросклероза |
| Лечение атипичной пневмонии |
| Лечение аутоиммунного гепатита |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Асцит брюшной полости: причины возникновения
У каждого здорового человека в брюшной полости есть немного жидкости, роль которой – снизить трение между внутренними органами и препятствовать их склеивание. Однако, когда ее секреция нарушается, в полости накапливается транссудат или экссудат.
Причины накопления транссудата, то есть жидкости без признаков воспаления, могут быть следующими:
- Портальная гипертензия как следствие хронического поражения печени. Это может произойти при гепатитах, циррозе, гепатозе, онкологических заболеваниях, саркоидозе, алкогольной болезни печени, тромбозе печеночных вен.
- Сердечная недостаточность, ведущая к застою крови в большом круге кровообращения.
- Болезни почек, при которых уровень белка в крови снижается. Это может произойти при хронической почечной недостаточности, гломерулонефрите.
- Системные заболевания. Асцит возможен при красной волчанке, ревматической лихорадке, ревматоидном артрите.
- Микседема. Развивается при функциональной недостаточности щитовидной железы.
- Голодание. Может быть следствием острого недостатка белка.
Причины накопления экссудата, то есть жидкости с увеличенным количеством белка и лейкоцитов, выделяющейся при воспалительном процессе, могут быть следующими:
- Перитонит разного происхождения.
- Панкреатит.
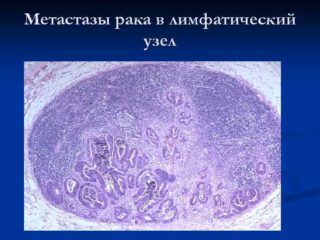
- Злокачественное образование органов брюшной полости или метастазы опухолей из других органов.
- Болезнь Уиппла — инфекционная болезнь кишечника, встречающаяся редко.
Водянка живота, фото
Несмотря на то, что заболеваний, при которых у человека может развиваться водянка живота, очень много, в большинстве случаев водянка брюшной полости у человека проявляется при циррозе печени. Врач, который определяет причины и лечение водянки живота, прежде всего, подтверждает или исключает этот диагноз.
Согласно медицинской статистике, в 75% водянки живота диагностируется именно асцит при циррозе печени
Именно поэтому при подозрении на асцит при циррозе печени очень важно посетить гастроэнтеролога, который назначит правильное лечение, порекомендует схему питания и др
Важно не просто получить ответ на вопрос о том, сколько живут с асцитом при циррозе печени, а как можно скорее начать адекватную терапию
Лечение асцита
Постельный режим и диета с ограниченным содержанием натрия (20-40 мэкв/сутки) являются основным и наименее безопасным лечением асцита при портальной гипертензии. Мочегонные средства должны применяться, если строгое ограничение по натрию не приводит к достаточному диурезу в течение нескольких дней. Обычно эффективен спиронолактон (перорально в среднем 50- 200 мг 2 раза в сутки). В случае недостаточной эффективности спиронолактона может быть добавлен петлевой диуретик (например, фуросемид 20-160 мг перорально, обычно один раз в сутки или в среднем 20-80 мг 2 раза в сутки). Поскольку спиронолактон может вызвать задержку калия, а фуросемид — его избыточное выведение, комбинация этих препаратов часто обеспечивает оптимальный диурез с небольшим риском гипер- или гипокалиемии. Ограничение приема жидкости благоприятно, но только при условии содержания Na в сыворотке менее 130 мэкв/л. Изменения массы тела и содержания натрия в моче отражают эффективность лечения. Оптимальной является потеря приблизительно 0,5 кг в сутки, так как накопление асцита не может быть более интенсивным. Более значительный диурез уменьшает объем внутрисосудистой жидкости, особенно при отсутствии периферических отеков; это может вызвать нарушение функции почек или электролитный дисбаланс (например, гипокалиемию), что может ускорить развитие портосистемной энцефалопатии. Неадекватное ограничение натрия в пище обычно является причиной постоянно сохраняющегося асцита.
Альтернативой является лечебный лапароцентез. Удаление 4 л асцитической жидкости в сутки является безопасным при условии внутривенных вливаний альбумина с малым содержанием солей (около 40 г при одной процедуре) для профилактики выхода жидкости из сосудистого русла. Лечебный лапароцентез сокращает пребывание в стационаре с относительно небольшим риском развития электролитного дисбаланса или нарушения функции почек; однако пациенты нуждаются в дальнейшем приеме диуретиков, и это не исключает рецидива асцита, причем значительно быстрее, чем без лапароцентеза.
Техника аутологичной инфузии асцитической жидкости (например, перитонеовенозный шунт LeVeen) часто приводит к осложнениям и, как правило, больше не используется. Трансюгулярное внутрипеченочное портосистемное шунтирование (transjugular intrahepatic portal-systemic shunting, TIPS) может уменьшить портальное давление и эффективно разрешить асцит, резистентный к другим методам лечения, но сопряжено со значительным риском и может привести к осложнениям, включая портосистемную энцефалопатию и ухудшение гепатоцеллюлярной функции.
Если имеется подозрение на спонтанный бактериальный перитонит и в асцитической жидкости найдено более 500 ПМН/мкл, необходимо назначение антибиотика, например, цефотаксима 2 г в/в каждые 4-8 часов (окраска по Граму и оценка результата бактериологического посева) в течение по крайней мере 5 дней, пока показатели асцитической жидкости не составят меньше 250 ПМН/мкл. Антибиотики увеличивают вероятность выживания. Поскольку спонтанный бактериальный перитонит рецидивирует в течение года у 70 % пациентов, показана антибактериальная профилактика; наиболее широко применяются хинолоны (например, норфлоксацин 400 мг/сутки перорально). Профилактическое назначение антибиотиков у пациентов с асцитом и кровотечением из варикозных вен уменьшает риск спонтанного бактериального перитонита.
Бактериальная асцитная жидкостная инфекция
Бактериальная асцитная жидкостная инфекция попадает в брюшную полость из просвета кишечника (путем транслокации из-за повышенной проницаемости стенок) при отсутствии первичных внутрибрюшных очагов инфекции (острый холецистит, аппендицит, перфорация кишечника и др.). Это состояние встречается исключительно у пациентов с циррозом печени. Большинство случаев вызывается аэробными G (-) палочками (Escherichia coli, Klebsiella pneumoniae) и G (+) бактериями (энтерококки, стрептококки).
Клинические проявления местных симптомов перитонита включают боль в животе (1/2 пациента), боль в животе при пальпации, рвоту, диарею, паралитическую непроходимость кишечника. Также присутствуют системные признаки воспаления: лихорадка (2/3 пациентов), гипотермия, озноб, тахикардия, тахипноэ, печеночная недостаточность, прогрессирующая печеночная энцефалопатия, артериальная гипотензия, почечная недостаточность, желудочно-кишечное кровотечение.
Боль в животе при пальпации

Диарея
У 7-30% пациентов нет клинических признаков. Цитология асцита показывает ≥500 лейк / л и ≥250 нейтро / мкл. Установлено, что рост асцитных бактерий в посевах составляет всего 40%, но отрицательный результат посева не исключает инфекцию.
Бактериальную асцитную жидкостную инфекцию следует отличать от вторичного бактериального перитонита (вследствие острого воспаления или перфорации органов брюшной полости). Для асцита характерны: локальная боль в животе, очень высокое количество нейтрофилов, высокое содержание белка (> 10 г / л), повышенный уровень глюкозы (> 2,8 ммоль / л) и уровни лактатдегидрогеназы. В асцитной жидкой культуре растет поливалентная инфекция. При подозрении на вторичный перитонит необходима компьютерная томография брюшной полости.
Патологию лечат внутривенными цефалоспоринами III поколения (цефотаксим, пиперациллин с тазобактамом) в течение 5-7 дней. Совместные инфузии 1–1,5 г/кг альбумина снижают частоту и смертность от гепаторенального синдрома. После первого случая выживаемость составляет 30-50% в первый год, 25-30%. – на второй год. Основные меры профилактики представлены в таблице 5.
Таблица 5. Первичная и вторичная профилактика бактериальной асцитной жидкостной инфекции в соответствии с рекомендациями EASL
| Острое желудочно-кишечное кровотечение |
400 мг норфлоксацина 2 р./день. 7 дн. перорально;
1 г/сут. цефтриаксон внутривенно 7 дней. |
Первичная профилактика:
|
400 мг/сут. норфлоксацин перорально. |
| Вторичная профилактика |
400 мг / сут. норфлоксацин;
750 мг еженедельно, ципрофлоксацин; 480-960 мг бисептола 5 дней в неделю. |
Профилактика асцита
Профилактика асцита включает:
Своевременное лечение врожденных пороков сердца. На современном этапе развития операцию по замене поврежденного сердечного клапана или закрытию дефекта в стенках сердечной мышцы можно провести в раннем детском возрасте, что позволит ребенку нормально расти и развиваться и избавит его от сердечной недостаточности в будущем.
Своевременное лечение заболеваний почек. Хотя гемодиализ может компенсировать выделительную функцию почки, он не в состоянии обеспечить целый ряд других функций данного органа. Вот почему гораздо легче вовремя и полноценно лечить различные инфекционные заболевания мочевыделительной системы, такие как цистит (воспаление мочевого пузыря), гломерулонефрит (воспаление почечной ткани), пиелонефрит (воспаление почечных лоханок), чем потом проводить на гемодиализе по 2 – 3 часа дважды в неделю на протяжении всей оставшейся жизни.
Соблюдение диеты при панкреатите. При хроническом панкреатите спровоцировать обострение заболевания и разрушение ткани поджелудочной железы может прием большого количества алкоголя, сладостей, острой, копченой или жареной пищи. Однако следует понять, что такие пациенты не должны полностью исключать из рациона вышеперечисленные продукты
1 конфета или 1 съеденный кусочек копченой колбасы в день не спровоцирует обострение панкреатита, поэтому больным крайне важно умеренно питаться и не переедать (особенно перед сном).
Выполнение плановых УЗИ во время беременности. Беременным женщинам рекомендуется выполнять минимум три УЗИ в период вынашивания плода
Первое из них проводится в период от 10 до 14 недели беременности. К этому времени происходит закладка всех органов и тканей плода, что позволяет выявить грубые аномалии развития. Второе УЗИ выполняется на 18 – 22 неделе беременности. Оно также позволяет выявить различные аномалии развития и при необходимости поднять вопрос о прерывании беременности. Третье исследование выполняется на 30 – 34 неделе с целью выявления аномалий развития или положения плода. Прерывание беременности на таком сроке невозможно, однако врачи могут выявить ту или иную патологию и начать ее лечение сразу после рождения ребенка, что значительно повысит его шансы на выживание.
Причины асцита
Различают около сотни состояний и заболеваний, которые могут стать причиной накопления свободной жидкости в брюшной полости. Основные – это:
- цирротическое перерождение печени;
- злокачественные опухоли различных органов;
- сердечная недостаточность.
На тройку этих причин возникновения асцита припадает 90% случаев данной патологии. Другие причины накопления свободной жидкости в брюшной полости следующие:
- повышение давления в воротной вене – главному венозному сосуду печени. Оно происходит из-за блокирования тока крови при различных состояниях – например, при тромбозе (закупорке тромбом) печеночных вен, тромбозе воротной вены, ее передавливании опухолями или спайками;
- патология почек. Чаще всего это хронический гломерулонефрит и амилоидоз (накоплении в тканях почек амилоида – специфического белка, которого в норме в организме нет);
- нехватка питательных веществ в организме (например, если человек голодает);
- обсеменение листков брюшины раковыми клетками. Чаще всего это клетки рака желудка, толстого кишечника, у женщин – рака молочной железы, яичников, шейки матки;
- опухоли, которые изначально образовались на листках брюшины – например, мезотелиома (новообразование, развивающееся из выстилки брюшины), псевдомиксома (опухоль, которая вырабатывает много желеобразного вещества);
- ряд гинекологических заболеваний – чаще всего кисты и опухоли яичников;
- нарушения со стороны эндокринных органов – ярким примером выступает микседема – болезнь с развивающейся нехваткой гормонов щитовидной железы;
- патологии, при которых нарушается отток лимфы из брюшной полости из-за закупорки, перегибов и сдавливания лимфатических сосудов – к этому могут причинить клубки паразитов, опухоли, спаечный процесс и так далее;
- воспалительное поражение листков брюшины, вызванное неинфекционным агентом – например, гранулематозный перитонит.
Также асцит может возникнуть из-за прогрессирования ряда хронических специфических заболеваний – в первую очередь это:
- туберкулезное воспаление брюшины;
- воспаление серозных оболочек (тех, которые вырабатывают биологическую жидкость, смазывающую оболочки);
- некоторые заболевания желудочно-кишечного тракта – в первую очередь, это болезнь Крона (заболевание с образованием множественных уплотнений), хронический панкреатит, саркоидоз (болезнь многих органов с образованием узелков, похожих на гранулемы).
Воспаление серозных оболочек, провоцирующее асцит, может возникнуть при таких болезнях, как:
- ревматизм – заболевание соединительной ткани многих органов – в основном сердца и суставов;
- ревматоидный артрит – разновидность ревматического поражения, при котором страдают именно суставы;
- системная красная волчанка – заболевание, при котором иммунная система воспринимает клетки как чужеродный агент и начинает с ними бороться;
- уремия (или мочекровие) – состояние, при котором организм отравляется азотистыми соединениями, накопившимися из-за нарушения работы почек;
- синдром Мейгса – поражение серозных оболочек, наступающее из-за доброкачественной опухоли в яичниках.
Новорожденные и дети грудного возраста тоже подвержены риску возникновения асцита. Зачастую это случается из-за врожденных патологий – в первую очередь таких, как:
- врожденный отек, возникающий из-за несовместимости по группе крови или резус-фактору между матерью и ребенком. Такие дети умирают практически сразу же после рождения;
- врожденная отечность тканей, возникшая и-за скрытой кровопотери во время внутриутробного развития;
- сбой в развитии или функционировании печени и желчевыводящих путей из-за их врожденных нарушений;
- потери белка плазмы крови из-за его чрезмерного выделения в просвет тонкого кишечника;
- квашиоркор – болезнь голодающих детей, в основе которой лежит нехватка белков в пище.
Выделен ряд факторов, которые непосредственно к накоплению жидкости в животе не приводят, но способствуют развитию асцита. В первую очередь это:
- хроническое злоупотребление алкоголем, даже с низким градусом – например, при так называемом пивном алкоголизме, когда человек годами ежедневно употребляет порцию пива;
- хронические гепатиты (не только вирусные);
- употребление инъекционных (вводимых в ткани или кровяное русло) наркотиков;
- переливание крови, которое проводится с нарушениями;
- ожирение;
- сахарный диабет 2 типа (разновидность сахарного диабета, которая развивается из-за того, что нарушается взаимодействие инсулина, расщепляющего сахар крови, с тканями);
- повышенное количество холестерина в крови.